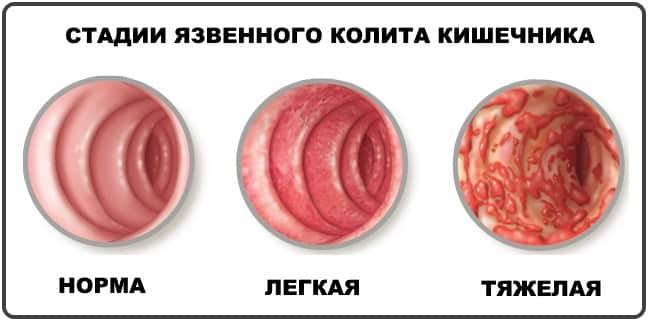
Ранняя диагностика болезни крона и язвенного колита
Определение лабораторных маркеров воспалительных заболеваний кишечника (антитела к Sacchаromyces cerevisiae и антитела к цитоплазме нейтрофилов), используемое для дифференциальной диагностики болезни Крона и неспецифического язвенного колита.
Состав исследования:
- Антитела к цитоплазме нейтрофилов, IgG (с определением типа свечения)
- Антитела к Sacchаromyces cerevisiae (ASCA) классов IgA
- Антитела к цитоплазме нейтрофилов класса IgA (АНЦА)
Синонимы русские
Серологические тесты при болезни Крона и неспецифическом язвенном колите, антитела к Sacchаromyces cerevisiae и антитела к цитоплазме нейтрофилов (АНЦА).
Синонимы английские
Inflammatory Bowel Disease, Serology panel, Anti-Saccharomyces cerevisiae antibodies (ASCA, ASCAs) and Anti-neutrophil cytoplasmic antibodies (ANCA, ANCAs).
Метод исследования
Непрямая реакция иммунофлюоресценции.
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Воспалительные заболевания кишечника (ВЗК) — группа состояний, при которых наблюдается нарушение иммунного ответа организма на антигены собственного кишечника и/или антигены нормальной микрофлоры собственного кишечника. В результате этого в кишечнике развивается и поддерживается воспалительный процесс. Выделяют две основные нозологические формы ВЗК: болезнь Крона (БК) и неспецифический язвенный колит (НЯК). Несмотря на некоторую общность патогенеза и принадлежность к одной группе болезней, НЯК и БК характеризуются разным прогнозом и разной тактикой лечения. Поэтому правильная дифференциальная диагностика двух болезней имеет принципиальное значение. Дифференциальная диагностика НЯК и БК носит комплексный характер, и, как правило, включает развернутое серологическое обследование. В настоящее время наиболее широко используются следующие маркеры:
- Антитела к цитоплазме нейтрофилов
Антитела к цитоплазме нейтрофилов (АНЦА) – это группа антител, направленных против различных компонентов нейтрофилов. Их определяют с помощью непрямой реакции иммунофлюоресценции (РНИФ). Кроме факта наличия АНЦА большое значение имеет тип свечения. Говоря о ВЗК, однако, важно различать «типичные» и «атипичные» АНЦА.
Различают два основных типа свечения АНЦА: цитоплазматический (в этом случае говорят о наличии ц-АНЦА, или c-ANCA) и перинуклеарный (п-АНЦА, или p-ANCA). Цитоплазматический тип характеризуется зернистым, диффузным окрашиванием цитоплазмы. Показано, что основным антигеном для ц-АНЦА является протеиназа-3. «Типичный» перинуклеарный тип характеризуется гомогенным, кольцевидным окрашиванием перинуклеарной цитоплазмы. Показано, что основным антигеном для п-АНЦА является миелопероксидаза. Таким образом, ц-АНЦА и типичные п-АНЦА взаимодействуют преимущественно с цитоплазматическими антигенами. Указанные типы АНЦА – это хорошо известные маркеры первичных васкулитов.
Существует также третий тип свечения АНЦА, называемый «атипичным» перинуклеарным типом. Этот тип характеризуется неоднородным, широким, кольцевидным свечением периферической части ядра с множественными внутриклеточными включениями. Таким образом, в отличие от ц-АНЦА и типичных п-АНЦА, атипичные п-АНЦА взаимодействуют преимущественно с ядерными, а не с цитоплазматическими антигенами. Какой-либо специфический антиген для атипичных п-АНЦА, однако, до сих пор не найден.
Следует помнить, что клиническое значение атипичных п-АНЦА отличается от типичных п-АНЦА. Говоря о п-АНЦА при ВЗК (особенно при НЯК), имеют в виду именно атипичные п-АНЦА (но не типичные п-АНЦА). Часто эти антитела путают.
Так как антиген для атипичных п-АНЦА не выявлен, РНИФ остается единственным способом их выявления. Для сравнения: после того как было установлено, что в большинстве случаев антигеном для типичных п-АНЦА является миелопероксидаза, были разработаны более точные тест-системы на основе иммуноферментного анализа (ИФА). Сегодня ИФА является обязательным подтверждающим тестом при выявлении типичных п-АНЦА. В случае же с атипичными п-АНЦА такого подтверждающего теста нет.
Атипичные п-АНЦА обнаруживаются в крови 40-80% пациентов с НЯК и 5-25% пациентов с БК. Эти антитела также могут быть выявлены при других видах колита (например, эозинофильном и коллагенозном колите), других аутоиммунных заболеваниях (например, при первичном склерозирующем холангите — до 88%, и аутоиммунном гепатите I типа — до 81%). У здоровых людей атипичные п-АНЦА встречаются редко (1-3%).
- Антитела к Sacchаromyces cerevisiae
Антитела к Sacchаromyces cerevisiae (ASCA) – антитела, направленные преимущественно против фосфопептидоманнана (компонента клеточной стенки, включающего маннозу) пекарских дрожжевых грибов Sacchаromyces cerevisiae. Манноза входит в состав не только пекарских дрожжевых грибов, но также и некоторых микобактерий и других микроорганизмов (например, дрожжеподобных Candida albicans). До сих пор патофизиологическая роль ASCA не до конца ясна.
Чаще ASCA обнаруживаются у пациентов с БК (50-80% случаев), чем у пациентов с НЯК (2-14%). Распространенность ASCA гораздо выше среди пациентов со спорадическими случаями БК и в семьях только с БК (63%), чем в семьях с БК и НЯК (около 33%).
По структуре ASCA относятся к иммуноглобулинам IgG и IgA классов. Приблизительно у 2/3 пациентов с БК и положительным результатом ASCA IgG также определяются ASCA IgA. До 20% пациентов с БК имеют только ASCA IgA, что объясняет необходимость исследовать оба класса антител.
ASCA также могут быть выявлены при других аутоиммунных заболеваниях (например, при аутоиммунном гепатите – до 20%, болезни Бехчета, первичном билиарном циррозе) и других заболеваниях кишечника (например, при целиакии). У здоровых людей ASCA встречаются редко (1-7%).
Из-за недостаточно высокой чувствительности и специфичности диагностическая роль отдельных тестов п-АНЦА и ASCA несколько ограничена. Большее значение имеет комбинация этих тестов. Результат ASCA+/атипичные п-АНЦА- более характерен для БК, в то время как результат ASCA-/атипичные п-АНЦА+ — для НЯК.
В нескольких исследованиях показано, что комбинация двух тестов позволяет различить НЯК и БК с чувствительностью 30-64% и специфичностью более 90%. Следует отметить, что отрицательный результат каждого теста в отдельности или в комбинации не позволяет полностью исключить ВЗК. Также наличие указанных антител в отдельности или в комбинации не позволяет со 100% уверенностью подтвердить диагноз ВЗК. Результат этого комплексного анализа оценивают с учетом всех значимых клинических, лабораторных и инструментальных исследований.
Для чего используется исследование?
- Для дифференциальной диагностики болезни Крона и неспецифического язвенного колита.
Когда назначается исследование?
- При наличии симптомов воспалительного заболевания кишечника (ВЗК): диареи с примесью крови или слизи/констипации, боли в области живота, тенезмов, тошноты и рвоты, потери веса, лихорадки, анемии;
- при обследовании пациента с отягощенным наследственным анамнезом по болезни Крона или неспецифическому язвенному колиту.
Что означают результаты?
Референсные значения
Антитела к цитоплазме нейтрофилов, IgG (с определением типа свечения)
Титр: менее 1:40.
Результат: не обнаружено.
Антитела к Sacchаromyces cerevisiae (ASCA) классов IgA
0 — 20 RU/ml.
Антитела к цитоплазме нейтрофилов класса IgA (АНЦА)
Положительный результат:
Атипичные п-АНЦА | ASCA |
Неспецифический язвенный колит Болезнь Крона Эозинофильный колит Коллагенозный колит Аутоиммунный гепатит Первичный склерозирующий холангит Здоровые люди (1-3%) | Болезнь Крона Неспецифический язвенный колит Аутоиммунный гепатит Болезнь Бехчета Первичный билиарный цирроз Целиакия Здоровые люди (1-7%) |
Характерная комбинация аутоантител при БК и НЯК:
Болезнь Крона | Неспецифический язвенный колит |
ASCA+/атипичные п-АНЦА- | ASCA-/атипичные п-АНЦА+ |
Отрицательный результат:
- норма.
Что может влиять на результат?
- ASCA чаще выявляются в спорадических случаях болезни Крона или в семьях только с БК и реже в семьях с БК и НЯК.
Важные замечания
- ASCA могут быть выявлены у 1-7% здоровых людей, атипичные п-АНЦА – у 1-3%;
- результат исследования следует оценивать с учетом анамнестических, лабораторных и инструментальных данных.
Также рекомендуется
[02-007] Скорость оседания эритроцитов (СОЭ)
[02-001] Анализ кала на скрытую кровь
[02-009] Копрограмма
[06-182] С-реактивный белок, количественно (метод с нормальной чувствительностью)
[13-071] Диагностика воспалительных заболеваний кишечника (антитела к бокаловидным клеткам кишечника и протокам поджелудочной железы)
Кто назначает исследование?
Гастроэнтеролог, врач общей практики, педиатр.
Литература
- Papp M, Norman GL, Altorjay I, Lakatos PL. Utility of serological markers in inflammatory bowel diseases: gadget or magic? World J Gastroenterol. 2007 Apr 14;13(14):2028-36.
- Iskandar HN, Ciorba MA. Biomarkers in inflammatory bowel disease: current practices and recent advances. Transl Res. 2012 Apr;159(4):313-25.
- Lewis JD. The utility of biomarkers in the diagnosis and therapy of inflammatory bowel disease. Gastroenterology. 2011 May;140(6):1817-1826.e2.
Источник
Автор Руслан Хусаинов На чтение 4 мин. Опубликовано 20.06.2017 10:17
Болезнь Крона и язвенный колит являются воспалительными заболеваниями кишечника и имеют много сходства. Тем не менее, существуют некоторые ключевые различия между этими двумя заболеваниями.
Болезнь Крона и язвенный колит вызывают расстройство и воспаление в желудочно-кишечном тракте. Однако, в отличие от болезни Крона, язвенный колит связан с ответом иммунной системы.
Болезнь Крона — хроническое воспалительное состояние желудочно-кишечного тракта. Она относится к группе воспалительных заболеваний кишечника. Болезнь Крона чаще поражает конец тонкой кишки и начало толстой кишки, но может повредить любую часть желудочно-кишечного тракта.
Язвенный колит (неспецифический язвенный колит (НЯК)) — хроническое заболевание, которое поражает только толстый кишечник. Язвенный колит развивается, когда ошибочная реакция иммунной системы приводит к воспалению слизистой толстой кишки и развитию язв. Сочетание воспаления и изъязвления вызывает дискомфорт в области живота.
 Фото: Yoganonymous
Фото: Yoganonymous
Какие сходства болезни Крона и язвенного колита?
Болезнь Крона и язвенный колит имеют похожие симптомы, которые могут усугубляться диетой и стрессом:
- Боль в животе или дискомфорт;
- Стул с кровью;
- Спазмы;
- Запор;
- Гиперактивность кишечника;
- Лихорадка;
- Потеря аппетита;
- Потеря веса;
- Аномальные менструальные циклы у женщин.
Оба заболевания могут затронуть как мужчин, так и женщин. Хотя врачам неясно, что вызывает болезнь, исследователи подозревают, что в ее развитии участвуют генетические факторы. Несмотря на сходство, эти две болезни различны и их следует лечить по-разному.
Одно из различий между этими двумя заболеваниями заключается в том, что болезнь Крона влияет на весь желудочно-кишечный тракт, тогда как язвенный колит поражает только на толстую кишку. В результате люди с болезнью Крона, у которых поражен кишечник ближе к желудку, могут испытывать тошноту и рвоту.
Диагностика болезни Крона и язвенного колита
Ранняя диагностика обоих заболеваний сходна. Врач задаст несколько вопросов, прежде чем осмотрит больного. Вопросы касаются:
- Общего здоровья;
- Диеты;
- Семейного анамнеза;
- Окружающей среды.
В обоих случаях врач назначит анализ крови и кала, чтобы исключить вирусы или бактериальные инфекции. После осмотра может быть назначена эндоскопия. Для болезни Крона существует два типа эндоскопии:
Колоноскопия — гибкая трубка, известная как эндоскоп, вставляется через задний проход, чтобы провести осмотр толстой кишки.
Верхняя эндоскопия — гибкая трубка проходит через рот, вниз по пищеводу, в желудок и в начальную часть тонкой кишки.
При язвенном колите эндоскоп вводят через задний проход.
Сигмоидоскопия — позволяет врачу исследовать прямую кишку и нисходящий отдел толстого кишечника в зависимости от степени воспаления в этих областях.
Общая колоноскопия — врач исследует всю толстую кишку.
Как при болезни Крона, так и при язвенном колите назначают биопсию, когда небольшой образец ткани, взятый из пораженных областей, исследуется под микроскопом. Тем не менее, у людей с болезнью Крона врач может назначить рентген как верхней, так и нижней отделов желудочно-кишечного тракта.
Если у человека хронический язвенный колит, врач может рекомендовать хромоэндоскопию, в котором синий краситель вводится в желудочно-кишечный тракт. Она находит изменения в слизистой кишечника, показывая предраковые изменения, известные как дисплазия.
Наконец, для диагностики болезни Крона врач может использовать визуализацию, чтобы исследовать части тонкой кишки, которые не видны при колоноскопии. Опять же, эти методы обычно включают красители, которые хорошо отображаются на изображениях. Язвенный колит не будет виден в этих изображениях, так как он не поднимается в тонкую кишку.
Лечение болезни Крона и язвенного колита
Оба заболевания хорошо реагируют на различные виды терапии, которые могут включать медикаментозное лечение. Оба заболевания можно контролировать с помощью препаратов, направленных на воспалительные реакции организма. Они могут уменьшить и устранить многие симптомы заболеваний, таких как боль и диарея.
Оба заболевания уменьшают аппетит человека. В обоих случаях правильное питание имеет большое значение. Диета должна иметь достаточное количество питательных веществ. В любом случае врач поможет разработать план питания, чтобы избежать отягчающих симптомов и обеспечить здоровое питание.
При таких осложнениях, как перфорация кишечника, чрезмерное кровотечение, раковая опухоль или сильное воспаление, врач назначает операцию. Хирургия для любого заболевания имеет ряд потенциальных рисков и потребует время на восстановление. Врач должен обсудить с пациентом возможные преимущества и риски операции, прежде чем ее рекомендовать.
Литература
- Waljee A. K. et al. Patient reported symptoms during an ulcerative colitis flare: a Qualitative Focus Group Study //European journal of gastroenterology & hepatology. – 2009. – Т. 21. – №. 5. – С. 558.
- Chibbar R., Dieleman L. A. Probiotics in the management of ulcerative colitis //Journal of clinical gastroenterology. – 2015. – Т. 49. – С. S50-S55.
Источник
Диагностика болезни Крона проводится с учетом данных анамнеза заболевания, клинических проявлений, эндоскопических и гистологических изменений, характерных для этой патологии. Для уточнения диагноза применяются различные лабораторные исследования, включающие и серологические тесты. Раннее выявление патологии необходимо для назначения своевременного лечения и предупреждения тяжелых инвалидизирующих осложнений.
Этапы выявления болезни Крона
Алгоритм диагностических мероприятий по определению диагноза гранулематозного колита начинается с выяснения:
- жалоб;
- анамнеза;
- объективного осмотра пациента с выявлением характерных клинических симптомов заболевания;
- анализа на болезнь Крона;
- лабораторной диагностики;
- инструментальных исследований.
В диагностике важны все перечисленные этапы.
Поскольку однозначных специфических критериев диагностирования болезни Крона (БК) не существует, распознавать заболевание приходится в первую очередь на основании анамнеза, жалоб и симптомов на момент осмотра. Трудности в постановке правильного диагноза и назначении соответствующей терапии заключаются в том, что патология до конца не изучена, не установлены точные причины ее возникновения. Считается, что в развитии БК играет роль генетический фактор и наследственность: если у близкого родственника выявлено это заболевание, риск появления в следующем поколении возрастает в 10 раз, а частота составляет 17%. Поэтому необходимо тщательно выяснять семейный анамнез и наследственность.
Необходимо также уточнить имеющиеся в анамнезе у ребенка и у взрослого человека:
- непереносимость пищевых продуктов, аллергологические реакции в прошлом;
- корь, острые кишечные инфекции в недавнем прошлом;
- поездки в южные страны;
- длительный прием медикаментов, особенно НПВП (увеличивают риск развития БК) и антибактериальных препаратов;
- аппендэктомию;
- вредные привычки (курение).
После изучения анамнеза жизни и заболевания переходят к следующим шагам диагностики — второму этапу (осмотру).
При осмотре обращают внимание на следующее:
- состояние кожных покровов (бледность или желтушность, наличие эритемы, высыпаний, сухость, трещины и язвы в углах рта);
- болезненность живота при пальпации (область максимальной болезненности, увеличение печени, селезенки, пальпаторное состояние кишечника);
- состояние прямой кишки и ее сфинктеров при пальцевом исследовании, наличие крови на перчатке.
Третий этап — тест на болезнь Крона. Тестирование заключается в заполнении специального опросника и подсчете общего количества баллов по результатам ответов. Если их набралось 8 и более — необходимо продолжать обследование болезни Крона из-за высокой вероятности ее наличия.
Распознавание симптомов
Симптомы болезни Крона напоминают проявления целого ряда других заболеваний, протекающих с поражением стенки кишечника: как органическим, так и функциональным (неспецифический язвенный колит, синдром раздраженного кишечника, аппендицит). БК имеет хроническое течение с чередованием обострений и ремиссий. Длительность этих стадий зависит от адекватности проводимого лечения, диеты, образа жизни. При правильно назначенной терапии период ремиссии может быть длительным. Пациент чувствует себя в это время относительно удовлетворительно.
При обострении появляются основные симптомы БК:
- Понос от 10 до 20 раз в сутки (в зависимости от тяжести и продолжительности процесса) с примесью крови. Частый стул вызывает нарушение всасывания и обезвоживание. Кровь появляется при Крон-колите, когда поражается толстый кишечник. При другой локализации (желудок, пищевод, тонкий кишечник) кровь в стуле отсутствует.
- Боль в животе с различной локализацией и интенсивностью отмечается в 85-90% случаев. Зависит от глубины патологических изменений, распространенности болезни и тех отделов пищеварительного тракта, где развиваются гранулемы (узелки).
- Снижение или отсутствие аппетита.
- Резкая потеря массы тела — связана с нарушением всасывания питательных веществ в стенке кишечника.
- Метеоризм.
Выраженный воспалительный процесс в период обострения сопровождается:
- Постоянный изматывающий фебрилитет (повышение температуры до 38°С, в тяжелых случаях — до 39°С).
- Анемия с ее характерными проявлениями (нарастающей резкой слабостью, немотивированной усталостью, головокружением, тахикардией, одышкой при незначительных физических нагрузках и ходьбе). Анемия связана с нарушением всасывания в кишечнике железа, витамина В12, фолиевой кислоты. Если заболевание продолжается много месяцев или лет, признаки нехватки железа – В12 – фолиеводефицитной анемии нарастают. Появляется выраженная бледность или желтушность кожи, ее сухость, ломкость ногтей и волос, увеличение селезенки. Нарастает слабость — пациент чувствует себя разбитым даже после полноценного длительного отдыха, исчезает аппетит, развиваются депрессивные состояния и психические отклонения.
- Значительное отставание физического и полового развития от сверстников у детей с БК.
Если патология поражает верхние отделы пищеварительного тракта, наблюдается:
- афтозный стоматит;
- тошнота;
- рвота;
- желудочные кровотечения.
Помимо перечисленных признаков болезни, возникают внесистемные проявления:
- поражения кожи (дерматит, крапивница, узловая эритема);
- сосудов (васкулит);
- суставов (моноартртриты, артралгии);
- глаз (увеит, конъюнктивит);
- почек (МКБ за счет усиленного всасывания оксалатов).
В связи с многообразием симптомов со стороны практически всех органов и систем организма заболевание отнесено к аутоиммунным. Это затрудняет его диагностику и лечение.
Радиологическая и эндоскопическая диагностика
Эндоскопические и радиологические (МРТ, КТ, рентгенодиагностика) обследования — это методики, направленные на уточнение локализации и протяженности заболевания для подбора оптимальной терапии.
К эндоскопическим методам относятся:
- ЭФГДС (эзофагофиброгастроскопия) — исследование верхних отделов пищеварительного тракта, включая луковицу ДПК;
- илеоколоноскопия (КС) — для оценки конкретных участков поражения и их распространенности в кишечнике. Это метод первой линии для выявления терминального илеита и мелких дефектов слизистой. По информативности он сопоставим с лучевыми методами (КТ, МРТ).
С помощью ЭФГДС и КС выявляются все патологические изменения в слизистой пищеварительного тракта:
- воспаление в виде участков гиперемии и отека — их может быть несколько в разных отделах пищеварительного тракта;
- эрозии;
- язвы;
- рубцы;
- характерный вид измененной слизистой оболочки кишечника — «булыжная мостовая»;
- участки стеноза;
- свищи;
- обильное количество гноя и крови.
Оба эндоскопических метода позволяют при необходимости взять биопсийный материал для гистологического исследования.
При имеющихся противопоказаниях к этим исследованиям применяются лучевые способы:
- МРТ (магнитно-резонансная энтерография);
- КТ (компьютерная томография);
- контрастная рентгенография.
Это стандарт обследования в диагностике БК. Перечисленные методы дополняют результаты эндоскопии, но нередко используются как самостоятельные обследования. Благодаря им можно определять:
- локализацию повреждения;
- его протяженность;
- толщину и повреждения кишечной стенки, окружающих органов;
- вовлечение в процесс регионарных лимфатических узлов.
МРТ основана на явлении ядерно-магнитного резонанса. По сравнению с КТ, метод более безопасен, поскольку отсутствует воздействие ионизирующего излучения. Относится к исследованиям первого ряда. Проводится с применением пероральных контрастных препаратов.
КТ — золотой стандарт лучевой терапии для определения внекишечных изменений при БК и осложнений.
Обзорная рентгенограмма брюшной полости с предварительным контрастированием может показывать:
- раздутые петли кишечника;
- стриктуры;
- асимметричные участки;
- глубокое изъязвление;
- кишечную непроходимость.
Применяется также ирригоскопия – рентгенологический метод, с помощью которого исследуется толстая кишка. Контрастное вещество водится ретроградно. Рентген кишечника, проведенный таким способом, относится к наиболее безопасным. Он позволяет диагностировать практически всю патологию исследуемого органа.
С помощью лучевых методов дифференцируется воспаление и фиброз, с высокой точностью определяются абсцессы, свищи, перианальные воспаления. В зависимости от тяжести патологического процесса и длительности его течения врач индивидуально выбирает определенную, наиболее подходящую методику, дает рекомендацию к ее проведению. Рентгеновский способ – самый простой и доступный из лучевых диагностических исследований.
Дополнительно применяются:
- Видеокапсульная эндоскопия (ВКЭ) — этот способ позволяет получить высококачественное изображение состояния стенок тонкого отдела кишечника в режиме реального времени. При проведении колоноскопии тонкая кишка недоступна к осмотру: труба прибора вводится до границы тонкого кишечника. При ВКЭ специальная капсула, напоминающая форму лекарственного препарата, проглатывается и проходит через весь пищеварительный тракт.
- УЗИ — скриннинговый метод из-за его доступности, полной безопасности и удобства.
Сонографический метод удобен для осмотра и диагностики нескольких отделов кишечника:
- илеоцекального;
- сигмовидного;
- восходящего и нисходящего ободочной кишки.
Лабораторные и серологические маркеры
Из лабораторных исследований назначаются анализы крови:
- Общеклинический (определяются анемия, лейкоцитоз, повышенная СОЭ).
- Биохимические (положительный С-реактивный белок как маркер воспаления, гипер- и диспротеинемия, повышенный билирубин, трансаминазы, щелочная фосфата).
- Серологические тесты не являются специфическими, но дополняют диагностику. Основным из всех проводимых в настоящее время тестов является выделение из крови антител к дрожжам сахаромицетов — ASCA.
Важное значение имеет исследование кала. Проводится:
- изучение уровня кольпротектина – специфического белка, рост которого свидетельствует о наличии выраженного воспаления, его появление возможно при болезни Крона, НЯК, острых кишечных инфекциях, раке;
- копрология – необходимо проверять непереваренные пищевые волокна, капли жира, слизь, которые свидетельствуют о нарушении процессов всасывания;
- выявление скрытой крови;
- бакпосев.
Дифференциальная диагностика
Дифдиагностика болезни Крона проводится:
- с неспецифическим язвенным колитом;
- с аппендицитом — при выраженном болевом симптоме;
- с синдромом раздраженного кишечника.
Также необходимо исключить еще ряд тяжелых заболеваний, которые имеют сходные клинические проявления:
- саркоидоз;
- туберкулез кишечника;
- рак;
- острые кишечные инфекции;
- системные заболевания соединительной ткани — склеродермию, системную красную волчанку, дерматомиозит;
- лучевой колит;
- ЖКБ;
- болезнь Бехчета — системный васкулит с поражением слизистой кишечника.
Проблемы диагностики и классификации болезни Крона
Сложной проблемой является дифдиагностика болезни Крона и неспецифического язвенного колита. Они относятся к хронической патологии кишечника, имеют сходные жалобы, течение, клиническую симптоматику. Даже при тщательной диагностике каждый десятый случай остается невыясненным и классифицируется как неуточненный колит.
Как отличить болезнь Крона от неспецифического язвенного колита (НЯК)?
Неспецифический язвенный колит и болезнь Крона составляют группу воспалительных заболеваний кишечника (ВЗК). Они имеют сходный патогенез — снижение активности иммунной системы и, возможно, одинаковые причины развития. Этиология этих патологий до конца не изучена. Механизм появления глубоких изменений в слизистой оболочке кишечной стенки при НЯК имеет сходство с такими же при болезни Крона. Клинические проявления и жалобы пациента практически одинаковы. Это значительно затрудняет дифдиагностику на основании только жалоб и объективного статуса.
Существуют принципиальные различия этих патологий:
- При БК поражается любой отдел пищеварительного канала — от слизистой ротовой полости до прямой кишки (включая пищевод, желудок, тонкую кишку). При НЯК поражается только толстый отдел.
- При БК происходит трансмуральное поражение стенки кишечника, при НЯК в патологический процесс вовлекается исключительно слизистая оболочка.
- Воспалительный процесс при болезни Крона носит сегментарный характер: эрозии, язвы, трещины, гранулемы могут развиваться в одном или нескольких изолированных участках, которые четко отделены от здоровых тканей. Области поражения могут локализоваться в разных отделах пищеварительной трубки — в тонком или толстом кишечнике, пищеводе, желудке, ротовой полости. Их величина также различна — от участков менее 30 см до 100 см в сумме. НЯК начинается с поражения прямой кишки, после чего распространяется восходящим путем.
- БК характеризуется развитием осложнений: образуются свищи, фистулы, стриктуры, ректальные трещины. При НЯК из-за поражения только слизистой оболочки тяжелых осложнений не развивается.
Правильно установить диагноз помогает эндоскопическое исследование — КС или ФГДС:
- При НЯК определяется диффузный воспалительный процесс, распространяющийся по всей протяженности толстой кишки.
- При болезни Крона колоноскопия выявляет характерную картину в виде бугристой стенки кишечника по типу «булыжной мостовой», когда множественные поперечные и продольные язвенные дефекты разделены узкими участками неповрежденной ткани. Имеется множество гранулем (узелков), которые пронизывают всю слизистую и выходят за ее пределы — в лимфоузлы и брыжейку.
Серологические тесты также различаются:
- при НЯК выявляются антинейтрофильные антитела (pANCA);
- при БК — ASCA.
К кому в поликлинике обратиться при подозрении на заболевание?
Болезнь названа именем американского гастроэнтеролога Барилла Крона, который в 1932 году впервые диагностировал, описал 14 случаев и опубликовал свои наблюдения. Ведущим клиническим проявлением этой патологии является диарея и боль в животе. Поэтому при появлении таких признаков необходимо обратиться к гастроэнтерологу, при его отсутствии — к терапевту.
Учитывая, что заболевание является мультисистемным и полисимптомным, с поражением многих органов, первые признаки могут возникать в виде:
- изменений на коже;
- патологических процессов, затрагивающих глаза;
- боли в суставах;
- резкой слабости, тахикардии и одышки;
- МКБ при изменениях в почках;
- ЖКБ;
- резкого исхудания, отсутствия аппетита, длительного фебрилитета.
В связи с такой разнообразной клинической картиной пациент может в первый раз обратиться к специалисту по доминирующим признакам патологии — дерматологу, ревматологу, кардиологу, хирургу, онкологу, инфекционисту. При детальном опросе и осмотре он будет перенаправлен для дальнейшего обследования к профильному врачу.
Перечень клиник, специализирующихся на диагностике и лечении болезни Крона
Лечением болезни Крона занимаются во многих крупных городах России. Только в Москве существует 12 клиник с примерно одинаковым высоким рейтингом. Они оснащены новейшим оборудованием для проведения оперативного лечения. Высококвалифицированные опытные специалисты владеют различными хирургическими техниками.
Некоторые из известных крупных клиник, в которые можно обратиться для диагностики и лечения болезни Крона:
- Национальный медико-хирургический центр имени Н.И. Пирогова.
- Главный военный клинический госпиталь имени Н.Н. Бурденко.
- Российский научный центр хирургии имени академика Б.В. Петровского.
- Европейский медицинский центр.
Это ведущие медицинские учреждения. В них проводят лечение болезни Крона по высоким международным стандартам. Об этом свидетельствует и огромный поток больных, их положительные отзывы.
Для достижения длительной и стойкой ремиссии болезни Крона, улучшения качества жизни при этой патологии необходимо своевременно обращаться к врачу для диагностики и назначения адекватного лечения.
Источник