Синдромы при неспецифическом язвенном колите кишечника
Неспецифический
язвенный колит (НЯК) — заболевание
неизвестной этиологии, характеризующееся
развитием некротизирующего воспалительного
процесса слизистой оболочки толстого
кишечника с образованием язв, геморрагии
и гноя.
Этиология и
патогенез
Этиология НЯК
неизвестна. Предположительными
этиологическими факторами являются
инфекция (вирусы, бактерии), нерациональное
питание (диета с низким содержанием
пищевых волокон). Многими последний
фактор рассматривается как предрасполагающий
к развитию болезни.
Основными
патогенетическими факторами являются:
• дисбактериоз
кишечника — нарушение нормального
состава микрофлоры в толстом кишечнике,
что оказывает местное токсическое и
аллергизирующее влияние, а также
способствует развитию неиммунного
воспаления толстой кишки;
• нарушение
нейрогуморальной регуляции функции
кишечника, обусловленное дисфункцией
вегетативной и гастроинтестинальной
эндокринной системы;
• значительное
повышение проницаемости слизистой
оболочки толстой кишки для молекул
белка и бактериальных антигенов;
• повреждение
кишечной стенки и образование аутоантигенов
с последующим образованием аутоантител
к стенке кишечника. Антигены некоторых
штаммов Е.
Соli индуцируют
синтез антител к ткани толстой кишки;
• образование
иммунных комплексов, локализующихся в
стенке толстой кишки, с развитием в ней
иммунного воспаления;
• развитие
внекишечных проявлений болезни вследствие
многогранной аутоиммунной патологии.
Этиопатогенез НЯК
представлен на рис. 13.
Патоморфология
При НЯК развивается
выраженный воспалительный процесс в
слизистой оболочке толстой кишки.
Прогрессирующая деструкция эпителия
и слияние воспалительных инфильтратов
обусловливают развитие язв слизистой
оболочки.
У 70-80% больных
развивается характерный признак НЯК —
микроабсцессы крипт толстой кишки. При
хроническом течении отмечаются дисплазия
кишечного эпителия и фиброз стенки
кишки.
Наиболее часто при
НЯК поражаются дистальные участки
обойной кишки и прямая кишка, причем
последняя вовлекается в патологический
процесс почти в 100% случаев. У 25% больных
наблюдается развитие панколита.
Классификация
Классификация
неспецифического язвенного колита
приведена в табл. 25.
Табл. 25. Классификация
неспецифического язвенного колита
(В. Д. Федоров, М. X.
Левитан, 1982; Ю. В. Балтайтис и соавт.,
1986; Г. А. Григорьева, 1996)
Течение | Степень | Распространенность | Активность | Наличие |
Молниеносное | Легкая | Тотальный | Минимальная | Местные |
Клиническая картина
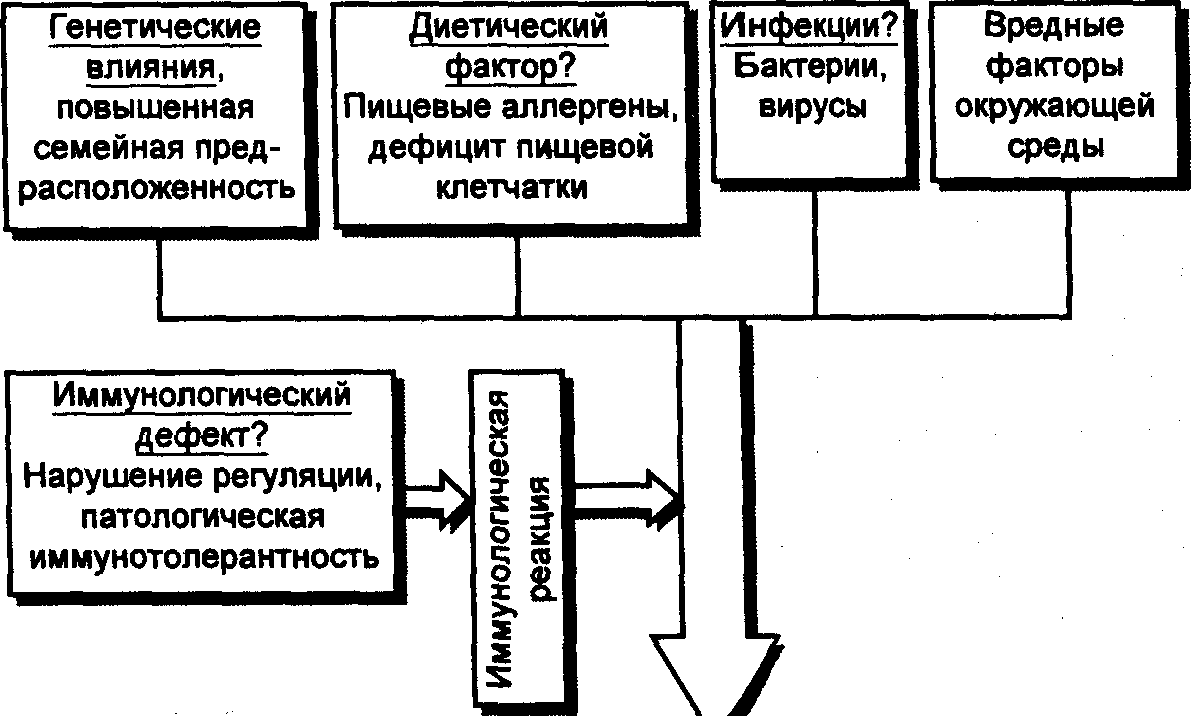
Хроническое воспаление слизистой оболочки толстой кишки
Рис. 13. Этиопатогенез
неспецифического язвенного колита
(Falk, 1998).
Частота возникновения
(первичная заболеваемость) составляет
4-10 заболеваний на 100 000 жителей в год,
встречаемость (численность больных) —
40-117 больных на 100000 населения. У большинства
больных заболевание впервые диагностируется
в возрасте 15-30 лет.
Основными симптомами
НЯК являются следующие.
1. Диарея
с кровью, слизью и гноем.
При выраженной клинической картине
заболевания характерен частый жидкий
стул с примесью крови, слизи, гноя. Стул
до 20 раз в сутки, а при тяжелом течении
до 30-40, преимущественно ночью и утром.
У многих больных количество крови в
кале бывает весьма значительным, иногда
дефекация происходит почти чистой
кровью. Количеств во крови, теряемой
больными в течение суток, может составить
от 100 до 300 мл. Каловые массы содержат
большое количество гноя и могут иметь
зловонный запах.
Начало заболевания
может быть различным в зависимости от
времени появления крови в кале; возможны
следующие варианты:
• вначале появляется
диарея, а через несколько дней слизь и
кровь;
• заболевание
сразу начинается с ректального
кровотечения, при этом стул может быть
оформленным или кашицеобразным;
• одновременно
начинаются диарея и ректальное
кровотечение, при этом у больных выражены
остальные симптомы заболевания (боли
в животе, интоксикация).
Диарея и кровотечение
считаются основными клиническими
проявлениями НЯК. Диарея обусловлена
обширным воспалительным поражением
слизистой оболочки толстой кишки и
резким снижением ее способности
реабсорбировать воду и натрий. Кровотечение
является следствием изъязвления
слизистой оболочки толстой кишки и
развития рыхлой соединительной ткани
с обильно развитой сосудистой сетью.
2. Боли
в животе.
Постоянный симптом НЯК. Боли носят
схваткообразный характер и локализуются
преимущественно в проекции отделов
толстой кишки, чаще всего в области
сигмовидной, поперечной ободочной,
прямой кишки, реже — в области слепой
кишки, в околопупочной области. Обычно
боли усиливаются перед дефекацией и
успокаиваются или ослабевают после
стула. Возможно усиление боли после
еды.
Следует заметить,
что чрезвычайно сильные боли и симптомы
перитонита для НЯК нехарактерны, так
как воспалительный процесс при этом
заболевании ограничивается слизистой
оболочкой и подслизистым слоем. При
осложненном течении НЯК воспалительный
процесс распространяется на глубокие
слои кишечной стенки (см. далее).
3. Болезненность
живота при пальпации.
Характерный признак НЯК. При пальпации
определяется четко выраженная
болезненность в области сигмовидной,
поперечной ободочной и слепой кишки.
Чем сильнее выражен воспалительный
процесс в толстом кишечнике, тем
значительнее боль при пальпации его
отделов. Симптомов раздражения брюшины,
мышечного напряжения при неосложненном
течении заболевания, как правило, не
наблюдается, однако при тяжелом течении
возможно появление резистентности мышц
передней брюшной стенки.
4. Интоксикационный
синдром.
Характерен для тяжелого течения НЯК и
острых молниеносных форм заболевания.
Синдром интоксикации проявляется резкой
слабостью, адинамией, повышением
температуры тела (нередко до высоких
цифр), похуданием, снижением или даже
полным отсутствием аппетита, тошнотой,
состоянием депрессии, выраженной
эмоциональной лабильностью, плаксивостью,
раздражительностью.
5. Синдром
системных проявлений.
Системные проявления НЯК характерны
для тяжелого течения заболевания и в
некоторых случаях встречаются при форме
средней тяжести. К типичным системным
проявлениям относятся:
• полиартрит —
обычно поражаются голеностопные,
коленные, межфаланговые суставы,
интенсивность боли и степень ограничения
движений в суставах, как правило,
невелики. С наступлением ремиссии
суставные изменения полностью исчезают,
деформаций и нарушений функции суставов
не развивается. У некоторых больных
развиваются преходящий спондилоартрит
и сакроилеит. Сакроилеит встречается
чаще и протекает тяжелее при более
обширных и тяжелых поражениях толстого
кишечника. Симптомы сакроилеита могут
предшествовать за много лет клиническим
проявлениям НЯК;
• узловатая эритема
— развивается у 2-3% больных, проявляется
множественными узлами, чаще на
разгибательной поверхности голени.
Кожа над узлами имеет багрово-фиолетовую
окраску, затем становится зеленоватой,
желтоватой и далее приобретает нормальный
цвет;
• поражение кожи
— возможно развитие гангренозной
пиодермии (при тяжелом септическом
течении заболевания); изъязвлений кожи;
очагового дерматита; постулезных и
уртикарных высыпаний. Особенно тяжело
протекает гангренозная пиодермия;
• поражения глаз
— отмечены у 1.5-3.5% больных, характерно
развитие ирита, иридоциклита, увеита,
эписклерита, кератита и даже панофтальмита;
• поражения печени
и внепеченочных желчных протоков имеют
большое значение для оценки течения
заболевания, тактики лечения и прогноза.
При НЯК наблюдаются следующие формы
поражения печени: жировая дистрофия,
портальный фиброз, хронический активный
гепатит, цирроз печени. По данным Ю. В.
Балтайтис и соавт. (1986), поражения печени
практически не изменяются под влиянием
консервативной терапии НЯК, а при тяжелых
формах прогрессируют и приводят к
развитию цирроза печени. После колэктомии
изменения в печени регрессируют.
Характерным поражением внепеченочных
желчных путей является склерозирующий
холангит.
— поражение слизистой
оболочки полости рта характеризуется
развитием афтозного стоматита, глоссита,
гингивита, протекающих с очень сильными
болями; возможен язвенный стоматит;
— нефротический
синдром — редкое осложнение НЯК.
— аутоиммунный
тиреоидит.
— аутоиммунная
гемолитическая анемия.
Развитие синдрома
системных проявлений обусловлено
аутоиммунными нарушениями и отражает
активность и тяжесть патологического
процесса при язвенном колите.
6. Дистрофический
синдром.
Развитие дистрофического синдрома
характерно для хронической формы, а
также острого течения НЯК. Дистрофический
синдром проявляется значительным
похуданием, бледностью и сухостью кожи,
гиповитаминозами, выпадением волос,
изменениями ногтей.
Клинические
формы течения
Большинство
гастроэнтерологов различает следующие
формы течения НЯК: острую (включая
молниеносную) и хроническую (рецидивирующую,
непрерывную).
Острое течение
Острая форма
заболевания характеризуется быстрым
развитием клинической картины, тяжестью
общих и местных проявлений, ранним
развитием осложнений, вовлечением в
патологический процесс всей толстой
кишки. Острое течение язвенного колита
характеризуется тяжелой диареей,
значительным кишечным кровотечением.
При выраженной диарее выделения из
прямой кишки почти не содержат кала, из
прямой кишки выделяются кровь, слизь,
гной, тканевой детрит каждые 15-20 минут.
Развивается тяжелое истощение (потеря
массы может достигать 40-50%). Больные
адинамичны, бледны, резко выражены
симптомы интоксикации (сухость кожи и
слизистой оболочки полости рта;
тахикардия; повышение температуры тела;
отсутствие аппетита; тошнота). При
пальпации живота отмечается выраженная
болезненность отделов толстого кишечника.
Для острого течения заболевания
характерны осложнения (токсическая
дилатация толстой кишки, перфорация,
перитонит ).
Молниеносная
форма (фульминантная) —
является самым тяжелым вариантом течения
НЯК и обычно требует хирургического
лечения. Она характеризуется внезапным
началом, бурным развитием клинической
картины (иногда в течение нескольких
дней или 1-2 недель). При молниеносной
форме наблюдаются резко выраженная
диарея, значительное кишечное кровотечение,
высокая температура тела, тяжелая
интоксикация, часто развиваются опасные
для жизни осложнения. При молниеносной
форме НЯК отмечается тотальное поражение
толстой кишки и быстрое развитие
системных проявлений заболевания.
Хронические формы
Хроническая
непрерывная форма
диагностируется, если через 6 месяцев
после первоначальных проявлений не
наступает ремиссии процесса (Ю. В.
Балтайтис и соавт., 1986). При этой форме
обострения следуют друг за другом часто,
ремиссии очень нестабильные,
кратковременные, быстро формируются
системные проявления заболевания, часто
развиваются осложнения.
Хроническая
рецидивируюшая форма
встречается наиболее часто и характеризуется
ремиссиями продолжительностью 3-6 месяцев
и более, сменяющимися обострениями
различной степени выраженности.
Степени тяжести
При НЯК тяжесть
заболевания обусловлена степенью
вовлечения в патологический процесс
отделов толстого кишечника. Наиболее
часто встречается проктосигмоидит (70%
больных), изолированное поражение прямой
кишки регистрируется у 5% больных,
тотальный колит — у 16% пациентов.
В табл. 26 представлены
степени тяжести НЯК.
Осложнения
1. Перфорация
толстой кишки.
Одно из наиболее тяжелых осложнений
НЯК, наблюдается у 19% больных с тяжелым
течением заболевания. Перфорировать
могут язвы толстой кишки, возможны также
множественные перфорации перерастянутой
и истонченной толстой кишки на фоне ее
токсической дилатации.
Перфорации происходят
в свободную брюшную полость и могут
быть прикрытыми.
Основными симптомами
перфорации толстой кишки являются:
• появление
внезапной резкой боли в животе;
• появление
локального или распространенного
напряжения мышц передней брюшной стенки;
• резкое ухудшение
состояния больного и усугубление
симптомов интоксикации;
• выявление
свободного газа в брюшной полости при
обзорной рентгеноскопии брюшной полости;
• появление или
усиление тахикардии;
• наличие токсической
зернистости нейтрофилов;
• выраженный
лейкоцитоз.
Перитонит может
развиться без перфорации вследствие
транссудации кишечного содержимого
через истонченную стенку толстой кишки.
Уточнить диагноз перфорации толстой
кишки и перитонита можно с помощью
лапароскопии.
2. Токсическая
дилатация толстой кишки.
Очень тяжелое осложнение, характеризующееся
чрезмерным ее расширением. Развитию
этого осложнения способствуют сужение
дистальных отделов толстой кишки,
вовлечение в патологический процесс
нервно-мышечного аппарата кишечной
стенки, гладкомышечных клеток кишки,
потеря мышечного тонуса, токсемия,
изъязвление слизистой оболочки кишки.
Развитию этого
осложнения могут также способствовать
глюкокортикоиды, холинолитики,
слабительные средства.
Основными симптомами
токсической дилатации толстой кишки
являются:
• усиление болей
в животе;
• уменьшение
частоты стула (не считать это признаком
улучшения состояния больного!);
• нарастание
симптомов интоксикации, заторможенность
больных, спутанность сознания;
• повышение
температуры тела до 38-39°С;
• снижение тонуса
передней брюшной стенки и прощупывание
(пальпировать осторожно!) резко
расширенного толстого кишечника;
• ослабление или
исчезновение перистальтических кишечных
шумов;
• выявление раздутых
участков толстой кишки при обзорной
рентгенографии брюшной полости.
Токсическая
дилатация толстого кишечника имеет
неблагоприятный прогноз. Летальность
при этом осложнении 28-32%.
3. Кишечное
кровотечение.
Примесь крови в кале при НЯК является
постоянным проявлением этого заболевания.
О кишечном кровотечении как осложнении
НЯК следует говорить, когда из прямой
кишки выделяются сгустки крови. Источником
кровотечения являются:
• васкулиты на дне
и краях язв; эти васкулиты сопровождаются
фибриноидным некрозом стенки сосудов;
• флебиты стенки
кишки с расширением просвета вен
слизистой, подслизистой и мышечных
оболочек и разрывы этих сосудов (В. К.
Гусак, 1981).
4. Стриктуры
толстой кишки.
Это осложнение развивается при
длительности течения НЯК более 5 лет.
Стиктуры развиваются на небольшом
протяжении кишечной стенки, поражая
участок длиной 2-3 см. Клинически они
проявляются клиникой кишечной
непроходимости различной степени
выраженности. В диагностике этого
осложнения важную роль играют ирригоскопия
и фиброколоноскопия.
5. Воспалительные
полипы. Это
осложнение НЯК развивается у 35-38% больных.
В диагностике воспалительных полипов
большую роль играет ирригоскопия, при
этом выявляются множественные дефекты
наполнения правильной формы по ходу
толстой кишки. Диагноз верифицируется
с помощью колоноскопии и биопсии с
последующим гистологическим исследованием
биоптатов.
6. Рак
толстой кишки.
В настоящее время сформировалась точка
зрения, что НЯК является предраковым
заболеванием. Г. А. Григорьева (1996)
указывает, что наибольший риск развития
рака толстой кишки имеют пациенты с
тотальными и субтотальными формами
язвенного колита с длительностью
заболевания не менее 7 лет, а также
больные с левосторонней локализацией
процесса в толстой кишке и продолжительностью
болезни более 15 лет. Основой диагностики
является колоноскопия с прицельной
множественной биопсией слизистой
оболочки толстой кишки.
Табл. | |||
Признаки | Легкая | Форма | Тяжелая |
Распространенность | Проктит, | Левостороннее, | Субтотальное, |
Количество | Менее | 5-6 | Более |
Примесь | Прожилки | Значительное | Выделение |
Изменения | Небольшой | Отеки | Резкий |
Потеря | Менее | 10-20%, | Более |
Температура | Менее | 37.1-38-С | Более |
Частота | Менее | 80-100 | Более |
Системные | Нет | Могут | Есть |
Нет | Нет | Есть | |
Общий | Более | 65-60 | Менее |
СОЭ, | Менее | 26-30 | Больше |
НЬ, | Более | 105-111 | Менее |
Гематокрит | Более | 0.25-0.34 | Менее |
Соседние файлы в предмете Терапия
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
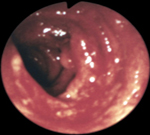
Неспецифический язвенный колит – это диффузное язвенно-воспалительное поражение слизистой оболочки толстого кишечника, сопровождающееся развитием тяжелых местных и системных осложнений. Клиника заболевания характеризуется схваткообразными болями в животе, диареей с примесью крови, кишечным кровотечением, внекишечными проявлениями. Язвенный колит диагностируется по результатам колоноскопии, ирригоскопии, КТ, эндоскопической биопсии. Лечение может быть консервативным (диета, физиотерапия, медикаменты) и хирургическим (резекция пораженного участка толстой кишки).
Общие сведения
Неспецифический язвенный колит (НЯК) – разновидность хронического воспалительного заболевания толстого кишечника неясной этиологии. Характеризуется склонностью к изъязвлению слизистой. Патология протекает циклически, обострения сменяются ремиссиями. Наиболее характерные клинические признаки – диарея с прожилками крови, боль в животе спастического характера. Длительно существующий неспецифический язвенный колит повышает риск возникновения злокачественных образований в толстом кишечнике.
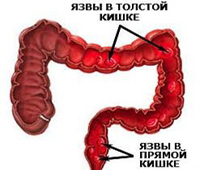
Заболеваемость составляет порядка 50-80 случаев на 100 тысяч населения. При этом ежегодно выявляется 3-15 новых случаев заболевания на каждых 100 тыс. жителей. К развитию данной патологии женщины более склонны, чем мужчины, у них НЯК встречается на 30% чаще. Для неспецифического язвенного колита характерно первичное выявление в двух возрастных группах: у молодых людей (15-25 лет) и лиц старшего возраста (55-65 лет). Но помимо этого, заболевание может возникнуть и в любом другом возрасте. В отличии от болезни Крона, при язвенном колите страдает слизистая оболочка только толстой ободочной и прямой кишки.
Неспецифический язвенный колит
Причины
В настоящее время этиология неспецифического язвенного колита неизвестна. По предположениям исследователей в сфере современной проктологии, в патогенезе данного заболевания могут играть роль иммунные и генетически обусловленные факторы. Одна из теорий возникновения неспецифического язвенного колита предполагает, что причиной могут служить вирусы или бактерии, активизирующие иммунную систему, либо аутоиммунные нарушения (сенсибилизация иммунитета против собственных клеток).
Кроме того, отмечено, что неспецифический язвенный колит чаще встречается у людей, близкие родственники которых страдают этим заболеванием. В настоящее время также выявлены гены, которые вероятно могут отвечать за наследственную предрасположенность к язвенному колиту.
Классификация
Неспецифический язвенный колит различают по локализации и распространенности процесса. Левосторонний колит характеризуется поражением нисходящей ободочной и сигмовидной кишки, проктит проявляется воспалением в прямой кишке, при тотальном колите поражен весь толстый кишечник.
Симптомы НЯК
Как правило, течение неспецифического язвенного колита волнообразное, периоды ремиссии сменяются обострениями. В момент обострения язвенный колит проявляется различной симптоматикой в зависимости от локализации воспалительного процесса в кишечнике и интенсивности патологического процесса. При преимущественном поражении прямой кишки (язвенном проктите) могут отмечаться кровотечения из заднего прохода, болезненные тенезмы, боли в низу живота.  Иногда кровотечения являются единственным клиническим проявлением проктита.
Иногда кровотечения являются единственным клиническим проявлением проктита.
При левостороннем язвенном колите, когда поражена нисходящая ободочная кишка, обычно возникает диарея, каловые массы содержат кровь. Боли в животе могут быть довольно выраженные, схваткообразные, преимущественно в левой стороне и (при сигмоидите) в левой подвздошной области. Снижение аппетита, продолжительная диарея и нарушение пищеварения часто приводят к снижению массы тела.
Тотальный колит проявляется интенсивными болями в животе, постоянной обильной диареей, выраженным кровотечением. Тотальный язвенный колит является опасным для жизни состоянием, поскольку грозит развитием обезвоживания, коллапсами вследствие значительного падения артериального давления, геморрагическим и ортостатическим шоком.
Особенно опасна молниеносная (фульминантная) форма неспецифического язвенного колита, которая чревата развитием тяжелых осложнений вплоть до разрыва стенки толстой кишки. Одним из распространенных осложнений при таком течении заболевания является токсическое увеличение толстой кишки (мегаколон). Предполагается, что возникновение этого состояния связано с блокадой рецепторов гладкой мускулатуры кишечника избытком оксида азота, что вызывает тотальное расслабление мышечного слоя толстого кишечника.
В 10-20% случаев у больных неспецифическим язвенным колитом отмечаются внекишечные проявления: дерматологические патологии (гангренозная пиодермия, узловатая эритема), стоматиты, воспалительные заболевания глаз (ирит, иридоциклит, увеит, склерит и эписклерит), заболевания суставов (артриты, сакроилеит, спондилит), поражения желчевыводящей системы (склерозирующий холангит), остеомаляция (размягчение костей) и остеопороз, васкулиты (воспаления сосудов), миозиты и гломерулонефрит.
Осложнения
Довольно распространенным и серьезным осложнением неспецифического язвенного колита является токсический мегаколон — расширение толстой кишки в результате паралича мускулатуры стенки кишечника на пораженном участке. При токсическом мегаколоне отмечают интенсивные боли и вздутие в животе, повышение температуры тела, слабость.
Кроме того, неспецифический язвенный колит может осложняться массированным кишечным кровотечением, разрывом кишечника, сужением просвета толстой кишки, обезвоживанием в результате большой потери жидкости с диареей и раком толстого кишечника.
Диагностика
Основным диагностическим методом, выявляющим неспецифический язвенный колит, является колоноскопия, позволяющая детально исследовать просвет толстого кишечника и его внутренние стенки. Ирригоскопия и рентгенологическое исследование с барием позволяет обнаружить язвенные дефекты стенок, изменения размеров кишечника (мегаколон), нарушение перистальтики, сужение просвета. Эффективным методом визуализации кишечника является компьютерная томография.
Кроме того, производят копрограмму, тест на скрытую кровь, бактериологический посев. Анализ крови при язвенном колите показывает картину неспецифического воспаления. Биохимические показатели могут сигнализировать о наличии сопутствующих патологий, расстройств пищеварения, функциональных нарушений в работе органов и систем. Во время проведения колоноскопии обычно производят биопсию измененного участка стенки толстой кишки для гистологического исследования.
Лечение НЯК
 Поскольку причины, вызывающие неспецифический язвенный колит, до конца не выяснены, задачи терапии данного заболевания – это снижение интенсивности воспалительного процесса, стихание клинической симптоматики и профилактика обострений и осложнений. При своевременном правильном лечении и строгом следовании рекомендациям врача-проктолога, возможно добиться стойкой ремиссии и улучшения качества жизни пациента.
Поскольку причины, вызывающие неспецифический язвенный колит, до конца не выяснены, задачи терапии данного заболевания – это снижение интенсивности воспалительного процесса, стихание клинической симптоматики и профилактика обострений и осложнений. При своевременном правильном лечении и строгом следовании рекомендациям врача-проктолога, возможно добиться стойкой ремиссии и улучшения качества жизни пациента.
Лечение язвенного колита производят терапевтическими и хирургическими методами в зависимости от течения заболевания и состояния больного. Одним из немаловажных элементов симптоматической терапии неспецифического язвенного колита является диетическое питание.
При тяжелом течении заболевания в разгар клинических проявлений проктолог может порекомендовать полный отказ от приема пищи, ограничившись употреблением воды. Чаще всего больные при обострении теряют аппетит и переносят запрет довольно легко. В случае необходимости назначается парентеральное питание. Иногда больных переводят на парентеральное питание с целью более быстрого облегчения состояния при тяжело протекающем колите. Прием пищи возобновляют сразу после того, как аппетит восстанавливается.
Рекомендации по диете при язвенном колите направлены на прекращение диареи и снижение раздражение компонентами пищи слизистой оболочки кишечника. Из пищевого рациона удаляются продукты, содержащие пищевые волокна, клетчатку, острые, кислые блюда, алкогольные напитки, грубая пища. Кроме того, пациентам, страдающим хроническими воспалениями кишечника, рекомендовано повышение содержания в рационе белка (из расчета 1,5-2 грамма на килограмм тела в сутки).
Медикаментозная терапия неспецифического язвенного колита включает противовоспалительные средства, иммунодепрессанты (азатиоприн, метотрексат, циклоспорин, меркаптопурин) и антицитокины (инфликсимаб). Помимо этого, назначаются симптоматические средства: противодиарейные, обезболивающие, препараты железа при имеющих место признаках анемии.
В качестве противовоспалительных препаратов при данной патологии применяют нестероидные противовоспалительные средства – производные 5-аминосалициловой кислоты (сульфасалазин, месалазин) и кортикостероидные гормональные препараты. Кортикостероидные препараты применяют в период выраженного обострения в случае тяжелого и среднетяжелого течения (либо при неэффективности 5-аминосалицилатов) и не назначают более чем на несколько месяцев.
Детям кортикостероидные гормоны назначают с особой осторожностью. Противовоспалительная гормонотерапия может вызвать ряд тяжелых побочных эффектов: артериальную гипертензию, глюкоземию, остеопороз и др. Из физиотерапевтических методов лечения при язвенном колите может применяться диадинамотерапия, СМТ, интерференцтерапия и др.
Показаниями к хирургическому лечению является неэффективность диеты и консервативной терапии, развитие осложнений (массированного кровотечения, перфорации толстой кишки, при подозрение на возникновение злокачественного новообразования и т. д.). Резекция толстого кишечника с последующим созданием илеоректального анастомоза (соединения свободного конца подвздошной кишки с анальным каналом) является наиболее распространенной хирургической методикой лечения неспецифического язвенного колита. В некоторых случаях удалению подвергается ограниченный в пределах здоровых тканей участок пораженного кишечника (сегментарная резекция).
Прогноз и профилактика
Профилактики неспецифического язвенного колита на данный момент нет, поскольку причины, вызывающие это заболевание, до конца не ясны. Профилактическими мерами возникновения рецидивов обострения является соблюдение предписаний врача по образу жизни (рекомендации по питанию, аналогичные таковым при болезни Крона, снижение количества стрессовых ситуаций и физического перенапряжения, психотерапия) и регулярное диспансерное наблюдение. Неплохой эффект в плане стабилизации состояния дает санаторно-курортное лечение.
При нетяжелом течении без осложнения прогноз благоприятный. Порядка 80% пациентов, принимающих 5-ацетилсалицилаты в качестве поддерживающие терапии, не отмечают рецидивов и осложнений заболевания на протяжении года. У больных обычно происходят рецидивы 1 раз в пять лет, в 4% обострения отсутствуют в течение 15-ти лет. К хирургическому лечению прибегают в 20% случаев. Вероятность развития злокачественной опухоли у больных НЯК колеблется в пределах 3-10% случаев.
Источник


