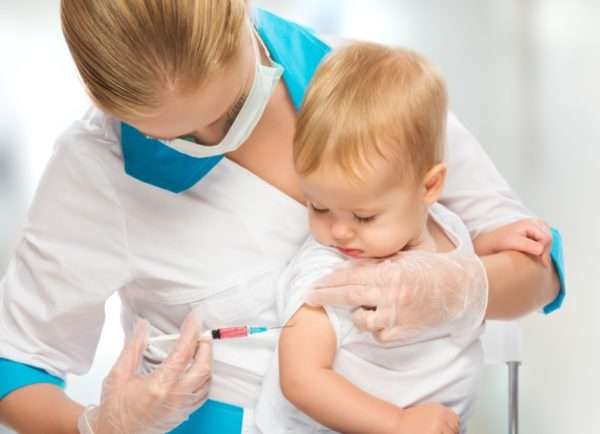
Специфическая профилактика при кори
Корь – вирусное заболевание, поражающее слизистую оболочку воздухоносных путей, полости рта и конъюнктиву. Вызывает повышение температуры тела до 39 – 41ОС, сильную интоксикацию и специфическую кожную сыпь, состоящую из пятнисто-папулезных элементов.
При контакте с зараженным человеком шанс инфицирования приближается к 100%. По разным данным, только в 2011 году от этого заболевания погибло свыше 158 000 человек, 65% из которых – дети от 2 до 5 лет.
Как происходит заражение и что поражается в организме
Инкубационный период кори составляет 8 – 14 дней от заражения вирусом. Инфекция поражает слизистую дыхательной системы, ротовой полости и кожи. Во время инкубационного периода вирус проникает в селезенку, лимфатические узлы. Может приводит к гиповитаминозу А.
Передача корипроисходит воздушно-капельным путем из-за кашля, чихания, тесного контакта. Заразными считаются 2 дня перед появлением первых симптомов и 4 дня после возникновения высыпаний. Далее пациент считается незаразным.
Клиника кори и способы лечения
Начинается заболевание остро, с подъема температуры до фебрильных цифр (выше 38ОС), сухого непродуктивного кашля, светобоязни, воспаления зева, конъюнктивы, миндалин. На 2-ой день болезни на внутренней поверхности щек возникают характерные белесоватые узелки с красной каймой. На 4 – 5 сутки высыпания распространяются оп всему телу, поражая лицо, шею, туловище, сгибательные поверхности крупных суставов. На 4-ый день высыпаний состояние постепенно улучшается, снижается температура, проходят проявления интоксикации, сыпь присыхает и темнеет.
Специфическое лечение отсутствует, в связи с этим ведется симптоматическая и противовирусная терапия. Применяются жаропонижающие, противовоспалительные и дезинтаксикационные препараты.
Осложнения
Возможно развитие коревой пневмонии, энцефалита, гепатита, панэнцефалита, стеноза гортани, гипертермического поражения центральной нервной системы, острая дыхательная недостаточность.
Профилактика
Основной метод профилактики кори – проведение своевременной детской вакцинации. Согласно данным ВОЗ, повсеместная противокоревая вакцинация снизила смертность к 2015 году на 95% в сравнении с 2000 (с 548 000 до 30 000 случаев смертей в год). Благодаря подобной профилактики кори возможно полное ее уничтожение на планете к 2020-му году.
Неспецифическая профилактика
Проведение неспецифической профилактики сводится к трем основным направлениям:
- Предотвращение передачи вируса от человека к человеку. Для соблюдения данной меры профилактики заболевания кори необходимо избегать контакта с зараженными людьми. Это необходимо делать на протяжении 14 дней после предполагаемого момента заражения, в момент развития первых симптомов и в течении 4 дней после появления сыпи на коже. Если контакта с пациентом избежать не удается, то необходимо использовать средства индивидуальной защиты: медицинская маска, одноразовые очки, перчатки. Нельзя пользоваться одной с больным посудой и средствами личной гигиены.
- Уничтожение вируса кори в его среде обитания. Достигается при помощи проведения массовой профилактики и лечения кори, предотвращения ее передачи и заражения.
- Укрепление защитных сил организма. Особенно актуальны данные меры у детей дошкольного возраста, посещающих детские садики. Они должны получать достаточное количество витаминов и белка в пище, избегать переохлаждений, частых сезонны простуд и гриппа. Необходимо своевременное выявление и лечение всех патологий как инфекционного, так и неинфекционного происхождения.
Специфическая профилактика
В целях специфической профилактики кори необходимо проводить массовую вакцинацию детей. Введение вакцины производится дважды: в 12 месяцев и в 6 лет. Двукратное введение вакцины обеспечивает пожизненную выработку иммунитета у 93 – 97% населения. В случае если в детстве вакцинация произведена не была, то возможно ее проведение в более позднем возрасте, с целью профилактики кори у взрослых, протекающей в разы тяжелее.
Могут применяться как моно-, так и комбинированные вакцины (например, АКДС – адсорбированная корь-дифтерия-столбнячная вакцина).
Мифы про вакцинацию
В последние года распространяется множество мифов о вреде вакцинации, летальных исходах среди детей, что крайне отрицательно сказывается на эпидемической ситуации во всем мире.
Во-первых, осложнения от кори (энцефалит, гепатит) в разы опасней и развиваются значительно чаще (порядка 5 – 15% случаев заболевания). Во-вторых, частота осложнений от введения вакцины составляет 1:100000 и при своевременном оказании помощи не является летальным. Для сравнения, шансы выигрыша в лотерею и развития осложнений от прививки равны.
Источник

Корь(лат.Morbilli) — крайне заразная вирусная инфекция, болеют которой только люди.
Заболеть может как ребенок, так и взрослый. Чаще корью болеют дети до 5 лет.
Для взрослых, не привитых против кори, также высок риск заражения, причем заболевание у них в большинстве случаев протекает в более тяжелой форме, чем у детей.
Младенцы до 1 года, как правило, сохраняют в крови материнские антитела (если сама мама защищена от кори), но к году их количество уменьшается, соответственно повышая риск развития заболевания.
Корь остается одной из основных причин смерти среди детей раннего возраста во всем мире. Большинство смертельных случаев происходит из-за осложнений кори. Чаще всего осложнения развиваются у детей до 5 лет и у взрослых старше 20.
В 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори.
В 2013 году произошло 145 700 случаев смерти от кори. В 2014 зарегистрировано 114 900 случаев смерти от кори.
Корь — это острое инфекционное заболевание с высоким уровнем восприимчивости. Индекс контагиозности (заразительности) приближается к 100%. Заболевание характеризуется высокой температурой, воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией.
Как происходит заражение?
Возбудителем кори является вирус. Передается болезнь воздушно-капельным путем, источником инфекции является только человек, больной корью. Входные ворота инфекции — слизистые оболочки верхних дыхательных путей. Далее вирус разносится по кровяному руслу по всему организму. |  |
Течение кори происходит с последовательной сменой трех периодов: катарального, периода высыпаний, периода реконвалесценции.
Первые признаки заболевания появляются на 8-12 день после заражения и характеризуются лихорадкой, недомоганием, насморком, кашлем, воспалением слизистой глаз. В это время на слизистой оболочке щек появляются белые пятна, окруженные каймой (пятна Филатова-Коплика).
На 4-5 день болезни за ушами и на щеках появляются высыпания, которые распространяются на все лицо и шею. Сначала сыпь появляется на теле, а затем – на руках и ногах.

В период высыпания температура тела поднимается до 39 0С, нарастают симптомы интоксикации, усиливается насморк, кашель, светобоязнь, ухудшается сон. В течение 3-4-х дней сыпь исчезает в той же последовательности, как и появлялась.
Осложнения кори:
Слепота
Коревой энцефалит (приводящий к отеку головного мозга), происходит в 1 из 1000 случаев
Пневмония
Ларингиты и ларинготрахеиты, приводящие к развитию у детей ложного крупа
Корь может активизировать течение туберкулеза
Отит
Корь у беременных женщин ведет к потере плода.
1 ребенок из 300 получает осложнение кори в виде энцефалопатии.
Особенно тяжело корь протекает у часто болеющих, ослабленных детей.
Профилактика кори

Специфического лечения при кори нет, поэтому необходимо своевременно принять меры профилактики данного заболевания. Главным и наиболее эффективным средством профилактики кори является вакцинопрофилактика.
В Российской Федерации применяются вакцины, зарегистрированные на территории страны, которые по своим характеристикам соответствуют всем требованиям ВОЗ.
Вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию всего населения.
Детям прививка делается в возрасте 1 года и в 6 лет.
Если вакцинация не была проведена вовремя или если отсутствуют сведения о прививках против кори, то она проводится взрослым также в 2 этапа с разницей в 3 месяца.
Вакцинация против кори показана взрослым до 35 лет (включительно), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори.
Помимо этого, вакцинацию против кори должны проходить взрослые от 36 до 55 лет (включительно), относящиеся к группам риска (работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори.
После двукратного введения вакцины, так же, как и после переболевания корью, в 95% случаев формируется стойкий длительный иммунитет к этой инфекции.
Иммунизация по эпидемическим показаниям
Проводится лицам, имевшим контакт с больным корью (при подозрении на заболевание), не болевшим корью ранее, не привитым, привитым однократно — без ограничения возраста.
Иммунизация против кори по эпидемическим показаниям проводится в первые 72 часа с момента контакта с больным.
Детям, имевшим контакт с заболевшим корью, которые не могут быть привиты против кори по той или иной причине (не достигшим прививочного возраста, не получившим прививки в связи с медицинскими противопоказаниями или отказом родителей от прививок), не позднее 5-го дня с момента контакта с больным вводится нормальный иммуноглобулин человека.
В некоторых случаях, после введения вакцины или человеческого иммуноглобулина, возникает митигированная корь — такая форма заболевания, которая протекает более легко, характеризуется отсутствием ряда симптомов, слабой интоксикацией.
Коревая вакцина является слабореактогенным препаратом, именно поэтому перечень противопоказаний к ее проведению весьма ограничен. К противопоказаниям относятся первичные и вторичные иммунодефицитные состояния, аллергические реакции на предшествующее введение вакцины, содержащей коревой и/или паротитный компоненты, системные аллергические реакции на антибиотики из группы аминогликозидов. При легких формах ОРВИ и кишечных инфекций вакцинацию можно проводить после нормализации температуры.
Аллергические заболевания не являются противопоказанием к вакцинации. Корь у аллергиков может протекать в тяжелой форме.
Если по каким-либо причинам Вы не привили своего ребенка против кори, сделайте это без промедления, ведь корь совсем не безобидная инфекция.
Источник
Специфическая профилактика кори
Корь – это острая вирусная инфекционная болезнь, передающаяся от человека к человеку воздушно-капельным путем. Заболевание характеризуется лихорадкой, интоксикацией, воспалением конъюнктивы и слизистых оболочек верхних дыхательных путей, этапным высыпанием пятнисто-папулезной сыпи (сыпь появляется за ушами, на переносице, лице и в течение суток распространяется на шею и грудь, в последующие дни сыпь распространяется на туловище, руки и далее на ноги).
Корь является и тяжелой инфекционной болезнью. Заболевание опасно своими осложнениями. Самые частые из них – пневмонии и энцефалиты, вызывающие необратимые последствия со стороны центральной нервной системы. Реже встречаются кератиты, иридоциклиты, приводящие к слепоте, а также отиты, коревой круп, стоматиты, колит, гнойничковые поражения кожи (фурункулез) и т.д.
Корь – в высокой степени заразное заболевание. Больной корью особенно заразен на начальном этапе заболевания. Наибольшую опасность для окружающих представляют инфицированные люди в последние 2-3 дня инкубационного периода (время от момента заражения до развития симптомов), еще не имеющие клинических проявлений.
У людей, переболевших корью, иммунитет к этой инфекции сохраняется в течение всей жизни. Случаи повторного заболевания крайне редки.
Единственное эффективное средство защиты против кори – вакцинация. В России иммунизация проводится в рамках Национального календаря профилактических прививок:
— дети должны получить первую прививку против кори (вакцинацию) в 12 месяцев, вторую прививку (ревакцинацию) – в 6 лет;
— взрослые до 35 лет, не привитые ранее, не имеющие сведений о профилактических прививках против кори и не болевшие этой инфекцией ранее, должны быть привиты двукратно с интервалом не менее 3 месяцев.
В очагах кори профилактические прививки проводятся всем контактным лицам (ранее не болевшие, не привитые и не имеющие достоверных сведений о проведенных ранее профилактических прививках) независимо от возраста; контактным, имеющим в анамнезе 1 прививку, проводится ревакцинация.
Прививки против кори проводятся бесплатно в прививочных кабинетах территориальных поликлиник.
Для иммунизации применяются вакцины, зарегистрированные в соответствии с действующим законодательством, согласно инструкции по их применению. В настоящее время в России зарегистрированы как отечественные, так и импортные вакцины.
Медицинскими противопоказаниями к вакцинации/ревакцинации против кори являются: сильная реакция (температура выше 40ºС, отек, гиперемия более 8 см в диаметре в месте введения) или осложнение на предыдущее введение вакцины; тяжелые формы аллергических реакций на аминогликозиды (гентамицин, канамицин и т.д.); анафилактическая реакция на белок куриного яйца; первичные иммунодефицитные состояния, иммуносупрессия, злокачественные болезни крови и новообразования; беременность.
Временными противопоказаниями к вакцинации служат острые инфекционные и неинфекционные заболевания, хронические заболевания в стадии обострения. Прививки можно провести через 2-4 недели после выздоровления либо в период ремиссии при хронических заболеваниях.
В любом случае перед проведением прививок необходимы осмотр и консультация врача.
Источник
Общая часть
Корь
— острое инфекционное заболевание с высокой контагиозностью. Протекает с высокой лихорадкой, катаральным поражением верхних дыхательных путей, конъюнктивитом, энантемой и экзантемой.
Заболевание вызывается РНК-содержащим вирусом. Источником инфекции является больной корью. Передается заболевание воздушно-капельным путем.
Восприимчивость к кори высокая, индекс контагиозности составляет почти 100 %.
Вирус кори обладает тропностью к эпителиальным клеткам, в связи с чем оказывает повреждающий эффект на кожные покровы, конъюнктивы, слизистые оболочки респираторного тракта и ротовой полости. В результате генерализации процесса вирус фиксируется в ЦНС, легких, миндалинах, костном мозге, кишечнике, печени и селезенке.
Иммунодепрессия, вызванная вирусом, и обширное поражение слизистых оболочек дыхательных путей создают благоприятные условия для возникновения вторичной инфекции и развития осложнений.
Клинически заболевание проявляется лихорадкой до 38-39 °С,катаром верхних дыхательных путей в виде ринита с обильными слизистыми, затем слизисто-гнойными выделениями и сухого, навязчивого кашля, конъюнктивитом, энантемой и пятнисто-папулезной экзантемой.
Диагностируется корь клинически. Серологическая диагностика (определение титра антител к вирусу кори класса YgM и Yg G) проводится с целью ретроспективной диагностики.
Лечение в неосложненных случаях симптоматическое. Назначаются антигистаминные средства, жаропонижающие, отхаркивающие препараты.
- Эпидемиология
Резервуаром и источником инфекции является больной человек, выделяющий вирус с последних 1-2 суток инкубационного периода, в течение всего продромального периода (за 3-4 дня до появления сыпи) и в первые 4 дня высыпаний.
Механизм передачи вируса аэрозольный, путь передачи — воздушно-капельный. При заболевании беременной возможен вертикальный путь передачи.Выражена зимне-весенняя сезонность.
Естественная восприимчивость к болезни высокая, почти 100 %.
По статистике по Российской Федерации отмечается снижение показателей заболеваемости корью. За 11 месяцев 2008года зарегистрировано 0,02 случая на 100 тыс. населения против 0,11 случаев на 100 тыс. населения за аналогичный период 2007 года.
В период с января по июнь 2007 года в Москве заболеваемость корью снизилась в 4,2 раза: зарегистрировано 64 случая заболевания (0,61 на 100 000 населения), за аналогичный период 2006 года было выявлено 266 заболевших (2,56 на 100 000 населения).
Заболеваемость поддерживается в основном среди подростков и взрослых – 75%, только 25% приходится на детей. Это объясняется активными миграционными процессами, высокой плотностью населения, наличием значительного числа восприимчивых лиц среди взрослого населения.Иммунитет после перенесенной кори пожизненный, повторные заболевания редки.
- Классификация
- Типичная корь. Протекает с характерной клинической картиной кори с последовательной сменой периодов болезни.
- Атипичная корь.
- Абортивная. Начинается как типичная, но клинические проявления исчезают через 1-2 дня от начала болезни.
- Митигированная. Развивается у лиц, получивших пассивную или активную иммунизацию против кори или ранее переболевших ею.
- По тяжести течения.
- Легкая форма.
- Среднетяжелая форма.
- Тяжелая форма.
- Код МКБ-10
- В05 — Корь.
- В05.9 — Корь без осложнений.
- В05.0 — Корь, осложненная энцефалитом (G05.1*).
- В05.1 — Корь, осложненная менингитом (G02.0*).
- В05.2 — Корь, осложненная пневмонией (J17.1*).
- В05.3 — Корь, осложненная средним отитом (Н67.1*).
- В05.4 — Корь с кишечными осложнениями.
- В05.8 — Корь с другими осложнениями.
Источник
В Республике Алтай установилась тёплая погода, впереди длинные майские выходные, традиционно в регион скоро хлынет поток гостей из субъектов России и стран зарубежья. В связи с этим специалисты не исключают завоз кори туристами, поскольку в ряде регионов страны сегодня сохраняется неблагоприятная эпидемиологическая ситуация по этому заболеванию. Врачи напоминают жителям Республики Алтай о необходимости соблюдать меры профилактики кори, а в случае возникновения подозрительных симптомов, необходимо безотлагательно обратиться за медицинской помощью.
Корь – острое вирусное заболевание. Первые описания кори появились ещё в далекой древности. Болезнь широко распространена в мире и сегодня. Корь является очень заразной болезнью: восприимчивость к вирусу приближается к 100%. Как правило, корь у детей диагностируется в возрасте от 2 до 5 лет. Намного реже болезнь поражает взрослых людей, которые не переболели корью в детстве. Многих родителей волнует вопрос, существует ли риск заразиться корью у новорождённых малышей? По словам специалистов, у младенцев есть так называемый врождённый иммунитет, который ребёнку достается от матери, ранее переболевшей корью. Такой иммунитет защищает малыша первые три месяца. После того, как человек переболел корью, у него формируется стойкий иммунитет. Крайне редко регистрируются повторные случаи заболевания корью.
Возбудителем болезни является вирус. Вне организма человека он очень быстро погибает вследствие воздействия разных внешних факторов. Корь передаётся между людьми воздушно-капельным путём. Больной человек выделяет вирус со слизью, когда чихает, кашляет, разговаривает.
Таким образом, источник инфекции – это заболевший корью человек. Заразным для других людей он является от двух последних дней инкубационного периода до пятого дня высыпания на коже. Начиная с шестого дня высыпаний, больного уже считают незаразным.
Инфекция попадает в организм через слизистые оболочки верхних дыхательных путей, а также иногда «воротами» служат конъюнктивы.
Инкубационный период 8-14 дней (редко до 17 дней). Болезнь начинается остро, человек испытывает подъём температуры до 38-40 C, сухой кашель, насморк, светобоязнь, чихание, осиплость голоса, головная боль, отёчность век и покраснение конъюнктивы, гиперемия зева и коревая энантема (сыпь) на твердом и мягком нёбе. Коревая сыпь на коже появляется на 4-5-й день болезни, сначала на лице, шее, за ушами, на следующий день на туловище, затем высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких пятнышек, склонных к слиянию.
Обратное развитие сыпи начинается с 4-го дня высыпаний: температура нормализуется, сыпь темнеет, буреет, пигментируется, шелушится. Пигментация сохраняется 1—1,5 недели.
Среди осложнений кори часто встречается пневмония, ложный круп, стоматит. У взрослых в период пигментации может развиваться менингит, менингоэнцефалит и полиневрит.
Напоминаем, что если вы обнаружили у себя, у своих детей или родственников описанные выше симптомы — не занимайтесь самолечением, срочно обращайтесь за медицинской помощью!
Неспецифическая профилактика включает ограничение контакта с больным человеком, использование индивидуальных средств защиты, повышение иммунитета. Заболевшего ребёнка или взрослого нужно изолировать, ему рекомендовано соблюдать постельный режим. Комнату следует проветривать как можно чаще, также важно каждый день проделывать влажную уборку. Больному необходимо пить много жидкости, специальная диета при этом не требуется. Важен тщательный уход за глазами и полостью рта. Для комфорта больного его защищают от яркого света.
В качестве специфической профилактики проводится вакцинация. Реакции на прививку у большинства детей не отмечается. Вакцинацию против кори детям проводят в 1 год, 6 лет. Взрослым до 35 лет, а в группе риска — до 55 лет, не прививавшимся и не болевшим ранее корью. Людям, находящимся в зоне эпидемической вспышки и ранее не привитым, показана обязательная вакцинация независимо от их возраста.
Прививки от кори включены в Национальный календарь прививок, то есть являются обязательными.
Лица, у которых нет прививок или не помнят свой прививочный анамнез – могут обратиться в прививочный кабинет по месту жительства, либо к своему участковому врачу, педиатру.
Вакцинация сегодня признана самым эффективным методом борьбы с корью. Отсутствие заболеваемости корью в нашей республике в последние годы обеспечивается высокими показателями привитости населения. Чтобы ситуация оставалась стабильной, мы должны помнить о профилактике этого заболевания и сохранять бдительность.
Напоминаем, что с марта по октябрь текущего года в регионе проходит подчищающая иммунизация населения против кори, а также иностранных граждан, осуществляющих трудовую деятельность на территории РА, не имеющих прививку против кори.
Источник