Справка о болезни краснухой
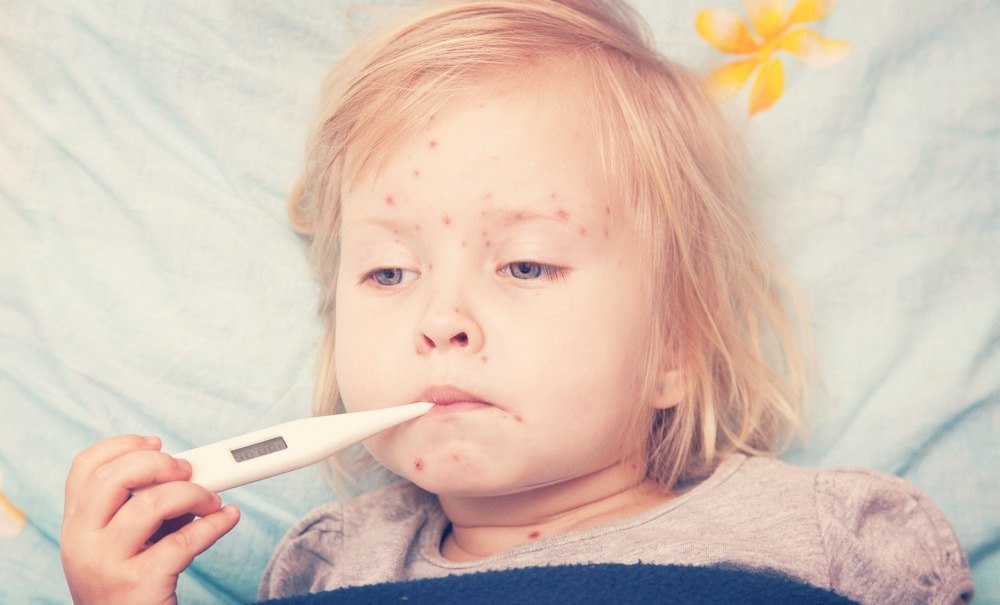
Краснуха – это всем знакомое, а многим даже не понаслышке, инфекционное заболевание, которое характерно только человеку. Если вы заболели, то вам обязательно необходимо обратиться к врачу и получить медицинские справки КЭК. Основными отличительными чертами ее является появления мелкопятнистой сыпи, а также увеличение лимфоузлов (обычно за генерализованным типом).
Наибольшему риску от краснухи подвергаются беременные женщины, что связано со значительным воздействие на будущего ребенка. У детей, матери которых во время беременности переболели краснухой, может развиться порок сердца, катаракта и глухота – эта тройка патологий характерна именно для врожденной краснухи. Но это еще не все, также может быть поражение центральной нервной системы плода, развитие геморрагического синдрома, развитие заболеваний мочеполовой, пищеварительной систем, а также скелета. Конечно, если вы решились на Роды в Майами отзывы о которых самые лучшие, то риск заболеть краснухой, а тем более, заразить ею малыша, практически равен нулю, ведь медицина в США, в большинстве клиник более высокого уровня, чем у нас в стране.
Чаще всего инкубационный период данного заболевания составляет 16 или 18 дней. Начало острое, изначально мы видим высыпание, которое и является манифестным симптомом краснухи. Прочие симптомы выражены в меньшей степени. Также повышается температура до 38 0С, но не больше, возможен кашель и насморк. Стоит отметить, что температура может вовсе не повышаться. Состояние больного меняется незначительно. Во время краснухи может быть недомогание, вялость, головная боль.
Как можно быстро распознать краснуху? Сыпь изначально проявляется на лице больного, а уже после этого распространяется на все тело. Визуально сыпь пятнистая или пятнисто-папулезная. Она по размеру меньше, чем сыпь при кори, ей характерна округлость. Размер высыпаний приблизительно один и тот же и даже при увеличении размеров в некоторых случаях сохраняет округлые формы. Также заметьте, что высыпания могут быть незначительными, в некоторых случаях лишь несколько элементов сыпи. По прохождении нескольких дней (обычно 2-3), сыпь проходит и не оставляет за собой никаких следов (нет ни шелушения, ни обычной пигментации).
При краснухе может появляться сухой кашель, слабые выделения из носовой полости и заложенность носа. Редко отмечается конъюнктивит, светобоязнь, незначительная отечность век. Чаще встречается гиперемия зева, возможно наличие болевых ощущений при глотании.
Во время краснухи у человека увеличиваются лимфатические узлы, в большей степени затылочные и заднешейные (патогномоничный симптом данного заболевания). Также возможно увеличение прочих периферических лимфатических узлов. Их увеличение умеренное, может быть немого болезненным.
При краснухе, в основном, нет поражения внутренних органов, но при высокой температуре возможна тахикардия.
Протекание краснухи у детей довольно легкое, но оно может усугублять течение других заболеваний. Взрослые переносят это заболевание значительно хуже: высокая температура, значительные головные боли, увеличение лимфаузлов, а также и боль в мышцах.
При первых подозрениях на поражение таким инфекционным заболеванием как краснуха необходимо обязательно проконсультироваться с врачом и пройти курс лечения.
Ключевые слова: Обычное протекание такой болезни как краснуха,Как получить медицинскую справку КЭК,появления мелкопятнистой сыпи,симптомы,инкубационный период,температура,сыпь проходит
Источник
Высыпания на коже у больного краснухой
Краснуха (лат. rubella) или третья болезнь — эпидемическое вирусное заболевание с инкубационным периодом около 15-24 дней. Это обычно неопасное заболевание, затрагивающее в основном детей, однако оно может спровоцировать серьёзные врожденные пороки, если женщина заражается в начале беременности. Название «третья болезнь» происходит из времён, когда был составлен список болезней, провоцирующих детскую сыпь, в котором краснуха стояла на третьем месте[3].
История[править | править код]
Впервые краснуха была описана в 1740 г. немецким терапевтом Ф. Хофманом. В 1881 г. заболевание официально выделено в отдельную нозологическую форму. В 1938 г. японские исследователи доказали вирусную природу инфекции, заразив волонтёров фильтратом отделяемого носоглотки. Возбудитель краснухи выделен в 1961 г. несколькими учёными почти одновременно: П. Д. Паркманом, Т. X. Уэллером и Ф. А. Невой. В 1941 г. австралийский исследователь Н. Грегг описал различные аномалии плода в связи с его внутриутробным заражением вирусом краснухи во время болезни беременной матери. Наиболее часто встречающиеся аномалии — катаракта, пороки сердца и глухота были объединены под названием «классический синдром врождённой краснухи».
Вирус[править | править код]
Это контагиозное заболевание, вырабатывающее стойкий иммунитет. Возбудитель Rubella virus относится к семейству Togaviridae, роду Rubivirus
Эпидемиология[править | править код]
Информация в этой статье или некоторых её разделах устарела. Вы можете помочь проекту, обновив её и убрав после этого данный шаблон. |
Имея мягкое течение у детей, краснуха опасна для беременных вследствие внутриутробной инфекции плода. Для детей, чьи матери болели краснухой во время беременности, характерны врождённые дефекты развития (чаще врождённая глухота). В Европе от 80 до 95 % женщин привиты, и это число растёт вместе с систематической вакцинацией в детстве. Заразность начинается за неделю до высыпания и продолжается 2 недели после.
Благодаря политике вакцинации болезнь становится всё более и более редкой в западных странах. Она почти исчезла в США начиная с 2002 года. В 2004 году было зарегистрировано 29 000 случаев краснухи в мире. Всемирная организация здравоохранения рассчитывала на искоренение краснухи в 2010 году. Региональный отдел ВОЗ, Панамериканская организация здравоохранения[en] объявила в 2015 году страны Северной и Южной Америки территорией, свободной от эндемичной передачи краснухи[4].
В первом квартале 2019 года ВОЗ выдала Минздраву сертификат о полном искоренении вируса в России[5].
Последствия инфекции для зародыша[править | править код]
Риск для зародыша тем более велик, чем раньше случается заражение во время беременности:
в течение 1-го триместра риск повреждения зародыша равен примерно 25 %, после четвёртого месяца он сводится к нулю. Первичная материнская инфекция проходит незамеченной в 50 процентах случаев.
Заражение матери краснухой может повлечь за собой синдром множественных пороков — синдром (триада) Грега, включающий в себя поражения сердечно-сосудистой системы, глаз и слухового аппарата.
Диагностика[править | править код]
Как правило — иммуноферментный анализ; при летальном исходе вирус может быть выделен из различных органов новорождённого на клеточной культуре.
Клинические признаки[править | править код]
После инкубационного периода, длящегося 2—3 недели, появляется умеренная температура с головной болью, фарингитом, заднешейной и затылочной лимфаденопатией, конъюнктивитом. (Лимфаденопатию можно отнести к патогномоничному признаку данного заболевания)↵Высыпание появляется через 48 часов, сыпь макулезная (пятнистая) не зудящая, вначале на лице, потом спускается на всё тело в течение нескольких часов; вначале сыпь морбилиформная (напоминает коревую), затем скарлатиноформная. Она преобладает на лице, в области поясницы и ягодиц, разгибательных поверхностях рук, ног. Сыпь держится 2—4, изредка 5—7 дней, затем исчезает без пигментации и шелушения. Нужно отметить, что довольно часты смягченные и асимптоматичные формы.
Дополнительные исследования[править | править код]
В крови лейкопения, иногда плазмоцитоз. Повышение сывороточных антител или высокий уровень иммуноглобулина М подтверждают краснуху.
Лечение[править | править код]
Нет специфического лечения. Серонегативных девочек рекомендуется вакцинировать в пубертатном возрасте.
Для симптоматического лечения допускается использование парацетамола.
Профилактика[править | править код]
Основным методом является вакцинация.
В соответствии с российским национальным календарём прививок, который утверждён приказом Министерства здравоохранения РФ № 125н от 21 марта 2014 г.[6], вакцинация против краснухи проводится комбинированной живой вакциной от кори, краснухи и паротита в возрасте 12 месяцев, ревакцинация — в шесть лет.
В соответствии с тем же приказом вакцинация против краснухи и ревакцинация против краснухи показана мужчинам от 1 года до 18 лет и женщинам от 1 года до 25 лет в том случае, если они не болели, не привиты, привиты однократно против краснухи или не имеют сведений о прививках против краснухи.
В художественной литературе[править | править код]
- И, треснув, зеркало звенит… роман Агаты Кристи. Действие романа происходит в Англии, расследование ведет Мисс Марпл. Роман основан на реальных событиях: у актрисы Джин Тирни, которая во время беременности переболела краснухой, дочь родилась инвалидом, по мотивам этих событий и написан роман.
См. также[править | править код]
- Корь
- Ветрянка
- Скарлатина
- Эпидемический паротит
Примечания[править | править код]
Ссылки[править | править код]
- Руководство по лабораторной диагностике кори и краснухи (pdf). ВОЗ. Дата обращения 14 апреля 2016.
- Статья про краснуху на сайте Wong’s Virology
Источник
Краснуха у взрослых возникает гораздо реже, чем у детей, однако у невакцинированных лиц данная инфекция может протекать в тяжелой форме и сопровождаться развитием тяжелейших осложнений. Краснуха у вакцинированных взрослых чаще всего протекает в бессимптомных либо стертых вариантах.
Согласно классификации МКБ10 заболевание кодируется как В06. Следует отметить, что диагноз «коревая краснуха» у взрослых и детей не является отдельным заболеванием. Это устаревшее название обычной краснухи.
Содержание статьи
Чем опасна краснуха
Инкубационный период заболевания составляет от 10-ти до 25 суток (чаще от 16-ти до 20-ти). Однако активное выделение вируса со слизью и мокротой начинается за две недели до окончания инкубационного периода.
Внимание. Вследствие длительного инкубационного периода, пациенты сами могут не знать о том, что они представляют значительную эпидемическую опасность.
В подавляющем числе случаев, краснуха у детей имеет доброкачественный характер. То есть, заболевание может лечиться в домашних условиях, пациенту не требуется специфическая терапия, а осложнения от заболевания возникают крайне редко.
Однако, такая краснуха отмечается у детей с нормальным иммунитетом, не имеющих сопутствующих патологий, которые могут отягощать течение инфекции.
Осложнениями заболевания могут быть энцефалиты, артриты, нефриты, миелиты, тромбоцитопенические пурпуры, менингоэнцефалиты и т.д.
К факторам риска, увеличивающим вероятность развития осложнений, относят:
- первичные и вторичные иммунодефицитные состояния;
- сопутствующие патологии внутреннего уха или глаз;
- органические заболевания нервной системы;
- врожденные или приобретенные пороки сердца;
- выраженные авитаминозы и истощение;
- тяжелые эндокринные заболевания.
Внимание! Особую опасность вирус краснухи представляет при беременности.
Чем опасна краснуха при беременности
Краснуха у взрослых должна обязательно обсуждаться с женщинами в детородном возрасте. Для женщины, только планирующей беременность, уже перенесенная краснуха не представляет в будущем рисков для малыша.
Болезнь сопровождается формированием стойкого и пожизненного иммунитета к заболеванию, который передастся малышу и будет защищать его от краснухи на протяжении первых шести месяцев жизни.
Планировать беременность после перенесенного заболевания рекомендовано не ранее, чем через три месяца.
У вакцинированных женщин с достаточным уровнем иммунитета к заболеванию, антитела к краснухе при беременности также передаются малышу.
Внимание! Женщины, не болевшие краснухой, должны при планировании беременности выполнить анализ на уровень антител к краснухе. При низком уровне иммунитета им рекомендовано пройти ревакцинацию против краснухи.
Прививка от краснухи должна быть выполнена за три и более месяцев до планируемой беременности.
При заражении вирусом краснухи беременной, не имеющей иммунитета к данному заболеванию, возможно внутриутробное поражение плода.
Справочно. Последствия для плода при краснухе у беременных зависят от срока, на котором произошло инфицирование.
Краснуха при беременности – последствия
Инфицирование плода во время беременности происходит через материнский кровоток. Вначале вирусы попадают в эпителиальные ворсинки в хорионе и эндотелий кровеносных плацентарных сосудов. Далее, вирусы проникают в кровоток плода, поражая формирующиеся ткани.
Справочно. На позднем сроке вынашивания плод обладает относительно высоким уровнем устойчивости к повреждающему воздействию вируса, поскольку закладка органов и тканей уже завершилась.
Инфицирование на поздних сроках может сопровождаться обратимыми поражениями печени, появлению геморрагической сыпи и т.д.
При инфицировании на ранних сроках возможны самопроизвольные аборты или нарушение закладки внутренних органов.
Тяжелое внутриутробное поражение головного мозга наблюдается при инфицировании беременной с третьей по 11-ю неделю.
Поражение глаз и формирование врожденных пороков сердца характерно для инфицирования с 4-й по 7-ю неделю.
Органы слуха плода поражаются при заражении беременной вирусом краснухи с 7-й по 12-ю неделю.
Справочно. Чем меньше срок, тем выше риск развития врожденной краснухи. При заражении матери в первом триместре, риск поражения плода превышает 60%. В дальнейшем, риск инфицирования постепенно снижается.
Следует отметить, что положительная краснуха при беременности не является стопроцентным показанием к проведению аборта. Решение о прерывании беременности принимает только сама беременная. Врач может лишь провести комплексное обследование и уведомить женщину о рисках для плода.
Для оценки вероятности поражения плода после контакта с больным, при беременности выполняется анализ крови на краснуху и УЗИ плода (несколько раз с интервалами в 1-2 недели)
Внимание. Только один анализ на краснуху при беременности не может быть основанием для рекомендации выполнить аборт. При принятии данного решения следует учитывать результаты УЗИ, сроки инфицирования и т.д.
Расшифровка анализа на краснуху при беременности должна проводиться исключительно профильным специалистом.
Симптомы краснухи у вакцинированных взрослых
Бессимптомная краснуха у взрослых протекает полностью без клинических проявлений и может быть выявлена только при обследовании на краснушные антитела при обследовании лиц, имевших контакт с больным краснухой.
Справочно. Стертая краснуха у взрослых сопровождается преимущественно появлением катаральных симптомов (сухой кашель, насморк), конъюнктивита и увеличения лимфоузлов. Сыпь при стертой краснухе у взрослых может отсутствовать или быть необильной.
Симптомы краснухи у невакцинированных взрослых
У невакцинированных пациентов симптомами заболевания являются:
- лихорадка;
- интоксикация;
- сухой кашель, насморк, конъюнктивит;
- экзантема;
- лимфоаденопатия.
Краснуха при беременности – симптомы
Симптомы заболевания у беременных женщин ничем не отличаются от классических симптомов краснухи.
При бессимптомном или стертом течении болезни женщина может не знать, что она перенесла краснуху. При типичном течении болезни на начальной стадии краснухи у взрослых отмечается катаральная симптоматика и лимфоаденопатия, затем присоединяется классическая краснушная экзантема.
Краснуха у взрослых – лечение
Легкие формы заболевания не требуют специфической терапии. Пациентам рекомендован покой, щадящая диета, жаропонижающие и обильное питье.
Справочно. Глюкокортикоидная терапия, иммуномодулирующие, иммуностимулирующие и т.д. препараты показаны пациентам с тяжелым, осложненным течением инфекции (развитие тромбоцитопенической пурпуры, энцефалита и т.д.)
Основные признаки врожденных форм заболевания
Краснуха при беременности может вызвать формирование различных сердечных патологий. Наиболее частыми поражениями сердца у таких детей являются:
- незаращенный артериальный проток;
- стеноз легочной артерии;
- ДМЖП и ДМПП.
Поражение органов зрения и слуха сопровождается появлением врожденной глухоты, глаукомы, катаракт и т.д.
Поражение нервных тканей может сопровождаться параличами и парезами, развитием умственной отсталости, недоразвитием головного мозга и т.д.
Справочно. Поражение опорно-двигательного аппарата может проявляться врожденными дисплазиями тазобедренных суставов и остеопорозом.
Врожденная глаукома у пациентов с врожденной краснухой
Одним из наиболее часто встречаемых признаков врожденной краснухи является врожденная глаукома.
Данное заболевание часто сочетается с врожденными пороками сердца и недоразвитием головного мозга.
Врожденная глаукома сопровождается частичным или полным помутнением глазного хрусталика и часто приводит к слепоте. Следует отметить, что данное заболевание чаще всего поражает оба глаза.
Клинически врожденная глаукома проявляется:
- повышенным внутриглазным давлением;
- нистагмом;
- появлением белого пятна на радужке;
- косоглазием;
- увеличением размеров глазных яблок;
- светобоязнью;
- постоянным слезотечением;
- отеком роговицы;
- атрофией диска ЗН (зрительный нерв);
- истончением конъюнктивы;
- разрывом склеры и т.д.
Внимание! Без комплексного лечения (оперативное +медикаментозное) прогноз неблагоприятный и заболевание приводит к полной слепоте.
Поражение опорно-двигательного аппарата у пациентов с врожденной краснухой
У больных с врожденными дисплазиями тазобедренных суставов происходит нарушение формирования суставов, приводящее к вывихам или подвывихам бедренной головки.
В зависимости от тяжести патологии, у пациента может отмечаться полное недоразвитие сустава или его гиперподвижность из-за дисплазии соединительной ткани.
При отсутствии современного лечения данное заболевание может стать причиной ограничения подвижности и оформления инвалидности.
Симптомами заболевания являются:
- ассимметричные кожные ягодичные складки;
- укороченное бедро;
- постоянные вывихи или подвывихи бедра;
- нарушение подвижности конечности;
- боли в суставе;
- атрофия мышц и т.д.
Микроцефалия у пациентов с врожденной краснухой
Недоразвитие головного мозга и черепа сопровождается тяжелыми неврологическими нарушениями, умственной отсталостью, идиотией, имбецильностью и т.д.
Данное состояние относится к тяжелейшим врожденным порокам развития нервной системы.
Специфического лечения не существует. Вся терапия сводится только к устранению симптомов осложнения заболевания (судорожные приступы, нарушение мозгового кровообращения и т.д.).
Основными проявлениями заболевания являются:
- малые размеры черепной коробки;
- судорожные припадки;
- отсутствие нормальных возрастных рефлексов;
- раннее смыкание родничков;
- задержка умственного развития;
- интеллектуальные дефекты;
- отсутствие нормальной речи;
- нарушение мелкой моторики и координации движений;
- снижение памяти;
- неспособность к полноценному обучению;
- эмоциональная неустойчивость;
- гиперактивность;
- косоглазие;
- мышечная дистония и т.д.
Справочно. Микроцефалия часто сочетается с ДЦП (детский церебральный паралич) и эпилепсией.
Прогноз неблагоприятный.
Дефекты в перегородке между сердечными желудочками (ДМЖП)
ДМЖП относятся к врожденным сердечным патологиям, характеризующимся появлением дефектов в перегородке между сердечными желудочками. Вследствие этого происходит патологическое шунтирование крови из одной сердечной камеры в другую.
При небольших дефектах, не приводящих к выраженным гемодинамическим расстройствам (нарушенное кровообращение) больные могут полноценно жить без специфического хирургического лечения. При минимальных дефектах, возможно их самостоятельное закрытие.
Внимание. При средних и крупных дефектах, без своевременных хирургических вмешательств пациенты погибают еще в детском возрасте.
Данные патологии могут сочетаться с другими врожденными поражениями сердца (аортальными коарктациями, дефектами в перегоодке между предсердиями, открытым аортальным протоком и т.д.).
Выраженность гемодинамических расстройств данном заболевании зависит от размера дефекта. При дефектах малых размеров специфическая симптоматика может отсутствовать.
При средних и крупных размерах дефектов гемодинамические расстройства начинают выявляться к концу первой недели жизни. Из-за патологических шунтирований крови происходит рост давления в ПЖ (правый желудочек) и ЛА (легочная артерия), что приводит к перегрузкам сосудов в МКК (малый круг кровообращения) и формированию легочной гипертензии.
Справочно. За счет кровяного застоя и легочного отека, пациенты с ДМЖП часто болеют пневмонией, причем воспалительный процесс тяжело поддается лечению.
При отсутствии своевременной хирургической операции развивается необратимое склерозирование легочных сосудов.
Основными симптомами данного патологического состояния являются:
- частые пневмонии;
- плохой набор массы;
- отставание в физ.развитии;
- появление одышки и учащенного сердцебиения;
- формирование гепатоспленомегалии;
- обморочные состояния;
- кровохаркание;
- отеки ног;
- цианоз;
- изменение пальцев по типу «барабанные палочки»;
- формирование СГ (сердечный горб) и т.д.
При своевременном лечении у кардиохирурга прогноз, как правило, благоприятный.
Дефекты в перегородке между предсердиями у больных с врожденной краснухой
ДМПП относится к распространенным врожденным сердечным патологиями сопровождающимся поражением перегородки между желудочками и появлением патологического кровяного шунтирования. У женщин данная патология регистрируется чаще, чем у мужчин.
ДМПП может сочетаться с другими сердечными патологиями.
Патологические шунтирования приводят к развитию диастолических перегрузок в ПЖ и повышению давления в устье ЛА.
Справочно. Симптомы данной патологии чаще всего выявляются после пятнадцати лет. Выраженности клинических проявлений напрямую обуславливается размерами дефекта.
Проявлениями болезни могут быть:
- аритмии;
- экстрасистолии;
- предсердная фибрилляция;
- легочная гипертензия;
- формирование сердечной недостаточности (одышка, отеки, цианоз, быстрая утомляемость и т.д.);
- ишемическая болезнь сердца и приступы стенокардии;
- частые бронхиты и воспаления легких (пневмония);
- цианоз;
- утолщение кончиков пальцев по типу «барабанных палочек»;
- инфекционные эндокардиты и т.д.
При своевременных хирургических вмешательствах прогноз благоприятный.
Источник: klinikanz.ru
Читайте также
Вид:


Источник
