В лечении краснухи используют
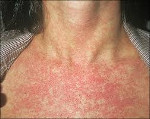
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней. Типичными для краснухи признаками является появление сыпи вначале на лице, ее быстрое распространение по всему телу и отсутствие на коже ладоней и подошв. Диагноз краснухи устанавливается клинически.
Общие сведения
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией.
Характеристика возбудителя
Краснуху вызывает РНК-содержащий вирус рода Rubivirus. Вирус мало устойчив к факторам внешней среды, легко инактивируется под действием ультрафиолетового облучения, нагревания, химических дезинфицирующих средств. Вирус может сохранять свою жизнеспособность в течение нескольких часов при комнатной температуре, легко переносит замораживание.
Резервуаром и источником возбудителя краснухи является больной человек. При этом заболевание может протекать как с клинической симптоматикой, так и в латентной, стертой форме. Выделение вируса начинается за неделю до проявления экзантемы и продолжается 5-7 дней после. При врожденной краснухе у детей возбудитель выделяется с секретом слизистой носоглотки, мочой (иногда с фекалиями).
Краснуха распространяется с помощью аэрозольного механизма передачи преимущественно воздушно-капельным путем. Возможно заражение контактно-бытовым путем при общем пользовании игрушками, посудой. Заражение через руки и предметы быта эпидемиологически не значимо. При заражении краснухой беременных осуществляется трансплацентарная передача инфекции плоду. Ввиду слабой стойкости вируса заражение краснухой требует более тесного общения, нежели передача возбудителей ветряной оспы, кори.
Естественная восприимчивость человека – высокая. В особенности – у женщин детородного возраста, преимущественно 20-29 лет. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, иногда – поврежденные кожные покровы. Размножение и накопление вируса происходит в регионарных лимфатических узлах. Размножившийся вирус распространяется с током крови, поражая другие лимфатические узлы и оседая в кожных покровах, при этом провоцируя иммунный ответ. Сформировавшиеся антитела атакуют вирус и очищают организм. Постинфекционный иммунитет стойкий, пожизненный.
Симптомы краснухи
Инкубационный период краснухи составляет 10-25 дней. Заболевание у взрослых обычно начинается с продромальных признаков: повышения температуры (иногда может достигать довольно высоких значений), недомогания, слабости, головной боли. Нередко отмечаются умеренный насморк, сухой кашель, першение в горле, слезотечение, светобоязнь. Осмотр может выявить легкую гиперемию зева и задней стенки глотки, раздражение конъюнктивы. Эти симптомы сохраняются обычно от одного до трех дней. У детей катаральные признаки чаще всего отсутствуют.
В начальном периоде заболевания как у взрослых, так и у детей отмечается лимфаденит преимущественно затылочных и среднешейных лимфатических узлов. Лимфоузлы увеличены в размере, на ощупь болезненны. Лимфаденит может сохраняться до 2-3 недель. После катарального периода появляются высыпания. Появлению сыпи обычно предшествует кожный зуд.
В 75-90% случаев сыпь появляется в первый же день болезни, сначала на лице и шее, за ушами, под волосами. В некоторых случаях сыпь может распространяться из иной локализации. За сутки сыпь покрывает различные участки кожи за исключением ладоней и подошв. В особенности характерны высыпания на ягодицах, спине, разгибательных поверхностях конечностей, в редких случаях выявляется мелкая единичная энантема слизистой оболочки рта (пятна Форхейма). Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. У взрослых элементы сыпи нередко сливаются, для детей сливная экзантема не характерна.
В период высыпания температура тела сохраняется в пределах нормы, либо повышается до субфебрильных цифр, отмечается полилимфаденит. Иногда имеют место миалгии и артралгии, могут проявляться симптомы диспепсии, умеренная гепатоспленомегалия. Женщины часто отмечают симптоматику полиартрита. Сыпь обычно сохраняется около 4 дней, после чего быстро исчезает, не оставляя последствий. В целом краснуха у взрослых протекает практически так же, как и у детей, но тяжесть и продолжительность течения обычно более значительна, более яркая катаральная симптоматика, обильная сливная сыпь, признаки лимфоаденопатии менее выражены, могут вовсе не отмечаться больными.
Осложнения краснухи
Осложнения при краснухе не часты, как правило, возникают в результате присоединения бактериальной инфекции. Преимущественно среди таковых встречаются вторичные пневмонии, ангины, отиты. Иногда краснуху осложняет артрит, тромбоцитопеническая пурпура. У взрослых в редких случаях возможно развитие осложнений со стороны нервной системы: энцефалита, менингоэнцефалита, энцефаломиелита.
Большую опасность представляет краснуха в случае ее развития у беременных женщин. Инфекция не оказывает заметного влияния на организм матери, но имеет крайне неблагоприятные последствия для плода: начиная от врожденных пороков развития до внутриутробной смерти. Вероятность формирования пороков развития напрямую зависит от срока беременности, на котором произошло заражение краснухой. Та же зависимость прослеживается в отношении возникновения врожденной краснухи: у матерей, заболевших на 3-4 неделе беременности, риск патологии младенца составляет 60%, при поражении женщины после 13-14 недели – сокращается до 7%.
Диагностика краснухи
Методам специфической серологической диагностики краснухи имеют ретроспективное диагностическое значение, поскольку производится исследование парных сывороток с интервалом в 10 дней. Определяют нарастание титров иммуноглобулинов М и G с помощью РСК, ИФА, РТГА или РИА.
Кроме того, серологический анализ и постановка реакции бласттрансформации лимфоцитов производится у беременных женщин, имевших контакт с лицами, больными краснухой, для выявления инфицированности и вероятности поражения плода. Анализ сыворотки крови беременной женщины производят в максимально ранние сроки и не позднее 12 дня после контакта с больным. Выявление иммуноглобулинов G в эти сроки обычно свидетельствует о перенесении ранее инфекции и имеющемся иммунитете к ней, что позволяет безбоязненно сохранять беременность. Появление антител только во второй сыворотке (преимущественно иммуноглобулины М) говорит об имеющем место активном инфекционном процессе, могущем негативно сказаться на развитии плода.
К неспецифическим методам лабораторной диагностики краснухи можно отнести общий анализ крови. Картина крови, как правило, показывает лимфоцитоз при общей лейкопении, повышение СОЭ. У взрослых в крови могут обнаруживаться плазмоциты. Дополнительные методы диагностики при краснухе необходимы в основном при подозрении на развитие осложнений. Диагностика пневмонии проводится при помощи рентгенографии легких. При неврологических нарушениях проводят ЭЭГ головного мозга, реоэнцефалографию, Эхо-ЭГ. Возникновение отита требует консультации отоларинголога.
Лечение краснухи
Как правило, краснуха лечиться амбулаторно, госпитализация осуществляется только в случае развития опасных осложнений. Этиотропного лечения краснухи не разработано, в большинстве случаев выздоровление наступает самостоятельно вследствие элиминации вируса в результате сформировавшегося иммунного ответа.
Терапия в случаях тяжелого течения заключается в назначении симптоматических и патогенетических препаратов (дезинтоксикационная терапия, жаропонижающие средства седативные, антигистаминные препараты). При развитии краснушного артрита назначается хлорохин на 5-7 дней. Развитие неврологических осложнений служит показанием к назначению преднизолона, дегидратационной терапии. Врожденная краснуха на сегодняшний день лечению не поддается.
Прогноз и профилактика краснухи
В подавляющем большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением без каких-либо последствий. Ухудшается прогноз в случае развития краснушного энцефалита. Особое значение имеет краснуха в акушерской практике. Перенесение инфекции матерью может иметь крайне неблагоприятные последствия для плода. Разнообразие вероятных пороков развития плода (врожденная катаракта, глухота, пороки сердца, микроцефалия и др.) при краснухе беременных тем шире, чем раньше имело место заражение.
Специфическая профилактика краснухи в развитых странах производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12-16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.
Источник
Краснуха ( Rubeola ) —
вирусная болезнь, протекающая в виде
приобретенной и врожденной инфекции.
Приобретенная
краснуха — острое инфекционное
заболевание, вызываемое вирусом краснухи,
передающееся воздушно-капельным путем,
характеризующееся мелкопятнистой
сыпью, увеличением периферических
лимфатических узлов, преимущественно
затылочных и заднешейных, умеренной
интоксикацией и незначительными
катаральными явлениями.
Врожденная
краснуха — хроническая инфекция с
трансплацентарным путем передачи,
приводящая к гибели плода, раннему
выкидышу или тяжелым порокам развития.
Этиология. Вирус
краснухи относится к таксономической
группе тогавирусов (семейство Togaviridae,
род Rubivirus). Вирионы имеют сферическую
форму с диаметром 60—70 нм, содержат РНК.
Вирус нестоек в окружающей среде,
устойчив к антибиотикам, хорошо переносит
низкие температуры, при ультрафиолетовом
облучении гибнет сразу. По антигенным
свойствам все штаммы вируса краснухи
представляют единый серотип.
Клиническая картина
приобретенной краснухи. Типичная
формахарактеризуется наличием всех
классических синдромов (экзантемы,
лимфаденопатии, катарального), цикличностью
течения со сменой периодов — инкубационного,
продромального, высыпания и реконвалесценции.
Инкубационный
период колеблется от 11 до 21 дня (чаще
составляет 16-20 дней).
Продромальный
период — непостоянный, продолжается от
нескольких часов до 1—2 дней. У больных
детей наблюдается повышение температуры
тела до субфебрильных цифр, умеренный
синдром интоксикации (недомогание,
утомляемость, сонливость, головная
боль, снижение аппетита), умеренный
катаральный синдром (насморк или
заложенность носа, першение в горле,
сухой кашель), редко — синдром поражения
слизистых оболочек (мелкопятнистая
энантема на мягком небе, гиперемия дужек
и задней стенки глотки), синдром
лимфаденопатии (увеличение и болезненность
при пальпации заднешейных и затылочных
лимфатических узлов).
Период
высыпания характеризуется появлением
синдрома экзантемы на фоне клинических
проявлений, наблюдавшихся в продромальном
периоде; продолжается 2-3 дня.
Сыпь
появляется одновременно, в течение
суток покрывает лицо, грудь, живот,
спину, конечности. Локализуется
преимущественно на разгибательных
поверхностях рук, боковых поверхностях
ног, на спине, пояснице, ягодицах на
неизмененном фоне кожи. Вместе с тем
сыпь может быть довольно обильной и на
сгибательных поверхностях, при этом
места естественных сгибов, как правило,
остаются свободными от высыпаний. У
всех больных отмечается сыпь на лице.
Сыпь мелкопятнистая, с ровными очертаниями,
довольно обильная, бледно-розовая, без
тенденции к слиянию отдельных элементов.
Исчезает бесследно, без пигментации и
шелушения кожи. Этапность высыпания
отсутствует.
В
ряде случаев отмечается своеобразная
изменчивость сыпи. В 1-й день она может
быть яркой, крупной, пятнисто-папулезной,
похожей на коревую; на 2-й день элементы
сыпи по морфологии похожи на скарлатинозные,
располагаются в значительном количестве
на сгибательных поверхностях; на 3-й
день сыпь приобретает черты, характерные
для типичной краснухи.
Полиаденит
— постоянный признак краснухи. Характерно
поражение заднешейных, затылочных
лимфатических узлов; возможно увеличение
околоушных, переднешейных, подколенных,
подмышечных. Увеличение лимфатических
узлов обычно умеренное, иногда
сопровождается незначительной
болезненностью.
Лихорадка
наблюдается непостоянно и выражена
незначительно. Температура тела
нормальная или субфебрильная (в ряде
случаев повышается до 39° С), сохраняется
1—3 дня.
Синдром
интоксикации наиболее выражен у детей
старшего возраста и подростков.
Параллелизма между высотой температуры
тела и тяжестью интоксикации не
наблюдается.
Катаральное
воспаление слизистых оболочек верхних
дыхательных путей обычно выражено
умеренно или слабо и проявляется ринитом,
фарингитом: может отмечаться конъюнктивит.
Клинически наблюдается сухой кашель,
небольшие слизистые выделения из носа,
отечность век, слезотечение, светобоязнь.
В ряде случаев отмечается изменение
слизистых оболочек полости рта в виде
слабой гиперемии, появления энантемы
на мягком небе. Больные жалуются на
неприятные ощущения при глотании (боль,
сухость, першение, саднение).
Признаков
поражения внутренних органов у больных
приобретенной краснухой, как правило,
не наблюдают.
Период
реконвалесценции при краснухе протекает
обычно благоприятно.
Атипичные
формы. Приобретенная краснуха с
изолированным синдромом экзантемы
характеризуется наличием у больного
кратковременной быстро проходящей
мелкопятнистой сыпи. При краснухе с
изолированным синдромом лимфаденопатии
отмечается только увеличение лимфатических
узлов (затылочных, заднешейных и др.).
Стертую и бессимптомную формы краснухи
выявляют в основном в очагах инфекции
с помощью серологического метода — по
нарастанию титра специфических антител
в динамике исследования в 4 раза и более.
По
тяжести различают легкую, среднетяжелую
и тяжелую формы краснухи.
В
большинстве случаев заболевание
протекает в легкой форме (температура
тела нормальная, реже субфебрильная.
самочувствие ребенка не нарушено,
симптомы интоксикации отсутствуют).
Среднетяжелая
и тяжелая формы наблюдаются редко, в
основном у детей старшего возраста, и
характеризуются фебрильной температурой
тела и выраженным синдромом интоксикации.
Течение
(по характеру) приобретенной краснухи,
как правило, гладкое. Повышение температуры
тела, другие проявления болезни исчезают
в течение 2-3 дней. Негладкое течение
обусловлено развитием осложнений,
наслоением вторичной инфекции, обострением
хронических или сопутствующих заболеваний.
Осложнения
при приобретенной краснухе возникают
очень редко. Среди специфических
осложнений встречаются артриты,
тромбоцитопеническая пурпура, энцефалит,
серозный менингит, менингоэицефалит.
Особенности
краснухи у детей раннего возраста.Дети
в возрасте до 6 мес. не болеют при наличии
врожденного иммунитета. При отсутствии
у матери специфических антител ребенок
может заболеть в любом возрасте. В случае
заболевания беременной непосредственно
перед родами ребенок рождается с
клиническими признаками краснухи.
Клиническая
картина врожденной краснухи. После
рождения у больною с врожденной краснухой
выявляют множественные пороки развития:
1.
«Малый» краснушный синдром (триада
Грегта) включает глухоту, катаракту,
пороки сердца.
2.
«Большой» (расширенный) синдром врожденной
краснухи проявляется глубоким поражением
головного мозга (анэнцефалия, микроцефалия,
гидроцефалия), пороками развития сердца
и сосудов (открытый артериальный проток,
стеноз легочной артерии, дефект
межжелудочковой перегородки, дефект
межпредсердной перегородки, тетрада
Фалло, коарктация аорты, транспозиция
магистральных сосудов); поражением глаз
(глаукома, катаракта, микрофтальмия,
ретинопатия); пороками развития скелета
(трубчатых костей в области мета фи за)
и черепа (незаращение твердого неба);
пороками мочеполовых органов и
пищеварительной системы; поражением
органа слуха (глухота); гепатоспленомегалией,
реактивным гепатитом, тромбоцитопенической
пурпурой, интерстициальной пневмонией,
миокардитом.
Диагностика. Опорно-диагностические
признаки приобретенной краснухи:
— контакт
с больным краснухой;
—
мелкопятнистая
сыпь;
— синдром
лимфадеиопатии с преимущественным
увеличением затылочных и заднешейных
лимфатических узлов;
— температура
тела нормальная или умеренно повышенная;
— катаральный
синдром умеренный.
Лабораторная
диагностика. Используют
вирусологический, серологический и
гематологический методы. Вирусологический
метод предусматривает выделение вируса
краснухи из крови, носоглоточных смывов,
кала, мочи. Серологический метод дает
возможность определить наличие антител
к вирусу краснухи и выявить динамику
иммунитета в течении болезни. Используют
следующие реакции: РН, РСК, РТГА, РИФ.
Наибольшее практическое применение
имеет РТГА. Обследование проводят
дважды: в начале заболевания (1—3-й день
болезни) и через 7-10 дней. Свидетельством
того, что ребенок переносит краснуху,
является нарастание титра специфических
антител в 4 раза и более. Особую
диагностическую ценность представляет
определение в крови специфических
иммуноглобулинов: lgM (свидетельствуют
об остроте процесса) и lgG — появляются
в более поздний период заболевания и
сохраняются в течение всей жизни.
В
клиническом анализе крови: лейкопения,
лимфоцитоз, увеличение числа плазматических
клеток, нормальная СОЭ.
Дифференциальная
диагностика. Дифференцировать
приобретенную краснуху наиболее часто
приходится с корью, скарлатиной,
энтеровирусной экзантемой и аллергической
сыпью.
Корь
от краснухи отличается выраженной
тяжестью, наличием катарального периода
и пятен Вельского—Филатова— Коплика,
этапностью высыпания и пигментации.
Сыпь при кори — крупная пятнисто-папулезная,
при краснухе — мелкопятнистая.
Скарлатина
от краснухи отличается Морфологией и
локализацией экзантемы. Сыпь при краснухе
мелкопятнистая, располагается на
неизмененном фоне кожи, Покрывает лицо
и носогубный треугольник, ягодицы. При
скарлатине сыпь мелкоточечная, отмечается
острый тонзиллит с отграниченной
гиперемией и регионарным лимфаденитом;
характерна типичная динамика очищения
языка; катаральные явления и конъюнктивит
отсутствуют.
Энтеровирусная
экзантема характеризуется острым
началом, выраженной лихорадкой и
интоксикацией. Сыпь появляется позже,
чем при краснухе. Энтеровирусной инфекции
свойственен полиморфизм клинических
проявлений, весенне-летний подъем
заболеваемости.
Аллергическая
сыпь имеет преимущественно
пятнисто-папулезный характер, с
уртикарными элементами, характеризуется
изменчивостью формы и величины, зудом.
Лечение. Больным
краснухой рекомендуется постельный
режим на острый период, затем —
полупостельный еще в течение 3-5 дней.
Этиотропную
терапию проводят рекомбинантными
интерферонами (виферон, интрон А, роферон
А и др.) по показаниям (все случаи
врожденной краснухи с признаками активно
текущей инфекции; приобретенная краснуха,
протекающая с поражением ЦНС).
При
легких и среднетяжелых формах назначают
поливитамины, симптоматические средства
(туссин, панадол и др.). При краснушных
артритах применяют делагил (хлорохин),
нестероидные противовоспалительные
средства (бруфен, индометацин),
антигистаминные препараты (кларитин,
супрастин, фенкарол).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

