Входными воротами при приобретенной краснухе

КАТЕГОРИИ:
Архитектура-(3434)Астрономия-(809)Биология-(7483)Биотехнологии-(1457)Военное дело-(14632)Высокие технологии-(1363)География-(913)Геология-(1438)Государство-(451)Демография-(1065)Дом-(47672)Журналистика и СМИ-(912)Изобретательство-(14524)Иностранные языки-(4268)Информатика-(17799)Искусство-(1338)История-(13644)Компьютеры-(11121)Косметика-(55)Кулинария-(373)Культура-(8427)Лингвистика-(374)Литература-(1642)Маркетинг-(23702)Математика-(16968)Машиностроение-(1700)Медицина-(12668)Менеджмент-(24684)Механика-(15423)Науковедение-(506)Образование-(11852)Охрана труда-(3308)Педагогика-(5571)Полиграфия-(1312)Политика-(7869)Право-(5454)Приборостроение-(1369)Программирование-(2801)Производство-(97182)Промышленность-(8706)Психология-(18388)Религия-(3217)Связь-(10668)Сельское хозяйство-(299)Социология-(6455)Спорт-(42831)Строительство-(4793)Торговля-(5050)Транспорт-(2929)Туризм-(1568)Физика-(3942)Философия-(17015)Финансы-(26596)Химия-(22929)Экология-(12095)Экономика-(9961)Электроника-(8441)Электротехника-(4623)Энергетика-(12629)Юриспруденция-(1492)Ядерная техника-(1748)
Выделяют врожденную и приобретенную краснуху. Они отличаются по механизму передачи возбудителя и клиническим проявлениям.
Врожденная краснуха приводит к тяжелым порокам развития плода, приобретенная имеет легкое течение.
Эпидемиология.Источником инфекции является больной краснухой. Больной приобретенной краснухой заразен для окружающих с последней недели инкубационного периода и первую неделю болезни.
Ребенок с врожденной краснухой, независимо от ее клинической формы (манифестной или бессимптомной), считается источником инфекции в течение 12 месяцев с момента рождения, так как все это время вирус выделяется из организма с мочой, калом и носоглоточной слизью.
Приобретенная краснуха имеет воздушно-капельный механизм передачи. При врожденной краснухе инфицирование происходит трансплацентарно.
Контагиозность краснухи меньше, чем кори, ветряной оспы, эпидемического паротита. Дети 1-го полугодия жизни болеют редко в связи с наличием трансплацентарного иммунитета, полученного от матери. К году врожденный иммунитет полностью исчезает. Если мать не болела краснухой, ребенок может заболеть в любом возрасте. После перенесенной краснухи остается прочный иммунитет.
Приобретенная краснуха — острое инфекционное заболевание, проявляющееся мелкой пятнисто-папулезной сыпью на коже, генерализованной лимфаденопатией, слабовыраженны- ми катаральными явлениями.
Патогенез.Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, откуда вирус проникает в регионарные лимфатические узлы и поступает в кровь. Возбудитель обладает дерматотропным и лимфотроп- ным свойством, это приводит к поражению кожи и лимфатических узлов с развитием воспалительной реакции.
Клиническая картина.Инкубационный период составляет 11- 24 дня. Одним из ранних характерных симптомов заболевания является системное увеличение лимфатических узлов, в первую очередь заднешейных и затылочных. Лимфаденопатия появляется за 1-3 дня до возникновения сыпи и катаральных явлений и сохраняется в течение 2-3 недель и более. Лимфатические узлы увеличиваются до размеров крупной горошины или фасоли, имеют эластическую консистенцию, не спаяны с окружающими тканями, иногда чувствительные при пальпации.
Катаральный период короткий, продолжается от нескольких часов до 1-2 дней и отмечается не у всех больных. Воспалительный процесс со стороны верхних дыхательных путей слабо выражен. Он проявляется недомоганием, заложенностью носа, небольшим насморком, першением в горле, сухим кашлем. Нёбные дужки и задняя стенка глотки гиперемированы. Температура тела обычно субфебрильная, может оставаться нормальной в течение всей болезни.
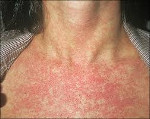
Одновременно с катаральными явлениями или через 1-2 дня на лице, за ушами, на шее появляется сыпь, которая быстро, в течение нескольких часов, без какой-либо этапности распространяется по всему телу (рис. 73 на цв. вкл.). В отличие от коревой сыпи более обильное высыпание наблюдается на спине, ягодицах, разгибательных поверхностях конечностей. Сыпь расположена на обычном фоне кожи, не склонна к слиянию. На ладонях и подошвах она отсутствует. Экзантема сохраняется 2-3 дня, затем быстро исчезает, не оставляя пигментации и шелушения.
Вместе с кожными высыпаниями или незадолго до них на слизистой оболочке носоглотки может появиться энантема в виде мелких бледно-розовых пятен. Энантема неяркая, маловыражен- ная. Симптом Вельского — Филатова — Коплика отсутствует.
Врожденная краснуха. У 15-30% беременных женщин существует потенциальная опасность инфицирования вирусом краснухи, который представляет особую опасность для плода. Он легко преодолевает плацентарный барьер и вследствие высокого тропизма к эмбриональной ткани приводит к развитию врожденных аномалий плода. Тератогенное действие реализуется преимущественно в 1-м триместре беременности. При этом поражаются те органы и системы, которые находятся в периоде формирования: мозг (3-11-я неделя беременности), орган зрения и сердце (4—7-я неделя), орган слуха (7-12-я неделя). Таким образом, чем в более ранние сроки произошло заражение матери, тем выше вероятность поражения плода и шире диапазон аномалий развития.
Врожденная краснуха проявляется триадой аномалий (триада Грегга). Она включает глухоту, катаракту, пороки развития сердечно-сосудистой системы (открытый артериальный проток, стеноз легочной артерии, дефект межжелудочковой или предсердной перегородки, тетрада Фалло).
Глухота наблюдается с рождения или нарушения слуха развиваются позднее. Катаракта может быть односторонней или двусторонней, часто сопровождается микрофтальмом.
Наряду с классической триадой Грегга или ее отдельными компонентами встречается «расширенный синдром» заболевания с множеством других аномалий: пороками развития мочеполовых органов, пищеварительной системы, скелета, черепа (микро- или гидроцефалия).
Поражение мозга плода вирусом нередко ведет к развитию хронического менингоэнцефалита, клинические проявления которого у новорожденных могут быть выражены очень слабо и проявляться сонливостью, вялостью или, наоборот, повышенной возбудимостью. Иногда возникают судороги.
Среди неонатальных признаков врожденной краснухи наиболее характерны тромбоцитопеническая пурпура, желтуха с высокой билирубинемией. Дети, как правило, рождаются с малой массой тела. Тератогенное действие вируса приводит к развитию у новорожденных гепатита, гепатоспленомегалии, гемолитической анемии.
Осложнения.Приобретенная краснуха протекает доброкачественно. Крайне редко развиваются осложнения в виде артритов, артралгий, тромбоцитопенической пурпуры, энцефалита, менингоэнцефалита.
Лабораторная диагностика.При обычном течении заболевания лабораторные исследования не проводятся. В амбулаторно-поликлинических условиях по показаниям назначаются: 1) общий анализ крови (для краснухи характерны лейкопения, лимфоцитоз, появление до 15-25% плазматических клеток); 2) общий анализ мочи; 3) исследование крови на РПГА с иерсиниозным диагностикумом; 4) исследование крови методом ИФА по определению IgM к вирусу краснухи.
Лечение.Больные краснухой лечатся в домашних условиях. Госпитализация осуществляется по эпидемиологическим показаниям и при тяжелых клинических формах заболевания.
При обычном течении краснухи лечение не требуется. По показаниям назначается симптоматическая терапия.
Мероприятия в очаге.При выявлении больного краснухой в организованных коллективах проводится изоляция группы (класса) от остального коллектива на 21 -й день с момента выявления последнего заболевшего. В группу (класс) в этот период запрещается прием непривитых детей, а также лиц без справки о прививках или о перенесенном заболевании. С целью выявления больных краснухой за контактными детьми в детских дошкольных учреждениях и школах устанавливается ежедневное медицинское наблюдение, включающее измерение температуры тела, осмотр кожи и слизистой оболочки полости рта, обследование лимфатических узлов.
Профилактика.Для предупреждения распространения заболевания больных изолируют на 5 дней с момента появления сыпи. Основное значение в профилактике заболевания играет активная иммунизация. Вакцинация против краснухи категорически запрещена за 3 месяца до планируемой беременности.
Дата добавления: 2014-01-03; Просмотров: 2029; Нарушение авторских прав?
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Рекомендуемые страницы:
Читайте также:
Источник
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней. Типичными для краснухи признаками является появление сыпи вначале на лице, ее быстрое распространение по всему телу и отсутствие на коже ладоней и подошв. Диагноз краснухи устанавливается клинически.
Общие сведения
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией.
Характеристика возбудителя
Краснуху вызывает РНК-содержащий вирус рода Rubivirus. Вирус мало устойчив к факторам внешней среды, легко инактивируется под действием ультрафиолетового облучения, нагревания, химических дезинфицирующих средств. Вирус может сохранять свою жизнеспособность в течение нескольких часов при комнатной температуре, легко переносит замораживание.
Резервуаром и источником возбудителя краснухи является больной человек. При этом заболевание может протекать как с клинической симптоматикой, так и в латентной, стертой форме. Выделение вируса начинается за неделю до проявления экзантемы и продолжается 5-7 дней после. При врожденной краснухе у детей возбудитель выделяется с секретом слизистой носоглотки, мочой (иногда с фекалиями).
Краснуха распространяется с помощью аэрозольного механизма передачи преимущественно воздушно-капельным путем. Возможно заражение контактно-бытовым путем при общем пользовании игрушками, посудой. Заражение через руки и предметы быта эпидемиологически не значимо. При заражении краснухой беременных осуществляется трансплацентарная передача инфекции плоду. Ввиду слабой стойкости вируса заражение краснухой требует более тесного общения, нежели передача возбудителей ветряной оспы, кори.
Естественная восприимчивость человека – высокая. В особенности – у женщин детородного возраста, преимущественно 20-29 лет. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, иногда – поврежденные кожные покровы. Размножение и накопление вируса происходит в регионарных лимфатических узлах. Размножившийся вирус распространяется с током крови, поражая другие лимфатические узлы и оседая в кожных покровах, при этом провоцируя иммунный ответ. Сформировавшиеся антитела атакуют вирус и очищают организм. Постинфекционный иммунитет стойкий, пожизненный.
Симптомы краснухи
Инкубационный период краснухи составляет 10-25 дней. Заболевание у взрослых обычно начинается с продромальных признаков: повышения температуры (иногда может достигать довольно высоких значений), недомогания, слабости, головной боли. Нередко отмечаются умеренный насморк, сухой кашель, першение в горле, слезотечение, светобоязнь. Осмотр может выявить легкую гиперемию зева и задней стенки глотки, раздражение конъюнктивы. Эти симптомы сохраняются обычно от одного до трех дней. У детей катаральные признаки чаще всего отсутствуют.
В начальном периоде заболевания как у взрослых, так и у детей отмечается лимфаденит преимущественно затылочных и среднешейных лимфатических узлов. Лимфоузлы увеличены в размере, на ощупь болезненны. Лимфаденит может сохраняться до 2-3 недель. После катарального периода появляются высыпания. Появлению сыпи обычно предшествует кожный зуд.
В 75-90% случаев сыпь появляется в первый же день болезни, сначала на лице и шее, за ушами, под волосами. В некоторых случаях сыпь может распространяться из иной локализации. За сутки сыпь покрывает различные участки кожи за исключением ладоней и подошв. В особенности характерны высыпания на ягодицах, спине, разгибательных поверхностях конечностей, в редких случаях выявляется мелкая единичная энантема слизистой оболочки рта (пятна Форхейма). Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. У взрослых элементы сыпи нередко сливаются, для детей сливная экзантема не характерна.
В период высыпания температура тела сохраняется в пределах нормы, либо повышается до субфебрильных цифр, отмечается полилимфаденит. Иногда имеют место миалгии и артралгии, могут проявляться симптомы диспепсии, умеренная гепатоспленомегалия. Женщины часто отмечают симптоматику полиартрита. Сыпь обычно сохраняется около 4 дней, после чего быстро исчезает, не оставляя последствий. В целом краснуха у взрослых протекает практически так же, как и у детей, но тяжесть и продолжительность течения обычно более значительна, более яркая катаральная симптоматика, обильная сливная сыпь, признаки лимфоаденопатии менее выражены, могут вовсе не отмечаться больными.
Осложнения краснухи
Осложнения при краснухе не часты, как правило, возникают в результате присоединения бактериальной инфекции. Преимущественно среди таковых встречаются вторичные пневмонии, ангины, отиты. Иногда краснуху осложняет артрит, тромбоцитопеническая пурпура. У взрослых в редких случаях возможно развитие осложнений со стороны нервной системы: энцефалита, менингоэнцефалита, энцефаломиелита.
Большую опасность представляет краснуха в случае ее развития у беременных женщин. Инфекция не оказывает заметного влияния на организм матери, но имеет крайне неблагоприятные последствия для плода: начиная от врожденных пороков развития до внутриутробной смерти. Вероятность формирования пороков развития напрямую зависит от срока беременности, на котором произошло заражение краснухой. Та же зависимость прослеживается в отношении возникновения врожденной краснухи: у матерей, заболевших на 3-4 неделе беременности, риск патологии младенца составляет 60%, при поражении женщины после 13-14 недели – сокращается до 7%.
Диагностика краснухи
Методам специфической серологической диагностики краснухи имеют ретроспективное диагностическое значение, поскольку производится исследование парных сывороток с интервалом в 10 дней. Определяют нарастание титров иммуноглобулинов М и G с помощью РСК, ИФА, РТГА или РИА.
Кроме того, серологический анализ и постановка реакции бласттрансформации лимфоцитов производится у беременных женщин, имевших контакт с лицами, больными краснухой, для выявления инфицированности и вероятности поражения плода. Анализ сыворотки крови беременной женщины производят в максимально ранние сроки и не позднее 12 дня после контакта с больным. Выявление иммуноглобулинов G в эти сроки обычно свидетельствует о перенесении ранее инфекции и имеющемся иммунитете к ней, что позволяет безбоязненно сохранять беременность. Появление антител только во второй сыворотке (преимущественно иммуноглобулины М) говорит об имеющем место активном инфекционном процессе, могущем негативно сказаться на развитии плода.
К неспецифическим методам лабораторной диагностики краснухи можно отнести общий анализ крови. Картина крови, как правило, показывает лимфоцитоз при общей лейкопении, повышение СОЭ. У взрослых в крови могут обнаруживаться плазмоциты. Дополнительные методы диагностики при краснухе необходимы в основном при подозрении на развитие осложнений. Диагностика пневмонии проводится при помощи рентгенографии легких. При неврологических нарушениях проводят ЭЭГ головного мозга, реоэнцефалографию, Эхо-ЭГ. Возникновение отита требует консультации отоларинголога.
Лечение краснухи
Как правило, краснуха лечиться амбулаторно, госпитализация осуществляется только в случае развития опасных осложнений. Этиотропного лечения краснухи не разработано, в большинстве случаев выздоровление наступает самостоятельно вследствие элиминации вируса в результате сформировавшегося иммунного ответа.
Терапия в случаях тяжелого течения заключается в назначении симптоматических и патогенетических препаратов (дезинтоксикационная терапия, жаропонижающие средства седативные, антигистаминные препараты). При развитии краснушного артрита назначается хлорохин на 5-7 дней. Развитие неврологических осложнений служит показанием к назначению преднизолона, дегидратационной терапии. Врожденная краснуха на сегодняшний день лечению не поддается.
Прогноз и профилактика краснухи
В подавляющем большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением без каких-либо последствий. Ухудшается прогноз в случае развития краснушного энцефалита. Особое значение имеет краснуха в акушерской практике. Перенесение инфекции матерью может иметь крайне неблагоприятные последствия для плода. Разнообразие вероятных пороков развития плода (врожденная катаракта, глухота, пороки сердца, микроцефалия и др.) при краснухе беременных тем шире, чем раньше имело место заражение.
Специфическая профилактика краснухи в развитых странах производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12-16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.
Источник
/ 2019 / Краснуха: что это за болезнь и чем она опасна?!
В настоящее время краснуха, по сравнению с другими детскими инфекционными болезнями, встречается достаточно редко. Это связано с тем, что вакцинация против краснухи включена в календарь обязательных прививок во многих странах мира, в том числе и в России.
У непривитых здоровых детей заболевание протекает в легкой форме и редко сопровождается серьезными осложнениями, однако, заболевание краснухой крайне опасно для беременных женщин, ее выявление в первом триместре является медицинским показанием к прерыванию беременности.
До появления прививок последствия эпидемии краснухи были катастрофическими: в 1964–1965 гг. в США, когда в 23 штатах заболело 12,5 млн. чел. Было зарегистрировано 11 000 смертей плода или выкидышей, рождено 20 000 детей с врождёнными аномалиями. Аналогичная ситуация с увеличением числа детей с синдромом врожденной краснухи (СВК) наблюдалась во Франции, где в 1982 г. у 121 беременной женщины, переболевшей краснухой, родилось 32 (26%) ребенка с СВК. Неудивительно, что такая ситуация легла в основу исследований по предупреждению краснухи, результатом которых явилась разработка и создание краснушной вакцины. Внедрение вакцинопрофилактики привело к уменьшению распространённости краснухи и резкому сокращению случаев СВК.
В России в последние годы регистрируются единичные случаи заболевания краснухой, а в феврале 2019 года Всемирная организация здравоохранения (ВОЗ) документально подтвердила факт того, что в течение трех лет на территории РФ ни разу не была выявлена передача краснухи.
Данная ситуация оказалась возможной благодаря достаточно высокому уровню специфического коллективного иммунитета к краснухе у населения РФ, массово вакцинированного в 90-ые годы прошлого века, однако в связи с участившимся антипрививочным настроением ситуация может быстро измениться в худшую сторону.
Краснуха относится к высокозаразным вирусным инфекционным заболеваниям, восприимчивость к этой инфекции у людей без специфического иммунитета составляет 90%.
Болеют краснухой люди всех возрастов, реже — дети первого года жизни. В основном краснуха поражает детей дошкольного возраста.
Носитель Rubella virus представляет опасность для окружающих со второй половине инкубационного периода: за неделю до высыпаний и неделю после. Наиболее легко и быстро он распространятся в замкнутых помещениях, в местах массового скопления людей (детские сады и школы, больничные палаты).
Как происходит заражение
Передача вируса осуществляется от инфицированного человека:
-воздушно-капельным путем (при чихании, кашле, разговоре, поцелуе);
-контактным путем (через игрушки, посуду, полотенце и другие предметы быта);
-трансплацентарно от беременной женщины к плоду.
В первых двух случаях краснуха является приобретенной. Входными воротами инфекции выступают слизистые оболочки дыхательных путей и полости рта, затем вирус через стенки капилляров проникает в кровяное русло и с током крови распространяется по всем органам и тканям организма.
При внутриутробном заражении через плаценту краснуха является врожденной.
После перенесенной приобретенной формы краснухи у ребенка формируется стойкий иммунитет, поэтому повторное заражение случается крайне редко. Оно принципиально возможно при сбоях в работе иммунной системы и при тяжелом иммунодефиците.
При врожденной форме заболевания иммунитет против вируса краснухи менее стоек, так как он формируется в условиях еще незрелой иммунной системы плода. Такие малыши в течение 2 лет с момента рождения являются носителями инфекции и выделяют вирус в окружающую среду.
Как проявляется краснуха?
Первые явные симптомы краснухи у детей появляются к концу инкубационного периода. Некоторые дети могут жаловаться на недомогание, слабость, становятся капризными, сонными, медлительными. Признаком наличия вируса в организме на данной стадии является небольшое уплотнение и увеличение лимфатических узлов сначала в паховой, подмышечной и подчелюстной области, а затем только на затылке и за ушами. Затылочные лимфоузлы наименее устойчивы к Rubella virus и именно в них главным образом происходит его накопление и размножение. Далее присоединяются болевые ощущения в мышцах и суставах, потеря аппетита, головная боль, усиление слабости, першение в горле, заложенность носа.
Основные признаки болезни
Спустя 1–1.5 суток возникает резкая болезненность в затылочной части шеи, лимфатические узлы в этой области становятся неподвижными и плотными, до 1 см в диаметре. Могут наблюдаться:
-приступообразный сухой кашель;
-конъюнктивит;
-заложенность носа, вызванная отеком слизистой;
-температура тела повышается до 38°С и держится 2 дня.
Период высыпаний
Через 2 дня на лице, шее и волосистой части головы появляется мелкая сыпь красного цвета. Она представляет собой круглые или овальные розово-красные пятна диаметром 2 – 5 мм, не сливающиеся друг с другом. Возникновение высыпаний обусловлено токсическим действием вируса на расположенные под кожей капилляры.
В течение нескольких часов сыпь распространяется по всему телу (на плечи, руки, спину, живот, паховую зону и ноги), кроме ладоней и ступней. Спустя 3 дня она превращается в узелки, начинает бледнеть и исчезать, не оставляя рубцов или пигментных пятен на коже. В последнюю очередь сыпь проходит на ягодицах, внутренней поверхности бедра и рук, где отмечается наибольшая плотность ее элементов.
Период высыпаний длится в среднем от 3 до 7 дней. Затем состояние ребенка заметно улучшается, возвращается аппетит, проходит кашель и боль в горле, облегчается носовое дыхание. Размеры и плотность лимфатических узлов приходит в норму спустя 14–18 дней после исчезновения сыпи.
Формы заболевания
Краснуха у ребенка может протекать в двух основных формах:
-типичная (легкая, средняя, тяжелая);
-атипичная.
При типичной форме наблюдается описанная выше клиническая картина. Атипичная форма не сопровождается сыпью, может протекать без симптомов.
ВАЖНО!
Дети с атипичной краснухой представляют большую опасность с точки зрения неконтролируемого выделения вируса и распространения инфекции.
Последствия для беременных
Наиболее тяжелым и опасным является внутриутробное заражение краснухой. И чем раньше оно случилось, тем менее благоприятен прогноз.
ВАЖНО! При заражении беременной женщины до срока 12 недель высока вероятность гибели плода и выкидыша или возникновения грубых отклонений в его развитии. К ним относятся поражение ЦНС (микроцефалия, гидроцефалия, хронический менингоэнцефалит), дефекты формирования костной ткани и триада пороков:
поражение глаз (катаракта, ретинопатия, глаукома, хориоретинит, микрофтальм) вплоть до полной слепоты;
поражение слухового анализатора вплоть до полной потери слуха;
развитие комбинированных отклонений в сердечно-сосудистой системе (открытый артериальный проток, дефекты перегородок сердца, стеноз легочных артерий, неправильная локализация крупных сосудов).
Если плод инфицируется после 14 недели беременности, то риск развития пороков значительно уменьшается, возможны единичные дефекты, менингоэнцефалит, задержка умственного развития, психические расстройства. Симптомами врожденной краснухи у детей могут быть малый вес при рождении и заторможенная реакция на соответствующие возрасту внешние раздражители.
Осложнения краснухи
Краснуха у детей вызывает осложнения, если у ребенка ослаблена иммунная система. Чаще всего они возникают вследствие вторичной бактериальной инфекции. К наиболее распространенным осложнениям относятся ангина, пневмония, бронхит, менингит (воспаление мозговых оболочек), лимфаденит (воспаление лимфатических узлов), энцефалит (воспаление мозга).
Диагностика краснухи
Проблема диагностики краснухи состоит в том, что ее нетрудно принять за ОРЗ, энтеровирусную инфекцию, корь или аллергическую реакцию. Кроме того, в некоторых случаях у беременных краснуха протекает почти бессимптомно, без наличия у больного сыпи.
ВАЖНО! Для подтверждения диагноза краснухи выполняют иммуноферментный анализ на содержание в крови антител к вирусу.
Данное исследование рекомендуется проводить в следующих случаях:
— при планировании беременности. Если анализ не выявит наличие антител (то есть иммунитета к краснухе), потребуется сделать прививку. И если беременность наступит спустя 2–3 месяца после вакцинации, никаких проблем не будет.
— при возникновении симптомов этого заболевания.
— при увеличении лимфоузлов — иногда этот симптом является единственным проявлением краснухи.
-если вы контактировали с носителем инфекции.
ВНИМАНИЕ! УВАЖАЕМЫЕ ПОСЕТИТЕЛИ!
Клинико-диагностическая лаборатория ФБУН КНИИЭМ Роспотребнадзора предлагает Вам услугу по обследованию крови на наличие антител (Ig G) к вирусу краснухи методом иммуноферментный анализа (ИФА). Данный метод считается более точным и чувствительным методом диагностики.
Как подготовиться к исследованию?
Биоматериалом для проведения анализа на краснуху является кровь. Ее сдают утром натощак (перед сдачей анализа можно пить воду). Как минимум за сутки до исследования следует отказаться от алкоголя, жирной пищи, сауны и других процедур, повышающих температуру тела, а также физических нагрузок.
Вакцинация – единственный способ противостоять заболеванию!
Специфического лечения краснухи не существует! Единственной эффективной мерой профилактики заболевания краснухой является профилактическая иммунизация.
Согласно Национальному календарю профилактических прививок вакцинация против краснухи проводится:
— детям в возрасте 12 месяцев с ревакцинацией в 6-летнем возрасте;
— детям от 6 до 17 лет, не болевшим и привитым однократно против краснухи;
— двукратно девушкам и женщинам от 18 до 25 лет, не болевшим и не привитым ранее.
Будьте здоровы!
Источник


