Вирус краснухи общая характеристика
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 12 февраля 2020;
проверки требуют 10 правок.
Высыпания на коже у больного краснухой
Краснуха (лат. rubella) или третья болезнь — эпидемическое вирусное заболевание с инкубационным периодом около 15-24 дней. Это обычно неопасное заболевание, затрагивающее в основном детей, однако оно может спровоцировать серьёзные врожденные пороки, если женщина заражается в начале беременности. Название «третья болезнь» происходит из времён, когда был составлен список болезней, провоцирующих детскую сыпь, в котором краснуха стояла на третьем месте[3].
История[править | править код]
Впервые краснуха была описана в 1740 г. немецким терапевтом Ф. Хофманом. В 1881 г. заболевание официально выделено в отдельную нозологическую форму. В 1938 г. японские исследователи доказали вирусную природу инфекции, заразив волонтёров фильтратом отделяемого носоглотки. Возбудитель краснухи выделен в 1961 г. несколькими учёными почти одновременно: П. Д. Паркманом, Т. X. Уэллером и Ф. А. Невой. В 1941 г. австралийский исследователь Н. Грегг описал различные аномалии плода в связи с его внутриутробным заражением вирусом краснухи во время болезни беременной матери. Наиболее часто встречающиеся аномалии — катаракта, пороки сердца и глухота были объединены под названием «классический синдром врождённой краснухи».
Вирус[править | править код]
Это контагиозное заболевание, вырабатывающее стойкий иммунитет. Возбудитель Rubella virus относится к семейству Togaviridae, роду Rubivirus
Эпидемиология[править | править код]
Информация в этой статье или некоторых её разделах устарела. Вы можете помочь проекту, обновив её и убрав после этого данный шаблон. |
Имея мягкое течение у детей, краснуха опасна для беременных вследствие внутриутробной инфекции плода. Для детей, чьи матери болели краснухой во время беременности, характерны врождённые дефекты развития (чаще врождённая глухота). В Европе от 80 до 95 % женщин привиты, и это число растёт вместе с систематической вакцинацией в детстве. Заразность начинается за неделю до высыпания и продолжается 2 недели после.
Благодаря политике вакцинации болезнь становится всё более и более редкой в западных странах. Она почти исчезла в США начиная с 2002 года. В 2004 году было зарегистрировано 29 000 случаев краснухи в мире. Всемирная организация здравоохранения рассчитывала на искоренение краснухи в 2010 году. Региональный отдел ВОЗ, Панамериканская организация здравоохранения[en] объявила в 2015 году страны Северной и Южной Америки территорией, свободной от эндемичной передачи краснухи[4].
В первом квартале 2019 года ВОЗ выдала Минздраву сертификат о полном искоренении вируса в России[5].
Последствия инфекции для зародыша[править | править код]
Риск для зародыша тем более велик, чем раньше случается заражение во время беременности:
в течение 1-го триместра риск повреждения зародыша равен примерно 25 %, после четвёртого месяца он сводится к нулю. Первичная материнская инфекция проходит незамеченной в 50 процентах случаев.
Заражение матери краснухой может повлечь за собой синдром множественных пороков — синдром (триада) Грега, включающий в себя поражения сердечно-сосудистой системы, глаз и слухового аппарата.
Диагностика[править | править код]
Как правило — иммуноферментный анализ; при летальном исходе вирус может быть выделен из различных органов новорождённого на клеточной культуре.
Клинические признаки[править | править код]
После инкубационного периода, длящегося 2—3 недели, появляется умеренная температура с головной болью, фарингитом, заднешейной и затылочной лимфаденопатией, конъюнктивитом. (Лимфаденопатию можно отнести к патогномоничному признаку данного заболевания)↵Высыпание появляется через 48 часов, сыпь макулезная (пятнистая) не зудящая, вначале на лице, потом спускается на всё тело в течение нескольких часов; вначале сыпь морбилиформная (напоминает коревую), затем скарлатиноморфную . Она преобладает на лице, в области поясницы и ягодиц, разгибательных поверхностях рук, ног. Сыпь держится 2—4, изредка 5—7 дней, затем исчезает без пигментации и шелушения. Нужно отметить, что довольно часты смягченные и асимптоматичные формы.
Дополнительные исследования[править | править код]
В крови лейкопения, иногда плазмоцитоз. Повышение сывороточных антител или высокий уровень иммуноглобулина М подтверждают краснуху.
Лечение[править | править код]
Нет специфического лечения. Серонегативных девочек рекомендуется вакцинировать в пубертатном возрасте.
Для симптоматического лечения допускается использование парацетамола.
Профилактика[править | править код]
Основным методом является вакцинация.
В соответствии с российским национальным календарём прививок, который утверждён приказом Министерства здравоохранения РФ № 125н от 21 марта 2014 г.[6], вакцинация против краснухи проводится комбинированной живой вакциной от кори, краснухи и паротита в возрасте 12 месяцев, ревакцинация — в шесть лет.
В соответствии с тем же приказом вакцинация против краснухи и ревакцинация против краснухи показана мужчинам от 1 года до 18 лет и женщинам от 1 года до 25 лет в том случае, если они не болели, не привиты, привиты однократно против краснухи или не имеют сведений о прививках против краснухи.
В художественной литературе[править | править код]
- И, треснув, зеркало звенит… роман Агаты Кристи. Действие романа происходит в Англии, расследование ведет Мисс Марпл. Роман основан на реальных событиях: у актрисы Джин Тирни, которая во время беременности переболела краснухой, дочь родилась инвалидом, по мотивам этих событий и написан роман.
См. также[править | править код]
- Корь
- Ветрянка
- Скарлатина
- Эпидемический паротит
Примечания[править | править код]
Ссылки[править | править код]
- Руководство по лабораторной диагностике кори и краснухи (pdf). ВОЗ. Дата обращения 14 апреля 2016.
- Статья про краснуху на сайте Wong’s Virology
Источник
Вирус относится к роду Rubivirus семейства Togavi-ridae и является возбудителем острого инфекционного заболевания, сопровождающегося лихорадкой и сыпью. Особенностью вируса краснухи является его способность передаваться трансплацентарно при инфекции у беременных женщин и вызывать врожденные уродства и гибель плода.
Морфология. Вирусные частицы имеют сферическую форму с диаметром 60—70 нм, нуклеокапсид с икосаэд-ральной симметрией с диаметром 30 нм. Вирус содержит липопротеидную оболочку, на поверхности которой находятся шипики длиной 8 нм с утолщением на концах.
Химический состав и физико-химические свойства. Вирус содержит однонитчатую РНК, белки, липиды (до 25% сухой массы), углеводы в составе гликопротеидов. Коэффициент седиментации вирионов 350 S, плавучая плотность в сахарозе 1,19 г/см3.
Геном. Геном представлен однонитчатой «плюс-нитевой» РНК с молекулярной массой около 3-Ю6 и коэффициентом седиментации 40 S. Порядок генов в геноме NH2-C-E2-E1-COOH.
Белки и антигены. Известны три структурных белка:
белок нуклеокапсида С с молекулярной массой 33 000 и два гликопротеида Е1 (молекулярная масса 58 • 103) и Е2 (молекулярная масса 42 000—47 000). Структурные белки транслируются с субгеномной иРНК с коэффициентом седиментации 24 S, соответствующей одной трети геномной (коэффициент седиментации 40S)РНК с З’-конца. Гликопротеиды являются протективны-ми антигенами, один из них является гемагглютинином, агглютинируя эритроциты 1—3-дневных цыплят и голубей. Имеется один антигенный тип вируса.
Устойчивость к физическим и химическим антигенам.Вирус чувствителен к эфиру, детергентам, инактивируется при температуре 5б°С в течение 1 ч, нестабилен при низких значениях рН. В замороженном состоянии сохраняет инфекционную активность годами.
Репродукция не изучена. Вирус размножается в первичной культуре клеток амниона человека, перевиваемых культурах клеток почек кролика (RK 13), Vero, BHK-21
и др. с ЦПД, которое проявляется в круглоклеточной дегенерации и появлении гигантских многоядерных клеток. В ряде культур вирус размножается без ЦПД и выявляется по феномену интерференции при заражении культур другими цитопатогенными вирусами (полиомиелита, ECHO 11, везикулярного стоматита, ныокаслской болезни и др.). В зараженных клетках образуются цитоплазматические ацидофильные включения. Вирус патогенен для обезьян макак, а некоторые штаммы — и для кроликов.
Патогенез, клиника. Вирус передается воздушно-капельным путем. Первичное размножение его происходит в шейных лимфатических узлах, откуда вирус примерно через неделю после заражения попадает в кровь. Через 2 нед появляется сыпь. За 7—9 дней до появления сыпи вирус можно обнаружить в отделяемом носоглотки, за неделю и в течение недели после появлении сыпи — в крови, при появлении сыпи — в моче и кале. Краснуха протекает как сравнительно легкое инфекционное заболевание. Болеют преимущественно дети младшего возраста, но могут болеть и взрослые. При заболевании беременных женщин вирус во время вирусемии проходит через плаценту и проникает в ткани плода, приводя к его гибели или тяжелым уродствам. Наибольший риск развития уродств при заражении матери в первом триместре беременности, в период формирования эмбриона, когда уродства возникют в 60% случаев. Поэтому краснуха в этом периоде является показанием для прерывания беременности. При перенесении заболевания во втором и третьем триместрах процент врожденных уродств снижается (примерно 25 и 8% соответственно). Уродства могут проявиться и в отдаленном среднем школьном возрасте.
Тератогенное действие вируса характеризуется триадой симптомов: 1) пороки сердца; 2) поражение органов зрения (двусторонняя катаракта, глаукома, близорукость и др.); 3) поражение органов слуха (глухота является наиболее частым пороком развития). Дети отстают в росте, массе тела, физическом и умственном развитии. Тератогенное действие обусловлено подавлением мито-тической активности клеток плода, цитодеструктивным действием вируса, поражением сосудов плаценты.
Иммунитет. Иммунитет после перенесенной инфекции стоек. Антитела класса IgM появляются при появлении сыпи, достигают максимального уровня через 1—2 нед
и исчезают через 2—3 мес. Антитела класса IgG появляются в первые дни после сыпи и достигают максимального уровня через 2—3 нед. Особенностью иммунитета является относительно высокий титр IgM и относительно низкий — IgG. Обнаружено нарушение клеточного иммунного ответа.
Эпидемиология. Путь заражения возушно-капельный. Высокая заражаемость, отсутствие изоляции больных, большое количество инаппарантных форм инфекции способствуют быстрому распространению ее и созданию иммунной прослойки среди населения еще в детском возрасте.Тем не менее женщины детородного возраста в 7 до 30% случаев являются серонегативными, т. е. не содержат антител к вирусу краснухи.
Лабораторная диагностика. Быстрые методы диагностики отсутствуют. Диагностика основана на выделении вируса из клинического материала и обнаружении антител к вирусу. Вирус может быть выделен из отделяемого носоглотки и крови до появлении сыпи; из крови, мочи и кала — после появления сыпи. Вирус выделяют путем заражения культур клеток РК 13, Vero, SIRK (клетки роговицы кролика), первичной культуры клеток амниона человека. Идентификацию выделенного вируса проводят в РТГА, а также в РГ по тесту интерференции. Вирус может быть выделен из разных органов новорожденных, внутриутробно зараженных краснухой, путем сокультиви-рования с чувствительными культурами клеток. При врожденной инфекции вирус длительное время выделяется из кала и мочи больных детей.
Основным методом серодиагностики является определение антител класса IgM, обычно используется ИФ, ИФА или РИА. Для выявления антител IgM применяют анти-IgM антитела (к фрагменту мю), при использовании всех реакций удаляют ревматоидный фактор. Широко применяют определение антигемагглютинирующих антител в РТГА с использованием эритроцитов голубей. Предварительно из сывороток удаляют ингибиторы путем обработки 20% каолином и изогемагглютинины путем обработки 50% взвесью эритроцитов. Используют также ИФА, РРГ. Нарастание антител класса IgG определяют с помощью этих реакций при использовании парных сывороток, взятых через 1—3 дня после появления сыпи (1-я сыворотка) и через 1—2 нед после появления сыпи (2-я сыворотка).
Профилактика. Проводится система карантинных мер в детских учреждениях. Целесообразна выборочная иммунизация девочек 12—14 лет, у которых нет антител к вирусу краснухи. Существуют убитые и живые вакцины, полученные из аттенуированных штаммов вируса, пассируемых при низкой температуре в культуре клеток почек зеленой мартышки и диплоидных клеток легких эмбриона человека.
Беременным женщинам не рекомендуется вводить иммуноглобулин, поскольку он не предупреждает вирусемию.
Источник
[из Борисова]
сем. Togaviridae, род Rubivirus. + РНК, нефрагментированный, сложный, кубический тип симметрии.
Антигены. Вирус краснухи имеет два антигена. Один из них, внутренний антиген — нуклеопротеин, связанный с капсидом, выявляется в РСК, второй антиген, связанный с суперкапсидом, — в реакции нейтрализации и РТГА.
Обладает гемагглютинирующей, гемолитической и слабовыраженной нейраминидазной активностью.
Культивирование и репродукция. Репродуцируется в первичных культурах клеток человеческого эмбриона, а также в ряде перевиваемых линий клеток с выраженным ЦПД. Цикл репродукции завершается за 12-15 ч. Репродукция вируса происходит в цитоплазме. Дальнейшее созревание вирионов происходит при почковании через мембрану пузырьков аппарата Гольджи, а затем при выходе через наружную мембрану клетки.
Патогенез. После заражения вирус попадает в лимфатические клетки шейных, затылочных и заушных желез, в которых начинается его первичная репродукция. Железы увеличиваются в размерах и становятся болезненными при пальпации. Затем вирус проникает в лимфу и кровь, где он обнаруживается за 3-4 дня до появления клинических симптомов заболевания. Вирусемия быстро прекращается после появления сыпи.
Заболевание протекает с лихорадкой, сыпью, поражением верхних дыхательных путей, болями в суставах, мышцах.
Вирус краснухи обладает выраженным эмбриопатическим действием. При прохождении через плаценту он адсорбируется на клетках эмбриональной ткани, вызывая пороки развития и даже гибель плода. При инфицировании беременных в первые 3 мес. беременности риск развития уродств достигает 80%, а в дальнейшем снижается до 25-8%, нередко возникают выкидыши.
Иммунитет. После перенесенной инфекции формируется напряженный, преимущественно гуморальный, иммунитет. В сыворотке крови обнаруживаются вируснейтрализующие, комплементсвязывающие антитела, а также антигемагглютинины. У детей с врожденной краснухой вирус длительно персистирует в организме при подавлении синтеза интерферона. При этом в сыворотке крови определяются вирусоспецифические иммуноглобулины.
Экология и эпидемиология. Краснухой чаще всего болеют дети в возрасте от 1 года до 7 лет, возможно заболевание и взрослых. Источником инфекции являются больные, а также лица с бессимптомными формами инфекции. Основные пути передачи — аэрозольный и контактный через инфицированные предметы. Вирус начинает выделяться через 7-8 дней после инфицирования с секретом слизистых оболочек верхних дыхательных путей, а также с мочой и фекалиями.
Вирус малоустойчив при хранении, воздействии физических (УФ-облучение) и химических факторов. Он быстро инактивируется в патологическом материале при воздействии хлорсодержащих дезифектантов и формалина.
Лабораторная диагностика. Вирус выделяют из носоглоточных смывов, крови, мочи, кала, в культуре клеток. Серодиагностика заключается в обнаружении вирусоспецифических антител класса IgM в реакции нейтрализации, РСК, РТГА, а также с помощью иммуноферментных и радиоиммунных методов.
Профилактика. Применяют убитые и живые вакцины. Рекомендуется иммунизировать девочек 12-14 лет при отсутствии у них антител к вирусу краснухи. Введение иммуноглобулина беременным женщинам не предупреждает размножения вируса в организме.
Источник
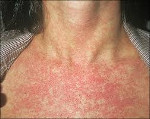
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней. Типичными для краснухи признаками является появление сыпи вначале на лице, ее быстрое распространение по всему телу и отсутствие на коже ладоней и подошв. Диагноз краснухи устанавливается клинически.
Общие сведения
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией.
Характеристика возбудителя
Краснуху вызывает РНК-содержащий вирус рода Rubivirus. Вирус мало устойчив к факторам внешней среды, легко инактивируется под действием ультрафиолетового облучения, нагревания, химических дезинфицирующих средств. Вирус может сохранять свою жизнеспособность в течение нескольких часов при комнатной температуре, легко переносит замораживание.
Резервуаром и источником возбудителя краснухи является больной человек. При этом заболевание может протекать как с клинической симптоматикой, так и в латентной, стертой форме. Выделение вируса начинается за неделю до проявления экзантемы и продолжается 5-7 дней после. При врожденной краснухе у детей возбудитель выделяется с секретом слизистой носоглотки, мочой (иногда с фекалиями).
Краснуха распространяется с помощью аэрозольного механизма передачи преимущественно воздушно-капельным путем. Возможно заражение контактно-бытовым путем при общем пользовании игрушками, посудой. Заражение через руки и предметы быта эпидемиологически не значимо. При заражении краснухой беременных осуществляется трансплацентарная передача инфекции плоду. Ввиду слабой стойкости вируса заражение краснухой требует более тесного общения, нежели передача возбудителей ветряной оспы, кори.
Естественная восприимчивость человека – высокая. В особенности – у женщин детородного возраста, преимущественно 20-29 лет. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, иногда – поврежденные кожные покровы. Размножение и накопление вируса происходит в регионарных лимфатических узлах. Размножившийся вирус распространяется с током крови, поражая другие лимфатические узлы и оседая в кожных покровах, при этом провоцируя иммунный ответ. Сформировавшиеся антитела атакуют вирус и очищают организм. Постинфекционный иммунитет стойкий, пожизненный.
Симптомы краснухи
Инкубационный период краснухи составляет 10-25 дней. Заболевание у взрослых обычно начинается с продромальных признаков: повышения температуры (иногда может достигать довольно высоких значений), недомогания, слабости, головной боли. Нередко отмечаются умеренный насморк, сухой кашель, першение в горле, слезотечение, светобоязнь. Осмотр может выявить легкую гиперемию зева и задней стенки глотки, раздражение конъюнктивы. Эти симптомы сохраняются обычно от одного до трех дней. У детей катаральные признаки чаще всего отсутствуют.
В начальном периоде заболевания как у взрослых, так и у детей отмечается лимфаденит преимущественно затылочных и среднешейных лимфатических узлов. Лимфоузлы увеличены в размере, на ощупь болезненны. Лимфаденит может сохраняться до 2-3 недель. После катарального периода появляются высыпания. Появлению сыпи обычно предшествует кожный зуд.
В 75-90% случаев сыпь появляется в первый же день болезни, сначала на лице и шее, за ушами, под волосами. В некоторых случаях сыпь может распространяться из иной локализации. За сутки сыпь покрывает различные участки кожи за исключением ладоней и подошв. В особенности характерны высыпания на ягодицах, спине, разгибательных поверхностях конечностей, в редких случаях выявляется мелкая единичная энантема слизистой оболочки рта (пятна Форхейма). Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. У взрослых элементы сыпи нередко сливаются, для детей сливная экзантема не характерна.
В период высыпания температура тела сохраняется в пределах нормы, либо повышается до субфебрильных цифр, отмечается полилимфаденит. Иногда имеют место миалгии и артралгии, могут проявляться симптомы диспепсии, умеренная гепатоспленомегалия. Женщины часто отмечают симптоматику полиартрита. Сыпь обычно сохраняется около 4 дней, после чего быстро исчезает, не оставляя последствий. В целом краснуха у взрослых протекает практически так же, как и у детей, но тяжесть и продолжительность течения обычно более значительна, более яркая катаральная симптоматика, обильная сливная сыпь, признаки лимфоаденопатии менее выражены, могут вовсе не отмечаться больными.
Осложнения краснухи
Осложнения при краснухе не часты, как правило, возникают в результате присоединения бактериальной инфекции. Преимущественно среди таковых встречаются вторичные пневмонии, ангины, отиты. Иногда краснуху осложняет артрит, тромбоцитопеническая пурпура. У взрослых в редких случаях возможно развитие осложнений со стороны нервной системы: энцефалита, менингоэнцефалита, энцефаломиелита.
Большую опасность представляет краснуха в случае ее развития у беременных женщин. Инфекция не оказывает заметного влияния на организм матери, но имеет крайне неблагоприятные последствия для плода: начиная от врожденных пороков развития до внутриутробной смерти. Вероятность формирования пороков развития напрямую зависит от срока беременности, на котором произошло заражение краснухой. Та же зависимость прослеживается в отношении возникновения врожденной краснухи: у матерей, заболевших на 3-4 неделе беременности, риск патологии младенца составляет 60%, при поражении женщины после 13-14 недели – сокращается до 7%.
Диагностика краснухи
Методам специфической серологической диагностики краснухи имеют ретроспективное диагностическое значение, поскольку производится исследование парных сывороток с интервалом в 10 дней. Определяют нарастание титров иммуноглобулинов М и G с помощью РСК, ИФА, РТГА или РИА.
Кроме того, серологический анализ и постановка реакции бласттрансформации лимфоцитов производится у беременных женщин, имевших контакт с лицами, больными краснухой, для выявления инфицированности и вероятности поражения плода. Анализ сыворотки крови беременной женщины производят в максимально ранние сроки и не позднее 12 дня после контакта с больным. Выявление иммуноглобулинов G в эти сроки обычно свидетельствует о перенесении ранее инфекции и имеющемся иммунитете к ней, что позволяет безбоязненно сохранять беременность. Появление антител только во второй сыворотке (преимущественно иммуноглобулины М) говорит об имеющем место активном инфекционном процессе, могущем негативно сказаться на развитии плода.
К неспецифическим методам лабораторной диагностики краснухи можно отнести общий анализ крови. Картина крови, как правило, показывает лимфоцитоз при общей лейкопении, повышение СОЭ. У взрослых в крови могут обнаруживаться плазмоциты. Дополнительные методы диагностики при краснухе необходимы в основном при подозрении на развитие осложнений. Диагностика пневмонии проводится при помощи рентгенографии легких. При неврологических нарушениях проводят ЭЭГ головного мозга, реоэнцефалографию, Эхо-ЭГ. Возникновение отита требует консультации отоларинголога.
Лечение краснухи
Как правило, краснуха лечиться амбулаторно, госпитализация осуществляется только в случае развития опасных осложнений. Этиотропного лечения краснухи не разработано, в большинстве случаев выздоровление наступает самостоятельно вследствие элиминации вируса в результате сформировавшегося иммунного ответа.
Терапия в случаях тяжелого течения заключается в назначении симптоматических и патогенетических препаратов (дезинтоксикационная терапия, жаропонижающие средства седативные, антигистаминные препараты). При развитии краснушного артрита назначается хлорохин на 5-7 дней. Развитие неврологических осложнений служит показанием к назначению преднизолона, дегидратационной терапии. Врожденная краснуха на сегодняшний день лечению не поддается.
Прогноз и профилактика краснухи
В подавляющем большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением без каких-либо последствий. Ухудшается прогноз в случае развития краснушного энцефалита. Особое значение имеет краснуха в акушерской практике. Перенесение инфекции матерью может иметь крайне неблагоприятные последствия для плода. Разнообразие вероятных пороков развития плода (врожденная катаракта, глухота, пороки сердца, микроцефалия и др.) при краснухе беременных тем шире, чем раньше имело место заражение.
Специфическая профилактика краснухи в развитых странах производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12-16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.
Источник


