Вирус краснухи устойчивость во внешней среде
Краснуха (приобретённая) — острое антропонозное вирусное инфекционное заболевание с воздушно-капельным механизмом передачи возбудителя, характеризующиеся в типичной манифестной форме умеренно выраженными интоксикацией и катаральными проявлениями со стороны верхних дыхательных путей, регионарной лимфоаденопатией, экзантемой.
- Причины и возбудитель
- Эпидемиология
- Профилактика краснухи
- Патогенез приобретенной краснухи
- Патогенез врождённой краснухи
Причины и возбудитель
Вирус краснухи — РНК-содержащий вирус, являющийся единственным представителем рода Rubivirus, относящегося к семейству Togaviridae. Вирион имеет сферическую форму, диаметр около 60-70 нм. Вирус содержит комплекс внутренних и наружных антигенов. Геном представлен однонитчатой, линейной, не фрагментированной инфекционной (плюс-нить) РНК. Геном вируса длиной 9960 нуклеотидов кодирует 5 белков, включая 2 неструктурных белка NS1, NS2 и 3 вирионных белка: два оболочечных гликопротеина — Е1 и Е2, и негликолизированный капсидный С-белок. В структурном белке Е2 выделяют Е2а и Е2б формы, различающиеся по степени гликозилирования.
Суперкапсид вириона состоит из липидного слоя плазматической мембраны клетки-мишени, модифицированной вирусными гликопротеидами Е1 и Е2 в виде “шипов” — пепломеров длиной 6-8 нм. Гликопротеид Е1 является гемагглютинином, индуцирует образование гемагглютинирующих и вируснейтрализующих антител. Гликопротеид Е2 выполняет функцию рецептора при взаимодействии с клеткой-мишенью и выявляется в реакции нейтрализации. На гликопротеид Е2 также вырабатываются вируснейтрализующие антитела, но белок Е1 является более сильным иммуногеном. Выработка противовирусных антител происходит в основном именно на этот полипептид.
Внутри оболочки содержится нуклеокапсид, содержащий РНК и связанные с ней многократно повторяющиеся молекулы структурного нуклеопротеина — капсидного С-белка. Капсидный антиген-С выявляется в РСК.
Молекулярная масса вириона составляет 3500 кД. Вирус обладает слабо выраженной гемагглютинирующей, гемолитической и нейраминидазной активностью, что обуславливает его рецепцию к эпителиальным клеткам.
Вирус краснухи тропен к эпителию слизистых и синовиальных оболочек, кожи, эмбриональных тканей. Внедрение вируса в клетку-мишень происходит путем рецепторного эндоцитоза. Синтез вирионных белков и сборка нуклеокапсида происходит на рибосомах цитоплазматических мембран. Сборка и почкование вирионов путем экзоцитоза происходит на цитоплазматической мембране зараженных клеток.
Культивация вируса возможна в различных клеточных культурах, где он не проявляет выраженного цитопатического действия. В то же время, в первичных культурах клеток из тканей человеческого эмбриона репродукция вируса сопровождается выраженным цитопатическим эффектом. Цикл репродукции вируса при этом составляет всего 12-15 часов.
Цитопатическое действие вируса в пролиферирующих, наиболее метаболически активных тканях плода (период закладки органов), объясняет тератогенную активность вируса преимущественно в первом триместре беременности, которая и приводит к развитию врожденной краснухи (патологии развития плода), нередко к формированию синдрома врождённой краснухи (СВК).
Антигенная структура вируса достаточно стабильна. В настоящее время идентифицированы 2 основные генетические линии вируса краснухи — клайд 1 и 2, включающие 10 генотипов вируса.
Характерной особенностью вируса краснухи является высокая степень антигенного сродства между штаммами вируса, выделяемых в различных регионах. Антигенные различия между отдельными штаммами вируса не превышают 1%, что дает основание условно рассматривать все штаммы вируса краснухи как единый серотип.
Вирус краснухи сравнительно нестоек во внешней среде, быстро погибает при обработке эфиром, хлороформом или ацетоном; под воздействием ультрафиолета полностью погибает через 40 секунд, при кипячении — через 2 минуты. Хорошо переносит замораживание, может сохраняться при комнатной температуре насколько часов.
Эпидемиология
В большинстве случаев приобретённой краснухи реализуется аэрозольный механизм заражения.
Источником и резервуаром инфекции при приобретённой краснухе является больной человек с клинически выраженной или бессимптомно протекающей инфекцией, выделяющий вирус с секретом слизистой оболочки ВДП на протяжении заболевания. Новорожденные с синдромом врождённой краснухи выделяют вирус со слизью носоглотки и мочой на протяжении 1 -2 лет. Источник инфекции не всегда удается установить — более половины числа случаев заболевания приобретённой краснухой протекает в бессимптомной или стёртой форме.
При врождённой краснухе действует вертикальный (трансплацентарный) механизм передачи. Реплицирующийся в эпителитоцитах вирус выявляется в секрете верхних дыхательных путей за 2 дня до и в течение 5-7 дней после появления на коже больного сыпи. В результате больной краснухой контагиозен с последних дней инкубационного периода и до 7 дня с момента появления высыпаний на коже.
Поскольку катаральные явления при краснухе слабо выражены, вирус менее интенсивно выделяется во внешнюю среду. В результате этого краснуха менее контагиозна, чем корь и ветряная оспа и для заражения ею требуется более длительный и тесный контакт.
В связи с малой устойчивостью вируса во внешней среде распространение инфекции контактно-бытовым путем, через предметы обихода и третьих лиц не имеет эпидемического значения. Для краснухи характерна зимне-весенняя сезонность. В крупных городах каждые 3-5 лет отмечаются умеренные, а каждые 10-12 лет значительные подъёмы заболеваемости, что связано с увеличением не иммунной прослойки населения.
Восприимчиво к краснухе все неиммунное население независимо от возраста. В частности, среди женщин детородного возраста выявляется 10-20% серонегативных, неиммунных лиц. Перенесенное заболевание оставляет стойкий пожизненный иммунитет.
Применявшиеся ранее в целях профилактики и снижения заболеваемости краснухой населения меры карантинного порядка оказались мало эффективными. Формирование невосприимчивости населения к возбудителю достигается вакцинопрофилактикой.
Профилактика краснухи
Профилактические мероприятия среди иммунных контактных лиц (переболевшие или привитые живой противокраснушной вакциной) не проводят. Разобщение контактных неиммунных лиц осуществляется с 7 по 17 день с момента контакта с больным краснухой. Больной краснухой изолируется от окружающих до 7 дня с момента появления сыпи, при наличии осложнениий — до десятого дня.
Специфическая вакцинация против краснухи осуществляется живой атенуированной вакциной. Согласно календарю прививок РФ вакцинация проводится в 12-месяцев и 6 лет. При несоблюдении календаря прививок девочек прививают в возрасте 13 лет.
В РФ зарегистрированы и рекомендованы к применению следующие вакцины:
- Паротитно-коревая-краснушная вакцина (MMR-2)(CШA);
- Паротитно- краснушная вакцина MR- УАХ-2);
- Краснушная вакцина (MERUVAX -2) (США);
- Краснушная вакцина (RUDIVAX) (Франция).
Патогенез приобретенной краснухи
Инкубационный период длится от 11 до 24 дней. Инфицирование вирусом краснухи эпителиоцитов слизистой оболочки носо- и ротоглотки (входные ворота инфекции), его репликация в них. Выделение вируса в просвет верхних дыхательных путей — «горизонтальное” распространение инфекции в области входных ворот, слизистой оболочке трахеи.
Транспортировка вируса дендритными клетками (ДК) и макрофагами в регионарные лимфоузлы. Инициация формирования противовирусного иммунитета. Начало пролиферации специфических клонов иммуноцитов в лимфоидных фолликулах, сопровождающейся гиперплазией лимфоидной ткани в области входных ворот — постепенное увеличение в размерах заушных, заднешейный и затылочных лимфоузлов. Виремия.
Лимфогенная и гематогенная диссеминация вируса краснухи с образованием множественных вторичных очагов его репликации как в области входных ворот инфекции, так и за их пределами — в эпителиоцитах кожи, слизистых и синовиальных оболочек, желёз внешней и внутренней секреции, лимфоидной ткани. Выделение вируса в окружающую среду из верхних дыхательных путей.
Начальный (продромальный, катаральный) период может длиться от нескольких часов до 2 — 3 суток. Наблюдается преимущественно у взрослых, у детей чаще отсутствует.
Продолжение процессов репликации и диссеминации вируса в организме больного. Виремия. Действия факторов неспецифического противовирусного иммунитета: интерферонов, нормальных киллеров, провоспалительных цитокинов. Клинически наблюдаются умеренно выраженные: катаральное воспаление в области входных ворот (легкий насморк, реже — конъюнктивит, трахеит); интоксикация; регионарный лимфаденит. Выделение вируса в окружающую среду.
Разгар заболевания (период экзантемы) — от 3 до 5-7 дней. Появление вируснейтрализующие антител, иммуноопосредованный цитолиз инфицированных эпителиоцитов (антителозависимая клеточная цитотоксичность (АЗКЦТ), действие Т-эффекторов (CD-8, CD-4) во вторичных очагах репликации вируса — появление экзантемы и энантемы. Уменьшение репликации вируса, виремии и выделения возбудителя в окружающую среду (снижение контагиозности больного). Сохранение интоксикационного синдрома, генерализованной лимфаденопатии.
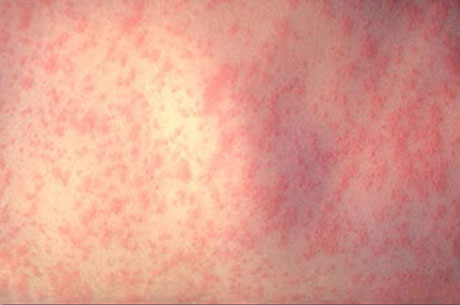
Период реконвалесценции — с момента нормализации температуры и исчезновения сыпи. Дальнейшее формирование иммунитета, элиминация возбудителя, прекращение виремии и выделения вируса во внешнюю среду.
Исход заболевания — выздоровление. Стабильность антигенной структуры вируса краснухи, его высокая иммуногенность, отсутствие интегративного механизма воспроизводства определяют острое циклическое течение приобретенной краснухи с последующим самовыздоровлением и формированием стойкого пожизненного иммунитета у лиц с нормальной иммунной реактивностью.
Патогенез врождённой краснухи
Врождённая краснуха наблюдается в случае заражения эмбриона в первом триместре беременности. Вирус легко проникает через плаценту, находящуюся на ранней стадии своего формирования и поражает клетки эмбриональных тканей плода, пребывающие в состоянии высокой митотической активности в процессе закладки всех основных систем и органов плода.
В процессе активной репликации в эмбриональных тканях вирус краснухи оказывает выраженное цитопатическое действие на инфицированные клетки-мишени, вызывает избирательное подавление их митоза, повреждение генетического аппарата. При заражении краснухой в течение первого месяца беременности более чем в 80% случаев происходит формирование врождённых пороков развития плода. Часто формируются пороки развития сердца (незаращение Боталова протока, стеноз легочного ствола, дефекты межжелудочковой перегородки), поражение глаз (помутнение роговицы, катаракта, хориоретинит, микроофтальмия), ЦНС (микроцефалия, умственная отсталость, глухота). Классический синдром врождённой краснухи (СВК) предполагает наличие у пациента триады пороков развития — катаракты, врожденных пороков сердца и глухоты.
Самое частое и тяжёлое из проявлений врождённой краснухи — тромбоцитопеническая пурпура новорожденных, которая клинически характеризуется наличием на их коже обильной красно-фиолетовой пятнистой сыпи. Экзантеме обычно сопутствуют: низкий вес плода при рождении, гепатоспленомегалия, гемолитическая анемия, возможно гепатит, повышение внутричерепного давления (менингизм, серозный менингит), интерстициальная пневмония, миокардит, поражение костей в области метафиза.
Врождённая краснуха значительно повышает риск развития инсулинозависимого сахарного диабета. У многих больных с врождённой краснухой даже в отсутствие сахарного диабета обнаруживаются цитотоксические антитела к островковым клеткам поджелудочной железы и антитела к поверхностным белкам этих клеток. Это говорит о возможном внутриутробном поражении вирусом клеток поджелудочной железы, что может играть важную роль в патогенезе инсулинозависимого сахарного диабета у генетически предрасположенных к нему лиц. Недавно была описана связь врождённой краснухи и тиреоидита.
Внутриутробное инфицирование приводит к формированию иммунологической толерантности, длительной персистенции вируса краснухи в организме ребенка, родившегося с синдромом врожденной краснухи. Очень высока угроза развития в дальнейшем у таких детей прогрессирующего краснушного панэнцефалита (ПКПЭ).
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 12 февраля 2020;
проверки требуют 10 правок.
Высыпания на коже у больного краснухой
Краснуха (лат. rubella) или третья болезнь — эпидемическое вирусное заболевание с инкубационным периодом около 15-24 дней. Это обычно неопасное заболевание, затрагивающее в основном детей, однако оно может спровоцировать серьёзные врожденные пороки, если женщина заражается в начале беременности. Название «третья болезнь» происходит из времён, когда был составлен список болезней, провоцирующих детскую сыпь, в котором краснуха стояла на третьем месте[3].
История[править | править код]
Впервые краснуха была описана в 1740 г. немецким терапевтом Ф. Хофманом. В 1881 г. заболевание официально выделено в отдельную нозологическую форму. В 1938 г. японские исследователи доказали вирусную природу инфекции, заразив волонтёров фильтратом отделяемого носоглотки. Возбудитель краснухи выделен в 1961 г. несколькими учёными почти одновременно: П. Д. Паркманом, Т. X. Уэллером и Ф. А. Невой. В 1941 г. австралийский исследователь Н. Грегг описал различные аномалии плода в связи с его внутриутробным заражением вирусом краснухи во время болезни беременной матери. Наиболее часто встречающиеся аномалии — катаракта, пороки сердца и глухота были объединены под названием «классический синдром врождённой краснухи».
Вирус[править | править код]
Это контагиозное заболевание, вырабатывающее стойкий иммунитет. Возбудитель Rubella virus относится к семейству Togaviridae, роду Rubivirus
Эпидемиология[править | править код]
Информация в этой статье или некоторых её разделах устарела. Вы можете помочь проекту, обновив её и убрав после этого данный шаблон. |
Имея мягкое течение у детей, краснуха опасна для беременных вследствие внутриутробной инфекции плода. Для детей, чьи матери болели краснухой во время беременности, характерны врождённые дефекты развития (чаще врождённая глухота). В Европе от 80 до 95 % женщин привиты, и это число растёт вместе с систематической вакцинацией в детстве. Заразность начинается за неделю до высыпания и продолжается 2 недели после.
Благодаря политике вакцинации болезнь становится всё более и более редкой в западных странах. Она почти исчезла в США начиная с 2002 года. В 2004 году было зарегистрировано 29 000 случаев краснухи в мире. Всемирная организация здравоохранения рассчитывала на искоренение краснухи в 2010 году. Региональный отдел ВОЗ, Панамериканская организация здравоохранения[en] объявила в 2015 году страны Северной и Южной Америки территорией, свободной от эндемичной передачи краснухи[4].
В первом квартале 2019 года ВОЗ выдала Минздраву сертификат о полном искоренении вируса в России[5].
Последствия инфекции для зародыша[править | править код]
Риск для зародыша тем более велик, чем раньше случается заражение во время беременности:
в течение 1-го триместра риск повреждения зародыша равен примерно 25 %, после четвёртого месяца он сводится к нулю. Первичная материнская инфекция проходит незамеченной в 50 процентах случаев.
Заражение матери краснухой может повлечь за собой синдром множественных пороков — синдром (триада) Грега, включающий в себя поражения сердечно-сосудистой системы, глаз и слухового аппарата.
Диагностика[править | править код]
Как правило — иммуноферментный анализ; при летальном исходе вирус может быть выделен из различных органов новорождённого на клеточной культуре.
Клинические признаки[править | править код]
После инкубационного периода, длящегося 2—3 недели, появляется умеренная температура с головной болью, фарингитом, заднешейной и затылочной лимфаденопатией, конъюнктивитом. (Лимфаденопатию можно отнести к патогномоничному признаку данного заболевания)↵Высыпание появляется через 48 часов, сыпь макулезная (пятнистая) не зудящая, вначале на лице, потом спускается на всё тело в течение нескольких часов; вначале сыпь морбилиформная (напоминает коревую), затем скарлатиноморфную . Она преобладает на лице, в области поясницы и ягодиц, разгибательных поверхностях рук, ног. Сыпь держится 2—4, изредка 5—7 дней, затем исчезает без пигментации и шелушения. Нужно отметить, что довольно часты смягченные и асимптоматичные формы.
Дополнительные исследования[править | править код]
В крови лейкопения, иногда плазмоцитоз. Повышение сывороточных антител или высокий уровень иммуноглобулина М подтверждают краснуху.
Лечение[править | править код]
Нет специфического лечения. Серонегативных девочек рекомендуется вакцинировать в пубертатном возрасте.
Для симптоматического лечения допускается использование парацетамола.
Профилактика[править | править код]
Основным методом является вакцинация.
В соответствии с российским национальным календарём прививок, который утверждён приказом Министерства здравоохранения РФ № 125н от 21 марта 2014 г.[6], вакцинация против краснухи проводится комбинированной живой вакциной от кори, краснухи и паротита в возрасте 12 месяцев, ревакцинация — в шесть лет.
В соответствии с тем же приказом вакцинация против краснухи и ревакцинация против краснухи показана мужчинам от 1 года до 18 лет и женщинам от 1 года до 25 лет в том случае, если они не болели, не привиты, привиты однократно против краснухи или не имеют сведений о прививках против краснухи.
В художественной литературе[править | править код]
- И, треснув, зеркало звенит… роман Агаты Кристи. Действие романа происходит в Англии, расследование ведет Мисс Марпл. Роман основан на реальных событиях: у актрисы Джин Тирни, которая во время беременности переболела краснухой, дочь родилась инвалидом, по мотивам этих событий и написан роман.
См. также[править | править код]
- Корь
- Ветрянка
- Скарлатина
- Эпидемический паротит
Примечания[править | править код]
Ссылки[править | править код]
- Руководство по лабораторной диагностике кори и краснухи (pdf). ВОЗ. Дата обращения 14 апреля 2016.
- Статья про краснуху на сайте Wong’s Virology
Источник
Вирус относится к роду Rubivirus семейства Togavi-ridae и является возбудителем острого инфекционного заболевания, сопровождающегося лихорадкой и сыпью. Особенностью вируса краснухи является его способность передаваться трансплацентарно при инфекции у беременных женщин и вызывать врожденные уродства и гибель плода.
Морфология. Вирусные частицы имеют сферическую форму с диаметром 60—70 нм, нуклеокапсид с икосаэд-ральной симметрией с диаметром 30 нм. Вирус содержит липопротеидную оболочку, на поверхности которой находятся шипики длиной 8 нм с утолщением на концах.
Химический состав и физико-химические свойства. Вирус содержит однонитчатую РНК, белки, липиды (до 25% сухой массы), углеводы в составе гликопротеидов. Коэффициент седиментации вирионов 350 S, плавучая плотность в сахарозе 1,19 г/см3.
Геном. Геном представлен однонитчатой «плюс-нитевой» РНК с молекулярной массой около 3-Ю6 и коэффициентом седиментации 40 S. Порядок генов в геноме NH2-C-E2-E1-COOH.
Белки и антигены. Известны три структурных белка:
белок нуклеокапсида С с молекулярной массой 33 000 и два гликопротеида Е1 (молекулярная масса 58 • 103) и Е2 (молекулярная масса 42 000—47 000). Структурные белки транслируются с субгеномной иРНК с коэффициентом седиментации 24 S, соответствующей одной трети геномной (коэффициент седиментации 40S)РНК с З’-конца. Гликопротеиды являются протективны-ми антигенами, один из них является гемагглютинином, агглютинируя эритроциты 1—3-дневных цыплят и голубей. Имеется один антигенный тип вируса.
Устойчивость к физическим и химическим антигенам.Вирус чувствителен к эфиру, детергентам, инактивируется при температуре 5б°С в течение 1 ч, нестабилен при низких значениях рН. В замороженном состоянии сохраняет инфекционную активность годами.
Репродукция не изучена. Вирус размножается в первичной культуре клеток амниона человека, перевиваемых культурах клеток почек кролика (RK 13), Vero, BHK-21
и др. с ЦПД, которое проявляется в круглоклеточной дегенерации и появлении гигантских многоядерных клеток. В ряде культур вирус размножается без ЦПД и выявляется по феномену интерференции при заражении культур другими цитопатогенными вирусами (полиомиелита, ECHO 11, везикулярного стоматита, ныокаслской болезни и др.). В зараженных клетках образуются цитоплазматические ацидофильные включения. Вирус патогенен для обезьян макак, а некоторые штаммы — и для кроликов.
Патогенез, клиника. Вирус передается воздушно-капельным путем. Первичное размножение его происходит в шейных лимфатических узлах, откуда вирус примерно через неделю после заражения попадает в кровь. Через 2 нед появляется сыпь. За 7—9 дней до появления сыпи вирус можно обнаружить в отделяемом носоглотки, за неделю и в течение недели после появлении сыпи — в крови, при появлении сыпи — в моче и кале. Краснуха протекает как сравнительно легкое инфекционное заболевание. Болеют преимущественно дети младшего возраста, но могут болеть и взрослые. При заболевании беременных женщин вирус во время вирусемии проходит через плаценту и проникает в ткани плода, приводя к его гибели или тяжелым уродствам. Наибольший риск развития уродств при заражении матери в первом триместре беременности, в период формирования эмбриона, когда уродства возникют в 60% случаев. Поэтому краснуха в этом периоде является показанием для прерывания беременности. При перенесении заболевания во втором и третьем триместрах процент врожденных уродств снижается (примерно 25 и 8% соответственно). Уродства могут проявиться и в отдаленном среднем школьном возрасте.
Тератогенное действие вируса характеризуется триадой симптомов: 1) пороки сердца; 2) поражение органов зрения (двусторонняя катаракта, глаукома, близорукость и др.); 3) поражение органов слуха (глухота является наиболее частым пороком развития). Дети отстают в росте, массе тела, физическом и умственном развитии. Тератогенное действие обусловлено подавлением мито-тической активности клеток плода, цитодеструктивным действием вируса, поражением сосудов плаценты.
Иммунитет. Иммунитет после перенесенной инфекции стоек. Антитела класса IgM появляются при появлении сыпи, достигают максимального уровня через 1—2 нед
и исчезают через 2—3 мес. Антитела класса IgG появляются в первые дни после сыпи и достигают максимального уровня через 2—3 нед. Особенностью иммунитета является относительно высокий титр IgM и относительно низкий — IgG. Обнаружено нарушение клеточного иммунного ответа.
Эпидемиология. Путь заражения возушно-капельный. Высокая заражаемость, отсутствие изоляции больных, большое количество инаппарантных форм инфекции способствуют быстрому распространению ее и созданию иммунной прослойки среди населения еще в детском возрасте.Тем не менее женщины детородного возраста в 7 до 30% случаев являются серонегативными, т. е. не содержат антител к вирусу краснухи.
Лабораторная диагностика. Быстрые методы диагностики отсутствуют. Диагностика основана на выделении вируса из клинического материала и обнаружении антител к вирусу. Вирус может быть выделен из отделяемого носоглотки и крови до появлении сыпи; из крови, мочи и кала — после появления сыпи. Вирус выделяют путем заражения культур клеток РК 13, Vero, SIRK (клетки роговицы кролика), первичной культуры клеток амниона человека. Идентификацию выделенного вируса проводят в РТГА, а также в РГ по тесту интерференции. Вирус может быть выделен из разных органов новорожденных, внутриутробно зараженных краснухой, путем сокультиви-рования с чувствительными культурами клеток. При врожденной инфекции вирус длительное время выделяется из кала и мочи больных детей.
Основным методом серодиагностики является определение антител класса IgM, обычно используется ИФ, ИФА или РИА. Для выявления антител IgM применяют анти-IgM антитела (к фрагменту мю), при использовании всех реакций удаляют ревматоидный фактор. Широко применяют определение антигемагглютинирующих антител в РТГА с использованием эритроцитов голубей. Предварительно из сывороток удаляют ингибиторы путем обработки 20% каолином и изогемагглютинины путем обработки 50% взвесью эритроцитов. Используют также ИФА, РРГ. Нарастание антител класса IgG определяют с помощью этих реакций при использовании парных сывороток, взятых через 1—3 дня после появления сыпи (1-я сыворотка) и через 1—2 нед после появления сыпи (2-я сыворотка).
Профилактика. Проводится система карантинных мер в детских учреждениях. Целесообразна выборочная иммунизация девочек 12—14 лет, у которых нет антител к вирусу краснухи. Существуют убитые и живые вакцины, полученные из аттенуированных штаммов вируса, пассируемых при низкой температуре в культуре клеток почек зеленой мартышки и диплоидных клеток легких эмбриона человека.
Беременным женщинам не рекомендуется вводить иммуноглобулин, поскольку он не предупреждает вирусемию.
Источник


