Вульвовагинальный кандидоз чем опасен
Вульвовагинальный кандидоз не передается половым путем. Причиной развития патологического процесса являются негативные преобразования в собственном организме. Вульвовагинальный кандидоз сопровождается неприятными внешними проявлениями, легко диагностируется, хорошо лечится при своевременном обращении к специалисту.
Причины
Микрофлора влагалища состоит из полезных лактобактерий и 40 видов условно-патогенных микроорганизмов. Рост грибков сдерживает местный иммунитет и многочисленная группа лактобактерий. У каждой женщины свой индивидуальный состав микрофлоры.

Под влиянием негативных факторов снижается иммунитет, грибки получают возможность активно размножаться. Такая ситуация приводит к дисбактериозу влагалища с повышенной кислотностью. Появляется вульвовагинальный кандидоз, провокаторами которого являются дрожжевые грибки рода Candida.
Факторы:
- гормональный сбой по причине естественных преобразований (беременность, подростковый возраст, менопауза, кормление грудью), на фоне приема противозачаточных средств;
- проблемы в работе эндокринной системы, нервной (стрессы, продолжительные депрессии, истощение, переутомление);
- переохлаждение, перегрев;
- аллергическая реакция на средства личной гигиены, интимные игрушки, прокладки, тампоны, белье из синтетической ткани;
- отдых в теплых странах, резкая смена климата;
- физическое переутомление;
- продолжительный прием лекарственных средств;
- половая связь с новым мужчиной либо беспорядочные контакты;
- чередование вагинального, анального секса;
- заболевания ЖКТ, дисбактериоз кишечника;
- хронические болезни;
- вредные привычки, алкоголь;
- нарушение правил личной гигиены либо чрезмерная чистоплотность.
Предрасполагающих факторов огромное количество, но не всегда женщина при их воздействии начинает болеть. Необходимо параллельное влияние сразу нескольких с одновременным ослаблением защитных сил организма.
Как проявляется вульвовагинальный кандидоз
В большинстве случаев определить наличие заболевания можно самостоятельно по характерным признакам.
- Начинается заболевание с незначительного дискомфорта во влагалище. Через несколько дней начинается зуд. С каждым днем он становится сильнее, доставляет особый дискомфорт ближе к вечеру.
- Одновременно с этим женщина наблюдает изменение консистенции влагалищных выделений. Они становятся густыми, творожистой консистенции, белого цвета либо с желтоватым оттенком. Налет присутствует на внешних половых органах. Покрываются слизью внутренние стенки влагалища.
- Специфический кислый запах отличает кандидоз от других гинекологических заболеваний. Он не проходит даже после тщательного подмывания. Хорошо ощущается в конце дня, утром.
- Жжение во время полового акта, при использовании мыла для подмывания, попадании во влагалище спермы.
- Нарушение мочеиспускания. Появляются частые позывы, чувство переполненности мочевого пузыря, резкая боль в конце мочеиспускания. Болезненные ощущения в нижней части живота.

На фоне вульвовагинального кандидоза нарушается менструальный цикл, наблюдается кровотечение, появляется слабость, головная боль, раздражительность, незначительно повышается температура.
Классификация
Яркая симптоматика кандидоза характерна для острой формы кандидоза. Организм пытается привлечь к себе внимание. Продолжается она без квалифицированного лечения около месяца. Затем переходит в иную форму.
Хронический кандидоз характеризуется теми же проявлениями, но выражаются они гораздо слабее. Особого дискомфорта не доставляют, самостоятельно исчезают через время. Для хронической формы присущи частые рецидивы под влиянием разных факторов при каждом снижении иммунитета.
Скрытая форма кандидоза протекает бессимптомно. Обнаруживают повышенное количество дрожжевых грибков в лабораторных условиях. Внешне половые органы женщины могут выглядеть абсолютно здоровыми. Заподозрить наличие вульвовагинального кандидоза скрытой формы можно по симптомам, не связанным напрямую с болезнью:
- высыпания на коже;
- частые простудные заболевания;
- обострения болезней ЖКТ;
- дисбактериоз кишечника;
- проблемы с зачатием либо выкидыши;
- беспричинная головная боль;
- дискомфорт во время полового акта.
Скрытый кандидоз опасен распространением инфекции, локализацией в любых внутренних органах. Тогда присоединяются другие болезни, диагностика которых усложняется. Скрытая форма заболевания присутствует при патологиях в работе эндокринной системы, нервной, иммунной.
Диагностика
В большинстве случаев женщина самостоятельно определяет наличие болезни, обращается за помощью к гинекологу. Специалист способен поставить диагноз по внешних признакам:
- отечность;
- покраснение;
- рыхлый верхний слой слизистой;
- белый творожистый налет;
- кислый запах.
Однако для подтверждения результата проводится лабораторное исследование выделений. Процедура абсолютно безболезненная, не требует специальной подготовки, не занимает много времени. Проводится в гинекологическом кресле.

Результаты обследования в частных клиниках могут предоставить сразу, в государственных можно узнать на следующий день. После подтверждения диагноза назначают квалифицированное лечение.
Терапия вульвовагинального кандидоза
Незначительные проявления болезни можно остановить самостоятельно в домашних условиях. Применяют народные средства, которые устраняют неприятную симптоматику, останавливают рост грибков. Рецепты народной медицины часто используются при кандидозе во время беременности. Для борьбы с яркими проявлениями, при хронической форме, скрытой назначают противогрибковые средства в форме мази, суппозиториев, таблеток.
Профессиональные препараты
Выбор препарата зависит от сложности ситуации, внешних проявлений вульвовагинального кандидоза.
- Крем, мазь. Назначаются при незначительной симптоматике. Действуют местно, быстро впитываются тканями, угнетают работу болезнетворных микроорганизмов. Восстанавливают микрофлору влагалища. Применяют около 3 раз в сутки в течение 7 дней. Клотримазол, Пимафуцин, Кандид, Канизон, Агистен, Пимафукорт, Миконазол.
- Свечи, суппозитории. Убирают неприятную симптоматику, накапливаются в местах локализации грибков, останавливает размножение. Дополнительно ускоряют восстановление слизистой, снимают воспаление. Комбинированные средства применяют 1 раз перед сном в течение 10 дней. В некоторых случаях предусматривается иная схема лечения. Эффективные препараты Клотримазол, Клион Д, Пимафуцин, Тержинан, Ливарол, Залаин, Кетоконазол, Ирунин, Макмирор.
- Таблетки. Назначают при комбинированной терапии. Обязательное лекарство при кандидозе хронической формы, скрытой. Предусматривают разную схему использования, нужно руководствоваться инструкцией. Назначает специалист, он же устанавливает продолжительность курса. Нистатин, Пимафуцин, Фуцис, Дифлюкан, Низорал, Ирунин.

Болезненная симптоматика исчезает после первого применения лекарства, но для окончательного угнетения болезнетворной микрофлоры нужно пройти полный курс.
Лечение народными средствами
Существует несколько способов терапии вульвовагинального кандидоза народными методами – подмывание, сидячие ванночки, спринцевание, тампоны. В качестве целебного состава используют отвары трав, масла, некоторые аптечные препараты.
- В 1 л воды добавить по 1 ч. ложке пищевой соды, соли. Прокипятить минуту, остудить до комфортной температуры, добавить 10 капель йода. Можно использовать любым способом дважды один раствор.
- В воде разбавляют марганцовку, чтобы получился светло-розовый раствор.
- Растворяют в 200 мл теплой водички 1 таблетку Фурацилина.
- Заливают кипяченой водой цветки календулы, накрывают плотно крышкой, настаивают 30 минут. Перед применением следует процедить.
- Масло чайного дерева используют для смазывания влагалища внутри, пропитывания тампона, добавляют в воду для подмывания, спринцевания, ванночек.
Если терапия народными средствами не дает должного результата в течение 5 дней после начала, необходимо обратиться за помощью к специалистам.

Дополнительно направляют усилия для укрепления иммунитета, принимают пробиотики для нормализации микрофлоры кишечника, обязательны витаминные комплексы.
Контроль
Чтобы узнать наверняка о том, что болезнь ушла, необходимо повторно посетить специалиста после окончания курса. Снова сдать мазок на микрофлору. Если ситуация не нормализовалась, необходимо скорректировать лечение. Недолеченный кандидоз переходит в хроническую форму, вызывает другие заболевания.
Осложнения
Вульвовагинальный кандидоз приводит к дисбактериозу кишечника, провоцирует воспалительные процессы половых органов, вызывает цистит. На фоне этих заболеваний развивается бесплодие, нарушается работа нервной системы. Наблюдается сбой менструального цикла.
Переход в хроническую форму опасно распространением грибков по всему организму. Локализоваться патогенная микрофлора способна в любом внутреннем органе. Чаще всего страдает ЖКТ.
Профилактика
Для предотвращения вульвовагинального кандидоза нужно действовать в нескольких направлениях – укреплять иммунитет, правильно питаться, нейтрализовать действие негативных факторов.
- Не злоупотреблять кофе, сладостями, газированными напитками, алкоголем. Отказаться от соленой пищи, острой.
- Относиться серьезно к выбору средств интимной гигиены, прокладкам.
- Не использовать длительное время для подмывания мыло. Щелочь при чрезмерном количестве провоцирует рост грибков.
- Снижает риск развития кандидоза половая связь с одним партнером.
- Следить за регулярностью менструального цикла.
- Не допускать переутомления физического, нервного.
- Своевременно обращаться за помощью к специалистам.

Благоприятно влияет на организм в целом занятие спортом, прогулки на свежем воздухе, благотворная психо-эмоциональная обстановка.
Интересное видео:
Источник
28 января 202017125 тыс.
Кандидоз — одна из самых распространённых инфекций мочеполовой системы, вызванной дрожжеподобными грибами рода Сandida.
До 75% женщин в течение всей своей жизни хотя бы раз столкнётся с этой проблемой.
Дрожжеподобные грибы рода Сandida входят в состав нормальной микрофлоры ротовой полости, влагалища, толстого кишечника, кожи и т.д., то есть это условно-патогенный микроорганизм.
Только в случае размножения грибка в большом количестве и возникновении симптомов заболевания, мы можем говорить о «молочнице».
Симптомы кандидоза
1. Зуд в области влагалища и в области наружных половых органов.
Зуд носит постоянный характер, его интенсивность может усиливаться вечером, ночью, перед менструацией, после полового акта. Иногда зуд может быть даже причиной бессонницы и вызывать нервные расстройства, женщина не знает, куда себя деть, так сильно он её беспокоит. Зуд может быть единственным симптомом кандидоза.
2. Обильные выделения из влагалища.
По консистенции могут быть жидкими или густыми, с примесью творожистых включений, белого или зеленоватого цвета, с кислым запахом, который может усиливаться после полового акта.
3. Может возникать кандидозное поражение мочевого пузыря (цистит) и мочеиспускательного канала (уретрит).
Для этих состояний характерен зуд и жжение во время мочеиспускания, болезненные ощущения в области мочевого пузыря и в области наружного отверстия мочеиспускательного канала.
4. В случае осложнённого кандидоза, возможно возникновение обширной эритемы (покраснения), отёка, нарушения целостности кожи и слизистых оболочек с формированием трещин.
Причины кандидоза
ношение тесного синтетического белья;
- приём КОК, особенно КОК с высоким содержанием эстрогенов;
- использование спермицидов;
- сахарный диабет, гипотиреоз;
- заболевания надпочечников;
- использование антибиотиков;
- использование местных антибактериальных препаратов широкого спектра действия;
- заболевания желудочно-кишечного тракта (нарушение микрофлоры кишечника может приводить к нарушению нормальной микрофлоры влагалища, они тесно взаимосвязаны друг с другом);
- использование кортикостероидов, лучевая терапия, химиотерапия;
- туберкулёз, онкозаболевания;
- беременность (у беременных женщин кандидоз возникает в 2-3 раза чаще, чем у небеременных, это связывают с физиологическим иммунодефицитом беременной женщины и с увеличением в клетках влагалища содержания гликогена — основного питательного вещества для дрожжеподобного гриба. Это не оказывает негативного влияния на плод и на течение беременности, может быть использовано местное лечение, при наличии выраженных симптомов кандидоза).
Течение кандидоза может быть:
острое (неосложненное);
- хроническое (рецидивирующее), для которого характерно более 4 эпизодов обострения за год. В таком случае «молочница» протекает месяцами, иногда даже годами, периодически давая о себе знать перед очередной менструацией или при обострении/возникновении другого заболевания, которое тем или иным образом может способствовать рецидиву кандидоза.
Диагностика и лечение кандидоза
Микроскопия нативного или окрашенного по Граму мазка (чувствительность 40-65%).
- Культуральный метод с посевом на специальные среды, который является «золотым» стандартом диагностики и позволяет определить чувствительность к противогрибковым препаратам.
- ПЦР-диагностика не рекомендована многими авторитетными организациями, в частности FDA.
В отсутствие жалоб исследование и тем более лечение кандидоза не проводят, так как грибы рода Сandida обитают в норме во влагалище здоровых женщин.
При наличии характерных жалоб и при подтверждении кандидоза одним из лабораторных методов диагностики (микроскопия или культуральный метод), назначается курс лечения.
Используются различные противогрибковые препараты в виде таблеток, вагинальных свечей или кремов, как правило, короткими курсами (от 1 до 7-14 дней).
Длительность лечения, вид препарата и его дозировку доктор подбирает индивидуально.
Лечение полового партнера не проводится. Исключение составляют те случаи, когда у него присутствуют симптомы кандидозного баланита/баланопостита.
В случае хронического кандидоза возможно использование противорецидивной поддерживающей терапии в течение 3-6 месяцев. Но, к сожалению, даже после проведения подобного лечения, у 30-50% женщин все равно возможен рецидив болезни.
Беременные женщины при наличии жалоб могут использовать местно противогрибковые препараты по назначению врача. Ни сама болезнь, ни используемые медикаменты для ее лечения, не оказывают негативного последствия и абсолютно безопасны для малыша.
Для предотвращения роста грибов абсолютно можно и нужно употреблять в большем количествейогурты, содержащие молочнокислые бактерии, продукты, которые оказывают прямое противогрибковое действие — чеснок, острый красный перец, прополис, брусника, грейпфрут и пр. А уменьшить в своём рационе количество хлебобулочных и кондитерских изделий, сдобной выпечки, сахара, конфет, сладостей и пр.
Пусть эта рекомендация и не имеет пока под собой мощной доказательной базы, но она может быть весьма эффективна как вспомогательная терапия.
Источник
14.04.2017
 Вульвовагинальным кандидозом (ВВК) называют инфекционное урогенитальное заболевание, поражающее слизистую влагалища, вульвы, промежности, уретры.
Вульвовагинальным кандидозом (ВВК) называют инфекционное урогенитальное заболевание, поражающее слизистую влагалища, вульвы, промежности, уретры.
Воспалительный процесс вызывают грибки Кандида. По частоте случаев проявление ВВК стоит на 2 месте после бактериального вагиноза.
Больше половины женщин на планете раз в жизни отмечали у себя признаки вульвовагинального кандидоза. Чтобы снизить вероятность заболевания нужно принимать антибиотики только по назначению врача, поддерживать иммунитет, скорректировать рацион, выбрать правильные средства контрацепции, соблюдать личную гигиену.
В медицине выделяют 2 формы болезни при вульвовагинальном кандидозе – острую и хроническую. Возбудителем заболевания чаще становятся грибки семейства Candida (C. albicans, C. krusei, С. pseudotropicalis, C. parapsilosis C. glabrata), но в последнее время растет количество заболеваний, вызванных грибками Saccharomyces cerevisae, Torulopsis glabrata и др.
Причины вульвовагинального кандидоза
В норме дрожжеподобные грибки присутствует в микрофлоре каждого человека. При сопутствующих факторах грибки активно размножаются, начинается молочница.
Основные причины, способствующие повышению активности грибка:
- беременность, сахарный диабет;
- неправильно выбранное нижнее белье (синтетика, обтягивающее);
- длительный прием антибиотиков, стероидов, оральных контрацептивов;
- злоупотребление ношением прокладок;
- пренебрежение гигиеной или чрезмерная чистоплотность.
Симптомы ВВК
Диагностировать вульвовагинальный кандидоз должен врач, но и самостоятельно женщина может предположить наличие болезни, если заметит характерный для молочницы симптом из перечисленных ниже:
- сильное жжение, зуд половых органов, ухудшение состояния после полового акта, водных процедур, при менструации, во время долгой ходьбы;
- выделения творожистой консистенции серо-белого цвета;
- отечность и гиперемия слизистой половых органов, кровоточащие ранки.
Заметив у себя несколько симптомов, нужно обращаться к врачу. Если вовремя не начать лечить вульвовагинальный кандидоз, это может привести к инфекциям в органах малого таза и мочевыделительной системы, стенозу влагалища, преждевременным родам, рождению детей с малым весом и пр.
Диагностические исследования
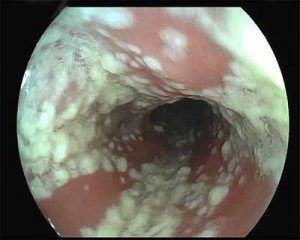 Чтобы правильно подобрать лечение, врач должен убедиться, что у пациентки вульвовагинальный кандидоз, или определить другое заболевание, имеющее схожие симптомы (выделения, зуд, повреждения слизистой и пр.).
Чтобы правильно подобрать лечение, врач должен убедиться, что у пациентки вульвовагинальный кандидоз, или определить другое заболевание, имеющее схожие симптомы (выделения, зуд, повреждения слизистой и пр.).
Врач будет опираться на результаты физикального обследования, жалобы пациентки, данные лабораторных анализов. В лаборатории проводят микробиологическую и иммунофлуоресцентную диагностику, серологические и иммунологические исследования. Как правило, микоз половым путем не передается, но в случае диагностики у мужчины кандидозного баланопостита лечат обоих партнеров.
Лечение вульвовагинального кандидоза
Лечение ВВК в острой форме обычно не вызывает трудностей. Врач назначает подходящие антифунгицидные препараты из группы азолов, на время лечения нужно отказаться от антибиотиков, глюкокортикоидов, гормонов.
Для успешного лечения вредные привычки нужно исключить, скорректировать диету, комплексно воздействовать на очаги, пораженные грибком. Помимо лечебных препаратов, даются рекомендации по гигиене, выбору нижнего белья. Народные рецепты можно использовать, как вспомогательные средства для лечения кандидоза. Это могут быть отвары, компрессы, ванночки, спринцевания растворами лекарственных трав. Дозировку и длительность определяет врач.
Если болезнь протекает в хронической форме с регулярными рецидивами, лечение предстоит сложное. Пациенту будут назначены противогрибковые препараты, вспомогательная терапия. Врач выбирает локальное средство, исходя из результатов анализов, возраста пациента, сопутствующих болезней.
Выбор медикаментов предстоит сделать из следующих препаратов:
- крем бутоконазол 2% вводится однократно во влагалище в количестве 5 мг;
- свечи кетоконазол 400 мг назначаются на 3-5 дней;
- таблетки флуконазол – 150 мг 1 раз;
- таблетки итраконазол 200 мг употребляются дважды в день, курс – 3 дня;
- вагинальная свеча сертаконазол 300 мг – однократно;
- клотримазол в разных формах (влагалищные таблетки по 100 м назначают на неделю, таблетки по 200 мг – на 3 дня, таблетку 500 мг – однократно, а крем 1% вводят во влагалище в течение недели-двух);
- свечи миконазол назначают по 100 мг на неделю или по 200 мг на 3 дня;
- свечи нистатин назначают на 2 недели ежедневного применения;
- мазь тиоконазол 6,5% наносят однократно интравагинально.
Несмотря на высокую эффективность местных противогрибковых препаратов, у многих пациенток спустя 3 месяца вульвовагинальный кандидоз проявляется вновь.
Причиной рецидива могут быть антибиотики, которые при длительном применении способны изменить микрофлору влагалища. Также риск вновь заболеть ВВК больше у тех пациентов, которые применяют гормональные контрацептивы либо вынашивают ребенка.
Рост уровня эстрогенов влечет за собой повышение гликогена, что создает благоприятные условия для размножения грибков. По этой же причине влагалищным кандидозом часто болеют женщины с сахарным диабетом – на его фоне иммунитет снижается, гликоген растет.
Другой фактор, из-за которого рецидивирует молочница – увеличение видов грибков, вызывающих заболевания. Так, разновидности C. glabrata, С. pseudotropicalis , C. parapsilosis менее чувствительны к традиционной терапии, чем С. albicans. Сложность выбора препарата объясняется пренебрежением рекомендованной схемой лечения. Если пациентка завершает курс терапии раньше, чем наступило полное излечение, грибки рецидивируют, получают устойчивость к некоторым лекарствам.
Важно учесть, если при острой форме болезни может быть достаточно местных противогрибковых средств, то хронический вульвовагинальный кандидоз лечится комплексно – сочетанием местных, системных и противорецидивных препаратов. Дополнительно назначаются иммуномодулирующие средства, а также нацеленные на нормализацию микрофлоры.
Для лечения хронической формы молочницы назначают местные препараты из группы азолов примерно на 2 недели. Параллельно пациентам выписывается системный противогрибковый препарат (таблетки итраконазол дважды в день по 200 мг на 3 дня, таблетки флуконазол 1 раз в день по 150 мг на 3 дня и пр.).
Профилактика кандидоза
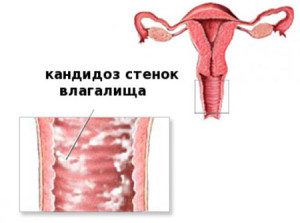 Чтобы предупредить рецидивы вульвовагинального кандидоза, врач может назначить таблетки итраконазол 200 мг, флуконазол 150 мг и другие препараты, перечисленные ниже. Понадобится выпить 1 таблетку в 1 день менструации. Повторять в течение полугода. Дополнительную помощь окажут местные препараты, которые применяют 1 раз в неделю на протяжении этого же срока.
Чтобы предупредить рецидивы вульвовагинального кандидоза, врач может назначить таблетки итраконазол 200 мг, флуконазол 150 мг и другие препараты, перечисленные ниже. Понадобится выпить 1 таблетку в 1 день менструации. Повторять в течение полугода. Дополнительную помощь окажут местные препараты, которые применяют 1 раз в неделю на протяжении этого же срока.
Среди популярных противогрибковых таблеток можно выделить следующие:
- леворин 500 тыс. ЕД. Принимается по назначению врача до 4 раз в сутки, курс 10-12 дней;
- нистатин 500 тыс. ЕД. Принимается по рекомендованной врачом схеме до 5 раз в сутки, длительность терапии 10-14 дней. Чтобы увеличить эффективность лекарства параллельно используют интравагинальные свечи нистатин;
- амфоглюкамин 200 тыс. ЕД. Принимается дважды в день, курс 10-14 дней.
Среди эффективных препаратов локального действия выделяют:
- препараты из группы имидазолов (клотримазол, гинезол, миконазол, бифоназол, изоконазол, гиналгин) – по 1 свече или 1 дозе крема внутрь влагалища перед сном, курс — 10 дней;
- полижинакс (полимиксин, неомицин, нистатин) по 1 свече во влагалище на ночь, длительность курса — 12 дней;
- тержинан (неомицин, тернидазол, нистатин) – по 1 свече на ночь, курс – 10 дней;
- пимафукорт (неомицин, амицин, гидрокортизон) – мазь или крем вводится во влагалище 2-4 раза в день, курс – 2 недели;
- бетадин – по 1 свече на ночь, курс длится до 2 недель;
- мератин-комби (неомицин, орнидазол, нистатин) — по 1 свече интравагинально на ночь, длительность терапии — 10 дней.
Важным условием успешного лечения молочницы является окончание курса терапии только после того, как врач убедится, что возбудитель заболевания побежден. Во время лечения острой формы кандидоза через неделю после дня окончания назначенного курса терапии проводится контроль состояния здоровья пациентки.
Во время оценки эффективности лечения кандидоза в хронической форме нужно контролировать состояние здоровья 3 месяца подряд, обращаясь к врачу в 1 день после менструации.
Врач возьмет мазок из влагалища на исследование отделяемого под микроскопом, назначит посев для определения патогенных микроорганизмов и их чувствительности к лекарственным препаратам.
Источник


