Вульвовагинальный кандидоз что это такое
Время чтения: 9 мин.

Биоценоз влагалища, особенно женщины репродуктивного возраста, представляет собой сложную систему взаимодействия иммунной системы макроорганизма, лактофлоры и условно-патогенных бактерий. Грибковая составляющая не исключение, в норме она может быть.
75% всех женщин в мире хотя бы 1 раз в жизни перенесли так называемую «молочницу», этот термин знаком каждому. Вместе с тем, оставшиеся 25% не сталкивались с данной проблемой ни разу. В этой статье будут рассмотрены факторы риска, клинические проявления и особенности лечения грибковой инфекции, обусловленной дрожжеподобными грибами рода Candida.
1. Что такое вагинальный кандидоз?
Урогенитальный кандидоз – это инфекционное заболевание, характеризующееся развитием воспалительного процесса в органах мочеполового тракта, этиологическим фактором при котором выступают дрожжеподобные грибы рода Candida.
У женщин наиболее часто в патологический процесс вовлекается слизистая оболочка вульвы и влагалища, поэтому в практике используют следующие термины: вульвовагинальный кандидоз (VVC), вагинальный кандидоз, кандидозный вульвовагинит.
Вульвовагинальный кандидоз (сокращенно VVC) также называют «дрожжевой инфекцией» и «молочницей». Кандида всегда присутствует в организме в небольших количествах. Когда в организме возникает дисбаланс, например, когда изменяется нормальная кислотность влагалища или гормональный баланс, Candida может размножаться. В этом случае могут появиться симптомы вагинального кандидоза.
2. Эпидемиология
Как уже было отмечено, 75% женщин в мире хотя бы раз отмечали у себя патологические проявления урогенитального/вульвовагинального кандидоза, у 5-10% женщин из этого числа он приобретает хроническое рецидивирующее течение.
У 50% женщин кандидозная инфекция впервые выявляется до 25 лет. Как правило, данная инфекция не характерна для женщин в постменопаузе, при условии, что она не получает заместительную гормональную терапию.
3. Этиология и патогенез заболевания
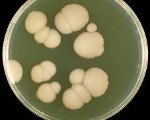
Род грибов Candida представлен большим количеством видов, но в 95% случаев ведущим инфекционным агентом выступает Candida albicans.
Для остальных же, так называемых дрожжеподобных грибов Candida non-albicans (чаще – C.krusei, C. glabrata, C. tropicalis, , C. parapsilosis, реже – C. lipolytica, C. famata, C. rugosa, C. norvegensis, C. Zeylanoides) наиболее типичны манифестация на фоне критического снижения функции иммунной системы (например, ВИЧ-инфекции) и рецидивирующий характер инфекции.
Грибы рода Candida относятся к одноклеточным микроорганизмам, дейтеромицетам (или несовершенным грибам), имеющим овальную или круглую форму. Одной из особенностей является образование псевдомицелия, который формируется при непосредственном увеличении в размерах собственно клеток грибка. Псевдомицелий кандид располагается в виде цепочки.
В местах соприкосновения грибы могут образовывать бластоспоры (группы почкующихся клеток), а внутри – наиболее крепкие споры с удвоенной оболочкой (или хламидоспоры).
Важнейшими характеристиками кандид является их высокая выживаемость и приспособляемость к предлагаемым условиям. Оптимальной температурой для жизнедеятельности и размножения кандид является промежуток между 21 и 37 С, оптимальная кислотность среды от 4,0 до 4,5.
Вместе с тем, в среде до 2,0 (намного более кислой) и температуре до 40 С они не гибнут, а просто замедляют свой рост. Гибель грибков наблюдается при 50 С.
При дефиците глюкозы (питательного субстрата) грибы могут начать синтезировать ее самостоятельно из несбраживаемых источников углерода (уксусной кислоты, лактата, жирных кислот).
Паразитировать на поверхности эпителия влагалища грибкам удается с помощью факторов патогенности:
- «Интегриноподобные» поверхностные протеины.
- Глико- и полисахариды.
- Маннопротеины клеточной стенки гриба.
- Гемолизины.
- Дерматонекротическая активность.
- Высокая адгезивность.
Все эти факторы обусловливают не только прочное прикрепление грибов к поверхности эпителиоцитов, но и их устойчивый активный рост даже в условиях конкуренции с лактобациллами и другими представителями факультативной флоры.
В патогенезе кандидозной инфекции выделяют следующие ступени:
- 1Прикрепление кандид к эпителиоцитам влагалищной стенки (адгезия) и их колонизацию (то есть активное заселение);
- 2Инвазия непосредственно вглубь эпителия (проникновение);
- 3Полное преодоление эпителиального барьера;
- 4Прочное внедрение грибков в подлежащую соединительную ткань;
- 5Постепенное проникновение в сосуды, с попутным преодолением всех возможных механизмов защиты (тканевых и клеточных);
- 6Распространение инфекции с током крови по всем органам и системам организма.
Вагинальный кандидоз характеризуется первыми двумя стадиями патологического процесса, то есть инфекция локализуется только на поверхности эпителия. Здесь ведущую роль играют состав влагалищной флоры и состояние местных защитных сил организма.
Если эти факторы не находятся в равновесии, то развивается кандидозный вульвовагинит. Если же силам макроорганизма удается «победить» атаку кандид, то наступает ремиссия/выздоровление.
Нельзя говорить о полной элиминации грибков рода Candida, так как они являются составляющей факультативной флоры влагалища в количестве до 103 КОЕ/мл.
При наличии кандидоза другой локализации (например, кандидоз кишечника) у женщины может наблюдаться картина хронического рецидивирующего кандидозного вульвовагинита.
4. Формы вульвовагинального кандидоза
В течении кандидозной инфекции влагалища выделяют 3 возможные формы. Развитие какой-либо из этих форм зависит от состояния микроценоза влагалища женщины и местного иммунитета. Итак, различают:
- 1Бессимптомное кандидоносительство – такое состояние развивается при незначительном повышении уровня кандид (до 104 КОЕ/мл), преобладании в составе микроценоза лактобацилл, отсутствие клинических проявлений инфекции.
- 2Истинный кандидоз имеет выраженную клиническую картину, как правило, вульвовагинита. Во влагалищном содержимом обнаруживается большое количество дрожжеподобных грибов (выше 104 КОЕ/мл) в присутствии лактобактерий (более 106 КОЕ/мл). Патологический рост других составляющих факультативной флоры не выявляется.
- 3Сочетание вагинального кандидоза с дисбактериозом влагалища (или акериальным вагинозом). В этой ситуации наблюдается клиника обоих патологий, но кандиды выступают в роли превалирующих возбудителей. В составе микроценоза не обнаруживаются лактобациллы, их место занимают факультативные агенты флоры (чаще облигатно-анаэробные бактерии и гарднереллы) на фоне высокого титра кандид.
По характеру течения вульвовагинальный кандидоз может быть:
- 1Острым – возникает однократно, длится не более 2 месяцев.
- 2Иметь хроническое рецидивирующее течение – 4 и более эпизодов заболевания в год.
- 3Персистирующая форма характеризуется угасанием клинических проявлений после проведенной терапии, а через некоторое время повторным возникновением симптомов.
5. Иммунитет против грибов: как он работает?
Местные защитные силы здорового макроорганизма находятся в постоянном напряжении и в течение жизни не допускают патологического роста кандид и появления симптомов заболевания.
При возникновении малейшей бреши в иммунной системе грибы быстро приобретают патогенные свойства, активно размножаются, участвуют в образовании биопленок и становятся недостижимыми для факторов защиты.
Если рассматривать все звенья противогрибкового иммунитета, то можно выстроить следующую логическую цепочку:
- Первый барьер – это собственно слизистая оболочка влагалища. Здесь активизирован врожденный (неспецифический) иммунитет. Это и физический барьер (целые, неповрежденные ткани), и бактерицидные вещества (лизины, лизоцим), секреторные иммуноглобулины А и М, фагоцитоз, кислая среда влагалищного содержимого.
Обычно всех этих компонентов вполне достаточно для предотвращения заболевания. Дендритные клетки обеспечивают качественный фагоцитарный и нейтрофильный механизмы защиты в отношении одноклеточных грибов.
При образовании нитевидной формы гриб становится недоступным для макрофага, в этом случае включаются другие механизмы иммунитета.
- Второй барьер – приобретенный (специфический) иммунитет в виде В-лимфоцитарной реакции. К сожалению, данное звено крайне неэффективно против роста и размножения грибов по сравнению с первым барьером.
В организме вырабатываются специфические В-лимфоциты с дальнейшим превращением их в плазмоциты без продукции специфических иммуноглобулинов.
Таким образом, грибковая инфекция может активно расти и размножаться, попутно сенсибилизируя организм.
6. Факторы риска кандидозной инфекции
Можно сказать, что ритм жизни современных женщин предрасполагает к возникновению заболевания и к его хронизации. К факторам риска относятся:
- 1Нарушение правил личной гигиены (постоянное ношение гигиенических прокладок, нижнее белье из ненатуральных тканей, стесняющее движения, длительное применение внутриматочных контрацептивов, влагалищных диафрагм, бесконтрольные спринцевания, использование спермицидов).
- 2Снижение иммунитета (в том числе физиологическое, в период беременности).
- 3Неправильное, нерационалное питание, употребление сладкой, мучной пищи в больших количествах.
- 4Смена полового партнера.
- 5Неконтролируемый сахарный диабет.
- 6Бесконтрольный прием антибиотиков и противомикробных средств, несоблюдение курса лечения ими.
- 7Выраженный иммунодефицит на фоне приема цитостатиков, ВИЧ-инфекции, приема ГКС.
7. Клинические проявления
К субъективным симптомам относятся:
- 1Непреодолимые, непрекращающиеся зуд и жжение в области половых органов (вульвы, влагалища, анальной области) как результат аллергической и воспалительной реакции.
- 2Выделения из половых путей с характерным кислым запахом, похожие на творог, белого или желтовато-белого цвета, иногда сливкообразные, количество которых увеличивается перед менструацией.
- 3Неприятные ощущения в промежности.
- 4Неприятные, болезненные ощущения во время традиционных сексуальных контактов (диспареуния).
- 5Режущие, неприятные ощущения при акте мочеиспускания и по его окончанию (дизурия).

Рисунок 1 — Вульвовагинальный кандидоз (творожистые выделения и налеты на слизистой оболочке влагалища). Источник иллюстрации — www.usc.edu
К объективным симптомам (то есть тем, которые видит доктор при осмотре) относятся:
- 1Белые, желтовато-белые творожистые выделения из половых путей, прочно адгезированы, локализуются больше в области заднего и боковых сводов, на слизистой оболочке вульвы.
- 2Расчесы в области задней спайки, перианальной области, вульвы, иногда трещины (вследствие упорного зуда и мацерации кожи и слизистых).
- 3Гиперемированные и отечные ткани при осмотре слизистой влагалища и вульвы.
- 4При хроническом вульвовагините с частыми рецидивами могут визуализироваться лихенификация в области поражения, атрофия, сухость слизистой, скудные беловатые выделения.
8. Лабораторная диагностика
Диагностика вагинального кандидоза обычно не представляет особых трудностей, особенно при наличии ярких клинических проявлений. Обнаруживается характерный псевдомицелий при рутинном микроскопическом исследовании мазка (мазка на флору, гинекологического мазка).
С трудностями в верификации диагноза специалист может столкнуться при других формах урогенитального кандидоза. Для подтверждения диагноза «урогенитальный/вульвовагинальный кандидоз» используют микроскопические, бактериологические методы и ПЦР.
8.1. Микроскопия влагалищного мазка
Это рутинный метод, который позволяет обнаружить почкующие овальные клетки, псевдогифы и септированные гифы (см. рисунок 1). Чувствительность данного метода составляет 65-85%, специфичность (при наличии клинических симптомов) – 100%.

Рисунок 2 — Мазок на флору при вагинальном кандидозе (окраска по Граму)
Помимо этого, мазок на флору позволяет оценить состав превалирующей флоры, выявить наличие микробов-ассоциантов. От этих показателей в дальнейшем зависит лечебная тактика.
8.2. Культуральный метод
Культуральные методы диагностики предполагают посев влагалищного содержимого на специфические питательные среды.
Бактериологическое исследование назначается в следующих случаях:
- 1У женщины наблюдаются типичные клинические проявления, но при микроскопии мазка грибы не обнаруживаются.
- 2Хронический рецидивирующий вагинальный кандидоз.
- 3Необходимость видовой принадлежности возбудителя (Candida albicans, Candida non albicans, грибов не Candida родов) для назначения адекватной терапии и определения тактики лечения.
Культуральный метод информативен для определения чувствительности к антимикотическим препаратам (чаще назначают при неэффективности ранее проведенной терапии).
8.3. ПЦР-диагностика
ПЦР-диагностика, в том числе в режиме реального времени (например, тест «Фемофлор»), в последние годы получила широкое распространение в акушерско-гинекологической практике. Она позволяет оценить не только качественный, но и количественный состав влагалищного содержимого.
На данный момент это один из наиболее достоверных и специфичных методов для верификации кандидоза, так как основан он на непосредственном определении ДНК гриба в материале.
С помощью метода ПЦР можно определить форму кандидозной инфекции по составу сопутствующей флоры, количеству лактобацилл, обнаружить микст-инфекцию.
8.4. Кольпоскопия
Кольпоскопия не является специфическим методом исследования и не позволит установить этиологию заболевания. Вместе с тем, по кольпоскопической картине можно с большой вероятностью заподозрить кандидозную инфекцию и направить женщину в лабораторию для поведения более специфических тестов.
Итак, при вульвовагинальном кандидозе кольпоскопическая картина характеризуется воспалительным изменением эпителия, выявляются йоднегативные участки различных размеров (в зависимости от распространенности процесса).
При расширенной кольпоскопии после обработки эпителия раствором Люголя визуализируются специфические вкрапления в виде «манной крупы» (мелкоточечные), иногда с выраженным сосудистым рисунком.
9. Фармакотерапия
Как в терапии большинства случаев вульвовагинитов, в лечении вагинального кандидоза возможны два основных пути введения антимикотических и антисептических препаратов:
- 1Системный (обычно пероральный).
- 2Местный (в виде вагинальных свечей, вагинальных кремов, таблеток).
Выбор препарата и способа его введения имеет свои особенности.
Системное применение лекарственных препаратов имеет следующие преимущества:
- 1Удобство применения;
- 2Короткие курсы терапии;
- 3Воздействие на все возможные очаги инфекции, включая часто выявляемый очаг инфекции в ЖКТ;
- 4Успешное сочетание с местной терапией, особенно при лечении хронической рецидивирующей формы кандидоза.
Локальный путь введения имеет другие плюсы:
- 1Непосредственное воздействие на очаг поражения.
- 2Снижение числа нежелательных реакций за счет отсутствия системного эффекта.
- 3Только лишь системное применение препарата не гарантирует элиминацию экстрагенитальных очагов инфекции, создавая предпосылки к образованию резервуаров инфекции и рецидивированию.
Для лечения вагинального кандидоза применяются препараты следующих групп :
- 1Полиенового ряда (нистатин, натамицин);
- 2Имидазолового ряда (клотримазол, кетоконазол, бутоконазол, миконазол, омоконазол, эконазол и другие);
- 3Триазолового ряда (флуконазол, итраконазол);
- 4Комбинированные препараты (Тержинан, Полижинакс, Клион Д).
В таблице 1 ниже представлены схемы лечения острого и хронического вульвовагинального кандидоза.

Таблица 1 — Схемы лечения вульвовагинального кандидоза согласно Федеральным клиническим рекомендациям [2]. Для просмотра кликните по таблице
Контроль эффективности терапии проводится через 2 недели после окончания полного курса с помощью микроскопии мазка на флору или ПЦР-диагностики.
Главными условиями эффективности лечения вагинального кандидоза являются отсутствие клинических проявлений, жалоб и нормализация лабораторных показателей.
Если после окончания терапии хронического рецидивирующего вульвовагинального кандидоза (2 этапа) у пациентки возникают отдельные эпизоды инфекции (менее 4 раз в год), то их лечение проводится по схеме, разработанной для острой формы.
Если же рецидивы возникают более 4 раз в год, то пациентке рекомендована видовая верификация возбудителя с определением чувствительности к антигрибковым препаратам. После этого вновь назначается двухэтапная терапия.
10. Профилактические мероприятия
- 1Соблюдение элементарных правил личной гигиены;
- 2Наличие постоянного полового партнера;
- 3По показаниям и наличии симптомов заболевания у полового партнера рекомендуется обращение его к специалисту и назначение соответствующего лечения;
- 4При проведении антибактериальной терапии рекомендовано однократное применение флуконазола 150мг внутрь;
- 5Посещение врача акушер-гинеколога раз в 6 месяцев, проведение микроскопического исследование мазка влагалищного содержимого;
- 6Лечение сопутствующей, в частности эндокринной патологии;
- 7Контроль питания, значительное уменьшение употребления в пищу сладкого.
Источник
14.04.2017
 Вульвовагинальным кандидозом (ВВК) называют инфекционное урогенитальное заболевание, поражающее слизистую влагалища, вульвы, промежности, уретры.
Вульвовагинальным кандидозом (ВВК) называют инфекционное урогенитальное заболевание, поражающее слизистую влагалища, вульвы, промежности, уретры.
Воспалительный процесс вызывают грибки Кандида. По частоте случаев проявление ВВК стоит на 2 месте после бактериального вагиноза.
Больше половины женщин на планете раз в жизни отмечали у себя признаки вульвовагинального кандидоза. Чтобы снизить вероятность заболевания нужно принимать антибиотики только по назначению врача, поддерживать иммунитет, скорректировать рацион, выбрать правильные средства контрацепции, соблюдать личную гигиену.
В медицине выделяют 2 формы болезни при вульвовагинальном кандидозе – острую и хроническую. Возбудителем заболевания чаще становятся грибки семейства Candida (C. albicans, C. krusei, С. pseudotropicalis, C. parapsilosis C. glabrata), но в последнее время растет количество заболеваний, вызванных грибками Saccharomyces cerevisae, Torulopsis glabrata и др.
Причины вульвовагинального кандидоза
В норме дрожжеподобные грибки присутствует в микрофлоре каждого человека. При сопутствующих факторах грибки активно размножаются, начинается молочница.
Основные причины, способствующие повышению активности грибка:
- беременность, сахарный диабет;
- неправильно выбранное нижнее белье (синтетика, обтягивающее);
- длительный прием антибиотиков, стероидов, оральных контрацептивов;
- злоупотребление ношением прокладок;
- пренебрежение гигиеной или чрезмерная чистоплотность.
Симптомы ВВК
Диагностировать вульвовагинальный кандидоз должен врач, но и самостоятельно женщина может предположить наличие болезни, если заметит характерный для молочницы симптом из перечисленных ниже:
- сильное жжение, зуд половых органов, ухудшение состояния после полового акта, водных процедур, при менструации, во время долгой ходьбы;
- выделения творожистой консистенции серо-белого цвета;
- отечность и гиперемия слизистой половых органов, кровоточащие ранки.
Заметив у себя несколько симптомов, нужно обращаться к врачу. Если вовремя не начать лечить вульвовагинальный кандидоз, это может привести к инфекциям в органах малого таза и мочевыделительной системы, стенозу влагалища, преждевременным родам, рождению детей с малым весом и пр.
Диагностические исследования
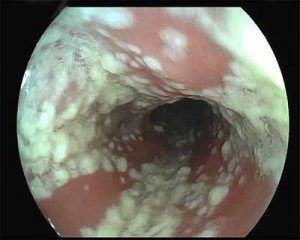 Чтобы правильно подобрать лечение, врач должен убедиться, что у пациентки вульвовагинальный кандидоз, или определить другое заболевание, имеющее схожие симптомы (выделения, зуд, повреждения слизистой и пр.).
Чтобы правильно подобрать лечение, врач должен убедиться, что у пациентки вульвовагинальный кандидоз, или определить другое заболевание, имеющее схожие симптомы (выделения, зуд, повреждения слизистой и пр.).
Врач будет опираться на результаты физикального обследования, жалобы пациентки, данные лабораторных анализов. В лаборатории проводят микробиологическую и иммунофлуоресцентную диагностику, серологические и иммунологические исследования. Как правило, микоз половым путем не передается, но в случае диагностики у мужчины кандидозного баланопостита лечат обоих партнеров.
Лечение вульвовагинального кандидоза
Лечение ВВК в острой форме обычно не вызывает трудностей. Врач назначает подходящие антифунгицидные препараты из группы азолов, на время лечения нужно отказаться от антибиотиков, глюкокортикоидов, гормонов.
Для успешного лечения вредные привычки нужно исключить, скорректировать диету, комплексно воздействовать на очаги, пораженные грибком. Помимо лечебных препаратов, даются рекомендации по гигиене, выбору нижнего белья. Народные рецепты можно использовать, как вспомогательные средства для лечения кандидоза. Это могут быть отвары, компрессы, ванночки, спринцевания растворами лекарственных трав. Дозировку и длительность определяет врач.
Если болезнь протекает в хронической форме с регулярными рецидивами, лечение предстоит сложное. Пациенту будут назначены противогрибковые препараты, вспомогательная терапия. Врач выбирает локальное средство, исходя из результатов анализов, возраста пациента, сопутствующих болезней.
Выбор медикаментов предстоит сделать из следующих препаратов:
- крем бутоконазол 2% вводится однократно во влагалище в количестве 5 мг;
- свечи кетоконазол 400 мг назначаются на 3-5 дней;
- таблетки флуконазол – 150 мг 1 раз;
- таблетки итраконазол 200 мг употребляются дважды в день, курс – 3 дня;
- вагинальная свеча сертаконазол 300 мг – однократно;
- клотримазол в разных формах (влагалищные таблетки по 100 м назначают на неделю, таблетки по 200 мг – на 3 дня, таблетку 500 мг – однократно, а крем 1% вводят во влагалище в течение недели-двух);
- свечи миконазол назначают по 100 мг на неделю или по 200 мг на 3 дня;
- свечи нистатин назначают на 2 недели ежедневного применения;
- мазь тиоконазол 6,5% наносят однократно интравагинально.
Несмотря на высокую эффективность местных противогрибковых препаратов, у многих пациенток спустя 3 месяца вульвовагинальный кандидоз проявляется вновь.
Причиной рецидива могут быть антибиотики, которые при длительном применении способны изменить микрофлору влагалища. Также риск вновь заболеть ВВК больше у тех пациентов, которые применяют гормональные контрацептивы либо вынашивают ребенка.
Рост уровня эстрогенов влечет за собой повышение гликогена, что создает благоприятные условия для размножения грибков. По этой же причине влагалищным кандидозом часто болеют женщины с сахарным диабетом – на его фоне иммунитет снижается, гликоген растет.
Другой фактор, из-за которого рецидивирует молочница – увеличение видов грибков, вызывающих заболевания. Так, разновидности C. glabrata, С. pseudotropicalis , C. parapsilosis менее чувствительны к традиционной терапии, чем С. albicans. Сложность выбора препарата объясняется пренебрежением рекомендованной схемой лечения. Если пациентка завершает курс терапии раньше, чем наступило полное излечение, грибки рецидивируют, получают устойчивость к некоторым лекарствам.
Важно учесть, если при острой форме болезни может быть достаточно местных противогрибковых средств, то хронический вульвовагинальный кандидоз лечится комплексно – сочетанием местных, системных и противорецидивных препаратов. Дополнительно назначаются иммуномодулирующие средства, а также нацеленные на нормализацию микрофлоры.
Для лечения хронической формы молочницы назначают местные препараты из группы азолов примерно на 2 недели. Параллельно пациентам выписывается системный противогрибковый препарат (таблетки итраконазол дважды в день по 200 мг на 3 дня, таблетки флуконазол 1 раз в день по 150 мг на 3 дня и пр.).
Профилактика кандидоза
 Чтобы предупредить рецидивы вульвовагинального кандидоза, врач может назначить таблетки итраконазол 200 мг, флуконазол 150 мг и другие препараты, перечисленные ниже. Понадобится выпить 1 таблетку в 1 день менструации. Повторять в течение полугода. Дополнительную помощь окажут местные препараты, которые применяют 1 раз в неделю на протяжении этого же срока.
Чтобы предупредить рецидивы вульвовагинального кандидоза, врач может назначить таблетки итраконазол 200 мг, флуконазол 150 мг и другие препараты, перечисленные ниже. Понадобится выпить 1 таблетку в 1 день менструации. Повторять в течение полугода. Дополнительную помощь окажут местные препараты, которые применяют 1 раз в неделю на протяжении этого же срока.
Среди популярных противогрибковых таблеток можно выделить следующие:
- леворин 500 тыс. ЕД. Принимается по назначению врача до 4 раз в сутки, курс 10-12 дней;
- нистатин 500 тыс. ЕД. Принимается по рекомендованной врачом схеме до 5 раз в сутки, длительность терапии 10-14 дней. Чтобы увеличить эффективность лекарства параллельно используют интравагинальные свечи нистатин;
- амфоглюкамин 200 тыс. ЕД. Принимается дважды в день, курс 10-14 дней.
Среди эффективных препаратов локального действия выделяют:
- препараты из группы имидазолов (клотримазол, гинезол, миконазол, бифоназол, изоконазол, гиналгин) – по 1 свече или 1 дозе крема внутрь влагалища перед сном, курс — 10 дней;
- полижинакс (полимиксин, неомицин, нистатин) по 1 свече во влагалище на ночь, длительность курса — 12 дней;
- тержинан (неомицин, тернидазол, нистатин) – по 1 свече на ночь, курс – 10 дней;
- пимафукорт (неомицин, амицин, гидрокортизон) – мазь или крем вводится во влагалище 2-4 раза в день, курс – 2 недели;
- бетадин – по 1 свече на ночь, курс длится до 2 недель;
- мератин-комби (неомицин, орнидазол, нистатин) — по 1 свече интравагинально на ночь, длительность терапии — 10 дней.
Важным условием успешного лечения молочницы является окончание курса терапии только после того, как врач убедится, что возбудитель заболевания побежден. Во время лечения острой формы кандидоза через неделю после дня окончания назначенного курса терапии проводится контроль состояния здоровья пациентки.
Во время оценки эффективности лечения кандидоза в хронической форме нужно контролировать состояние здоровья 3 месяца подряд, обращаясь к врачу в 1 день после менструации.
Врач возьмет мазок из влагалища на исследование отделяемого под микроскопом, назначит посев для определения патогенных микроорганизмов и их чувствительности к лекарственным препаратам.
Источник