Вульвовагинальный кандидоз и ацилакт
Я страдала рецидивирующей молочницей и бактериальными вагинозами около 2 лет.
За это время у меня было 4 гинеколога, я пропила и провставляла кучу таблеток и свечей, а также сдала огромное количество анализов.
Я лучше узнала свой организм, а теперь делась своими впечатлениями (хорошими и не очень) на лекарственные средства, которые мне пришлось принимать за 2 года.
======================
Данный отзыв я хочу посвятить вагинальным свечам с лактобактериями «Ацилакт» от фирмы «Вита Фарма» (в аптеках представлен Ацилакт фирмы «Вита Фарма». а также «Айилакт» фирмы «Ланафарм» и на мой взгляд, они ни чем не отличаются).
Восстановление микрофлоры — это обязательный окончательных этап после лечения молочницы или вагиноза. И в качестве такого восстановления врачи часто прописывают Ацилакт.
«Ацилакт» — свечи вагинальные с живыми лактобактериями для восстановления миклофлоры влагалища.
Цена: 120-150 рублей.
Комплектность: 10 свечей
Производитель
: Витафарма, Россия
Состав:
1 суппозиторий содержит:
Активное вещество: живые ацидофильные лактобактерии (1 доза) — не менее 10 7
Вспомогательные вещества: жир кондитерский от 75 до 80%, парафин нефтяной твердый от 5 до 10%, эмульгатор от 5 до 10%.
Действие
:
Ацилакт обладает высокой антагонистической активностью в отношении патогенных и условно-патогенных микробов, включая стафилококки, энтеропатогенные кишечные палочки, протеи, что определяет корригирующее действие препарата при нарушениях бактериоценоза женских гениталий.
Показания к применению:
Назначают как самостоятельное средство или после окончания курса антибактериальной терапии.
Дисбиозы влагалища, в том числе бактериальный вагиноз.Назначают как самостоятельное средство или в комплексной терапии.
Подострые и хронические стадии воспалительных процессов женской половой сферы. Назначают после окончания курса антибактериальной терапии с целью реабилитации.
==================
МОИ ВПЕЧАТЛЕНИЯ:
Врачи дважды прописывали Ацилакт в качестве средства для восстановления микрофлоры после пролечивания молочницы и бактериального вагиноза.
По 1 свече в течение 10 дней.
В обоих случаях использование Ацилакта привело к рецидиву молочницы! И это самый главный его минус. Аналогичный эффект я получила после использования популярного и дорогущего Вагинорм-С.
Причем рецидив появлялся к концу использования свечей (на 7-8 день). До этого он вызывал только приятные чувства, было ощущение, что влагалище увлажнено.
Я не раз сталкивалась с тем, что кандида возвращалась во время восстановления микрофлоры. Об этом даже предупреждают производители лекарств в инструкциях к лекарствам. Как я поняла из объяснения врачей и статьям в интернете, это объясняется тем, что здоровая кислая среда, которая появляется при восстановлении микрофлоры с одной стороны, является хорошей для размножения злосчастной кандиды. То есть при неправильном восстановлении микрофлоры мы попадаем в цикл: молочница->восстановление микрофлоры->молочница
Жаль, что врачи о таком не предупреждают..
Какую же оценку поставить Ацилакту? Я не буду говорить «не рекомендую», скажу — используйте с осторожностью. Возможно, стоит изменить схему, например, использовать свечи раз в 2 дня, а не каждый день. Чтобы закисление среды не было таким «ударным».
ПС. К своему счастью, четвертый врач все-таки смог назначить мне эффективное лечение по восстановлению микрофлоры! Молочницы и вагинозов нет уже 1,5 года!!.
Очень рекомендую прочитать этот отзыв.
Также читайте мои отзывы на противомикробные средства:
- про качественные вагинальные таблетки Клотримзол от фирмы GlaxoSmithKline
- УЖАСНЫЕ вагинальные таблетки Клотримазол от фирмы Акрихин
О моем опыте лечения цистита при рецидивирующей молочнице можно прочитать тут
================
ДЕВУШКИ, здоровья вам!
Если у вас возникнут вопросы, не стесняйтесь, задавайте обязательно. Отвечу на все вопросы!
Источник
28 января 20201091,7 тыс.
Кандидоз — одна из самых распространённых инфекций мочеполовой системы, вызванной дрожжеподобными грибами рода Сandida.
До 75% женщин в течение всей своей жизни хотя бы раз столкнётся с этой проблемой.
Дрожжеподобные грибы рода Сandida входят в состав нормальной микрофлоры ротовой полости, влагалища, толстого кишечника, кожи и т.д., то есть это условно-патогенный микроорганизм.
Только в случае размножения грибка в большом количестве и возникновении симптомов заболевания, мы можем говорить о «молочнице».
Симптомы кандидоза
1. Зуд в области влагалища и в области наружных половых органов.
Зуд носит постоянный характер, его интенсивность может усиливаться вечером, ночью, перед менструацией, после полового акта. Иногда зуд может быть даже причиной бессонницы и вызывать нервные расстройства, женщина не знает, куда себя деть, так сильно он её беспокоит. Зуд может быть единственным симптомом кандидоза.
2. Обильные выделения из влагалища.
По консистенции могут быть жидкими или густыми, с примесью творожистых включений, белого или зеленоватого цвета, с кислым запахом, который может усиливаться после полового акта.
3. Может возникать кандидозное поражение мочевого пузыря (цистит) и мочеиспускательного канала (уретрит).
Для этих состояний характерен зуд и жжение во время мочеиспускания, болезненные ощущения в области мочевого пузыря и в области наружного отверстия мочеиспускательного канала.
4. В случае осложнённого кандидоза, возможно возникновение обширной эритемы (покраснения), отёка, нарушения целостности кожи и слизистых оболочек с формированием трещин.
Причины кандидоза
ношение тесного синтетического белья;
- приём КОК, особенно КОК с высоким содержанием эстрогенов;
- использование спермицидов;
- сахарный диабет, гипотиреоз;
- заболевания надпочечников;
- использование антибиотиков;
- использование местных антибактериальных препаратов широкого спектра действия;
- заболевания желудочно-кишечного тракта (нарушение микрофлоры кишечника может приводить к нарушению нормальной микрофлоры влагалища, они тесно взаимосвязаны друг с другом);
- использование кортикостероидов, лучевая терапия, химиотерапия;
- туберкулёз, онкозаболевания;
- беременность (у беременных женщин кандидоз возникает в 2-3 раза чаще, чем у небеременных, это связывают с физиологическим иммунодефицитом беременной женщины и с увеличением в клетках влагалища содержания гликогена — основного питательного вещества для дрожжеподобного гриба. Это не оказывает негативного влияния на плод и на течение беременности, может быть использовано местное лечение, при наличии выраженных симптомов кандидоза).
Течение кандидоза может быть:
острое (неосложненное);
- хроническое (рецидивирующее), для которого характерно более 4 эпизодов обострения за год. В таком случае «молочница» протекает месяцами, иногда даже годами, периодически давая о себе знать перед очередной менструацией или при обострении/возникновении другого заболевания, которое тем или иным образом может способствовать рецидиву кандидоза.
Диагностика и лечение кандидоза
Микроскопия нативного или окрашенного по Граму мазка (чувствительность 40-65%).
- Культуральный метод с посевом на специальные среды, который является «золотым» стандартом диагностики и позволяет определить чувствительность к противогрибковым препаратам.
- ПЦР-диагностика не рекомендована многими авторитетными организациями, в частности FDA.
В отсутствие жалоб исследование и тем более лечение кандидоза не проводят, так как грибы рода Сandida обитают в норме во влагалище здоровых женщин.
При наличии характерных жалоб и при подтверждении кандидоза одним из лабораторных методов диагностики (микроскопия или культуральный метод), назначается курс лечения.
Используются различные противогрибковые препараты в виде таблеток, вагинальных свечей или кремов, как правило, короткими курсами (от 1 до 7-14 дней).
Длительность лечения, вид препарата и его дозировку доктор подбирает индивидуально.
Лечение полового партнера не проводится. Исключение составляют те случаи, когда у него присутствуют симптомы кандидозного баланита/баланопостита.
В случае хронического кандидоза возможно использование противорецидивной поддерживающей терапии в течение 3-6 месяцев. Но, к сожалению, даже после проведения подобного лечения, у 30-50% женщин все равно возможен рецидив болезни.
Беременные женщины при наличии жалоб могут использовать местно противогрибковые препараты по назначению врача. Ни сама болезнь, ни используемые медикаменты для ее лечения, не оказывают негативного последствия и абсолютно безопасны для малыша.
Для предотвращения роста грибов абсолютно можно и нужно употреблять в большем количествейогурты, содержащие молочнокислые бактерии, продукты, которые оказывают прямое противогрибковое действие — чеснок, острый красный перец, прополис, брусника, грейпфрут и пр. А уменьшить в своём рационе количество хлебобулочных и кондитерских изделий, сдобной выпечки, сахара, конфет, сладостей и пр.
Пусть эта рекомендация и не имеет пока под собой мощной доказательной базы, но она может быть весьма эффективна как вспомогательная терапия.
Источник
В силу понятных причин клиенты аптек нечасто обращаются за советом первостольника по вопросам лечения т.н. деликатных недугов. К небольшому числу исключений в этом плане относится вульвовагинальный кандидоз: по данным опроса Ipsos Comcon, с жалобами посетительниц на «молочницу» в повседневной практике часто сталкивается почти половина российских провизоров (44,9%)1.
Кандида жжет
Возбудители вульвовагинальнога кандидоза (ВВК) — грибы рода Candida. В большинстве случаев это Candida albicans, однако в последние годы все чаще регистрируются инфекции, связанные и с другими видами (non-albicans) этого условно-патогенного микроорганизма: Candida glabrata, Candida tropicalis, Candida krusei и др. Следует подчеркнуть, что возникновение заболевания обусловлено не самим фактом присутствия кандид в организме (они постоянно обитают на слизистых оболочках кишечника, ротовой полости, влагалища), а их избыточным ростом и размножением. «Захватив» урогенитальный тракт, грибы колонизируют слизистую оболочку влагалища, внедряются в ее эпителий и подлежащие слои.
Характерный симптом «молочницы» — густые творожистые выделения с нейтральным запахом. При острой форме им, как правило, сопутствуют зуд, жжение и боль в области половых губ, усиление зуда во время сна или после водных процедур и полового акта, болевые ощущения во время секса и при мочеиспускании.
ВВК — заболевание весьма «назойливое»: до 50% женщин имеют ≥ 2 эпизодов острой «молочницы» в жизни, у 5% и вовсе развивается рецидивирующая форма (≥ 4 острых эпизодов в течение года)2.
Что вправе посоветовать первостольник (ОТС-зона)
Два основных класса лекарств для терапии ВВК — местные и пероральные противогрибковые средства, активные против грибов рода Candida. Согласно действующим Федеральным рекомендациям по ведению больных урогенитальным кандидозом, в случае острой «молочницы» предпочтение отдается местным (вагинальным) формам, при невозможности их использования в ход идут антимикотики системного действия3.
В ассортименте аптек есть множество безрецептурных препаратов из этих групп, которые разрешены к применению в рамках ответственного самолечения. Разумеется, этот факт ни в коей мере не отменяет основную рекомендацию клиентке с жалобами на симптомы «молочницы»: посетить гинеколога. Это необходимо как для максимально точной диагностики инфекции (спектр возбудителей, сопутствующие инфекции и т.п.), так и для подбора оптимальной терапии, ведь многие препараты с клинически доказанной высокой эффективностью относятся к рецептурному сегменту (см. раздел «Возможные назначения врача»).
Основная рекомендация. Местные противогрибковые средства
Обоснование предложения: подавляют/уничтожают возбудителей «молочницы» непосредственно в очаге инфекции.
Варианты предложения: вагинальные свечи Гинезол 7, Залаин, Клотримазол, Ливарол, Пимафуцин, вагинальные таблетки Кандид (500 мг), вагинальный гель Кандид, вагинальный крем Дафнеджин и др.
Факторы выбора препарата
1. Курс терапии
Безрецептурные вагинальные антимикотики различного состава обладают схожим спектром противогрибкового действия. Различные лекарственные формы препаратов не имеют значимых отличий по эффективности, их выбор в основном определяется субъективными предпочтениями пациентки: кому-то больше по нутру свечи, кому-то — вагинальные таблетки, кому-то — гель или крем. Все вагинальные OTC-препараты от «молочницы» применяются с частотой 1 раз в день (на ночь).
Пожалуй, наиболее существенное отличие между местными OTC-препаратами — рекомендованная длительность терапии при острой «молочнице». Самыми удобными в этом плане можно назвать вагинальные свечи Залаин (сертаконазол) и вагинальные таблетки Кандид (клотримазол) в дозе 500 мг: курс лечения ими состоит из однократного введения препарата.
Другие безрецептурные средства применяют дольше:
- 3—5 дней — Ливарол;
- 3—6 дней — Пимафуцин или его генерики;
- 6—7 дней — Дафнеджин, свечи Клотримазол в дозе 100 мг, Гинезол 7, вагинальный гель Кандид.
Лечение проводится до полного исчезновения клинических симптомов острого ВВК.
2. Ограничения к применению
Одна из основных групп риска «молочницы» — беременные: у них заболевание развивается в 2—3 раза чаще, чем у небеременных женщин4. Из OTC-препаратов допустимо использование у этой категории пациенток свечей с натамицином (Пимафуцин, Примафунгин, Экофуцин). Большинство других местных средств противопоказано в I триместре, а на 3—9 месяцах беременности может применяться только по назначению и под наблюдением врача-гинеколога.
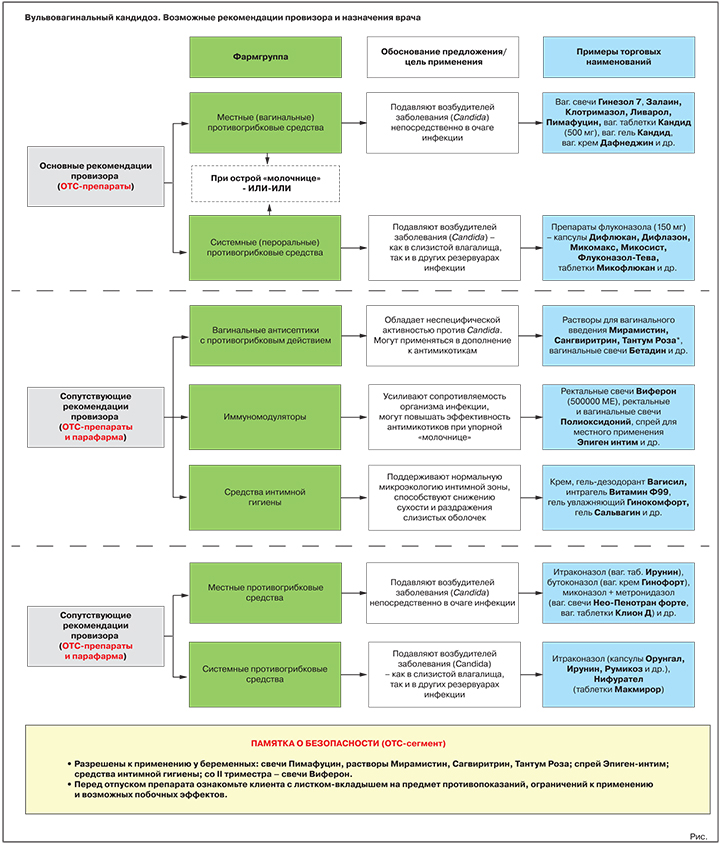
Альтернативная или дополнительная рекомендация. Пероральные противогрибковые средства
Обоснование предложения: подавляют/уничтожают возбудителей «молочницы».
Варианты предложения: препараты флуконазола (референтный препарат — капсулы Дифлюкан, генерики — капсулы Дифлазон, Микомакс, Микосист, Флуконазол-Тева, таблетки Микофлюкан и многие др.); препарат натамицина (таблетки Пимафуцин).
Факторы выбора препарата
1. Принцип действия
Если флуконазол всасывается в кровь и оказывает системное противогрибковое действие, то натамицин после приема внутрь действует только на уровне ЖКТ, который выполняет в организме роль одного из резервуаров Candida. Как следствие, при лечении острого ВВК флуконазол может применяться в качестве альтернативы местным вагинальным средствам, натамицин — только в качестве дополнения.
2. Дозировка
- При неосложненной «молочнице» флуконазол применяют однократно в дозе 150 мг. Форма выпуска 150 мг № 1 есть у всех препаратов флуконазола на российском рынке.
- При хронической (рецидивирующей) форме заболевания применяют ту же дозировку 1 раз в неделю, при этом длительность терапии устанавливается врачом.
- Режим приема натамицина при «молочнице» — по 1 таблетке 4 раза в сутки, 10—20 дней (после исчезновения симптомов рекомендуется принимать препарат еще несколько дней).
3. Ограничения к приему
- Флуконазол противопоказан при беременности, прием натамицина в этот период возможен.
- Флуконазол может вызывать головокружение, о чем следует предупредить пациенток, управляющих автомобилем.
4. Терапевтическая эквивалентность
Если пероральный натамицин в настоящее время представлен в России лишь одним торговым наименованием, то флуконазолов, напротив, чрезвычайно много. Не ставя под сомнение факт сопоставимой эффективности различных препаратов с этим МНН в равнозначных дозировках и лекарственных формах, тем не менее, обозначим те генерики, которые официально признаны FDA терапевтически эквивалентными по отношению к Дифлюкану (код эквивалентности AB). Из препаратов, зарегистрированных в России, к таковым относятся Микофлюкан и Флуконазол-Тева5.
Возможные сопутствующие рекомендации
Антисептики с противогрибковыми свойствами
Обоснование предложения: обладают неспецифической активностью против Candida. Могут использоваться в дополнение к специализированным противогрибковым средствам, в т.ч. при подозрении на смешанные инфекции.
Варианты предложения: растворы для вагинального введения Мирамистин, Сангвиритрин, Тантум Роза, вагинальные свечи Бетадин и др.
На заметку провизору
- В период беременности возможно применение растворов Мирамистин, Сангвиритрин, Тантум Роза. Не рекомендуется применять со II триместра беременности свечи Бетадин.
- Тантум Роза (бензидамин), зарегистрированный как НПВП, обладает не только антисептическими свойствами, но и выраженным местным противовоспалительным и обезболивающим действием.
- Курсы применения при «молочнице»:
- Бетадин — по 1 свече 1—2 раза в день, 7 суток;
- Мирамистин — 2—4 спринцевания (по 10 мл) в день, до 2 недель;
- Сангвиритрин — 1—2 спринцевания в сутки (1 ч. л. раствора на 200 мл теплой воды), 5 дней;
- Тантум Роза — 2 спринцевания в сутки (по 1 флакону) 3—5 раз в день.
Иммуномодуляторы
Обоснование предложения: усиливают сопротивляемость организма инфекции, могут повышать эффективность противогрибковых средств при упорном течении заболевания.
Варианты предложения: ректальные свечи Виферон (500 000 МЕ), ректальные и вагинальные свечи Полиоксидоний, спрей для местного применения Эпиген интим и др.
На заметку провизору
- Виферон разрешен к применению с 14-й недели беременности. Эпиген интим может использоваться беременными на любом сроке. Полиоксидоний этой группе пациенток противопоказан.
- При «молочнице» иммуномодуляторы применяются в комплексе с противогрибковыми средствами.
- Курсы применения при «молочнице»:
- Виферон (500 000 ЕД) — ректально, по 1 свече 2 раза в день, 5—10 суток;
- Полиоксидоний — ректально и вагинально: по 1 суппозиторию (6 мг или 12 мг) 1 раз в сутки ежедневно в течение трех дней, затем через день, курсом 10—20 суппозиториев;
- Эпиген интим — вагинально, по 1—2 впрыскивания 3—4 раза в день, 7—10 суток.
Средства интимной гигиены
Обоснование предложения: при регулярном применении поддерживают нормальную микроэкологию интимной зоны, способствуют снижению сухости и раздражения слизистых оболочек, уменьшают риск новых вагинитов.
Варианты предложения: гель-дезодорант Вагисил, интрагель Витамин Ф99, гель увлажняющий Гинокомфорт, гель Сальвагин и др.
На заметку провизору
- Средства этой группы могут применяться в период беременности.
- Во время острой «молочницы» следует избегать средств, вызывающих выраженное снижение pH влагалища (в пределах ≤ 3,5), поскольку сильно закисленная среда благоприятствует росту кандид. По той же причине в острый период заболевания не рекомендованы вагинальные пробиотики и пребиотики.
Возможные назначения врача (Rx-зона)
Противогрибковые средства местного действия
Цель применения: прямое подавление/уничтожение возбудителей заболевания в очаге инфекции.
Представители: итраконазол (вагинальные таблетки Ирунин), бутоконазол (вагинальный крем Гинофорт), фентиконазол (вагинальный крем или вагинальные капсулы Ломексин), миконазол + метронидазол (вагинальные суппозитории Нео-Пенотран, Нео-Пенотран форте, вагинальные таблетки Клион Д) и др.
На заметку провизору
- Общие преимущества вагинальных форм препаратов перед системными средствами — быстрое начало действия непосредственно в эпицентре инфекции, отсутствие системных побочных эффектов при соблюдении правильного режима дозирования.
- Ряд местных Rx-препаратов (Нео-Пенотран, Гайномакс, Метрогил Плюс и др.) наряду с противогрибковым компонентом содержит антибактериальное и противопротозойное средство из группы 5-нитроимидазолов (метронидазол, тиоконазол или др.). Благодаря такому комбинированному составу они нередко назначаются гинекологами при смешанных инфекциях — сочетании «молочницы» с бактериальным вагинозом и/или трихомониазом.
Пероральные противогрибковые средства
Цель применения: прямое подавление/уничтожение возбудителей «молочницы».
Представители: итраконазол (капсулы Орунгал, Ирунин, Итраконазол-Тева, Румикоз и др.), нифурател (таблетки Макмирор), нистатин (таблетки Нистатин).
На заметку провизору
- Если препараты итраконазола и нифуратела при острой «молочнице» могут назначаться как альтернатива местным средствам, то таблетки с нистатином — исключительно как дополнение. Как и натамицин, они практически не всасываются из ЖКТ и используются лишь для противогрибковой санации кишечника. По сути они являются средствами локального, а не системного действия.
- Общие преимущества средств системного действия — распределение не только в ткани влагалища, но и в другие резервуары кандиды (кишечник, ротовая полость), удобство приема (внутрь).
- При рецидивирующей молочнице пероральные средства системного действия могут назначаться в комбинации с местными препаратами.
Иммуномодулирующие средства
Цель применения: нормализация параметров врожденного иммунитета, повышение терапевтической результативности противогрибковых препаратов при упорной, рецидивирующей «молочнице».
Представители группы: интерферон альфа-2b + таурин + бензокаин (вагинальные и ректальные суппозитории Генферон), синтетический пептид (раствор для местного применения Гепон), оксодигидроакридинилацетат натрия (раствор для инъекций Неовир) и др.
На заметку провизору
Перечисленные иммуномодуляторы могут назначаться врачами не только при ВВК, но и при других инфекционных гинекологических заболеваниях (бактериальный вагиноз, трихомониаз и др.).
–––––––––––––––––––––––––––––––––––––––––––––––––
1 Pharma-Q, HealthIndex, мнение провизоров – весна 2016 г. Ipsos Comcon.
2 Patel D.A. et al. Risk factors for recurrent vulvovaginal candidiasis in women receiving maintenance antifungal therapy: Result of a prospective cohort study. American Journal of Obstetrics and Gynecology, 2004, vol. 190. – P. 644—653.
3 Федеральные клинические рекомендации по ведению больных урогенитальным кандидозом. Российское общество дерматовенерологов и косметологов. М., 2015 г., 15 с.
4 Занько С.Н. Вагинальный кандидоз. Охрана материнства и детства, 2006, №5. С. 64—71.
5 https://www.accessdata.fda.gov/scripts/cder/drugsatfda/index.cfm?fuseaction=Search.Overview&DrugName=FLUCONAZOLE. В США соответствующие генерики зарегистрированы под торговыми названиями Fluconazole.
Источник


