Вульвовагинальный кандидоз у мужчин
- О кандидозе
- Симптомы кандидоза
- Кандидоз у мужчин
- Кандидоз у женщин
- Причины кандидоза
- Диагностика кандидоза
- Лечение кандидоза
О кандидозе
Кандидозом или молочницей называют воспалительные грибковые процессы, которые поражают кожные покровы и слизистую оболочку, а также мочеполовую систему. Нередко заболевание затрагивает также дыхательную, нервную и пищеварительную системы.
Выделяют несколько видов заболевания в зависимости от локализации воспалительных процессов:
- Кожный;
- Изолированный кандидоз внутренних органов;
- Кандидоз пищеварительной системы;
- Легочный;
- Мочеполовой;
- Влагалищный;
- Кандидозный сепсис.
 д
д
Симптомы кандидоза
У женщин и мужчин признаки заболевания имеют некоторые отличия. Общими симптомами являются:
- Болевые ощущения в области половых органов (в очень редких случаях);
- Зуд и жжение;
- Выделения из головки пениса или влагалища, которые имеют характерную белую окраску и в некоторых случаях — кисло-молочных запах.
О вульвовагинальном кандидозе
Вульвовагинальный кандидоз (в просторечии — молочница) — крайне распространенное заболевание, которое обусловлено инфекционным поражением вульвы и влагалища дрожжевыми грибами рода Кандида, их избыточным ростом.
В 70 — 80 % случаев вульвовагинальный кандидоз вызывает грибок Candida albicans, один из нормальных компонентов микрофлоры здорового влагалища, в остальных — его сочетание с другими грибами того же рода. Поскольку дрожжевые грибы — представители условно патогенной микрофлоры, симптомы заболевания проявляются при дисбалансе влагалищной среды, в условиях снижения местного или общего иммунитета организма. Свойства грибов при этом не меняются, но возникает ниша для их усиленного роста, и они вытесняют полезные микроорганизмы, сохраняющие влагалищный микробиоценоз.
Специалисты выделяют три основных формы вульвовагинального кандидоза:
- Носительство грибковой инфекции;
- Острый кандидозный вульвовагинит (воспаление слизистых оболочек вульвы и влагалища);
- Хронический кандидозный вульвовагинит.

Вульвовагинальный кандидоз встречается у женщин любого возраста; его повсеместное распространение и необходимость эффективного лечения представляют собой настоящую медико-социальную проблему.
Симптомы вульвовагинального кандидоза
В случае носительства женщины не наблюдают у себя никаких заметных симптомов; присутствие грибов обнаруживается в мазках из влагалища, их количество не превышает границ нормы.
Острый вульвовагинит, вызванный кандидозной инфекцией, выражается в обильных выделениях из влагалища, имеющих серовато-белый цвет, творожистую консистенцию и кисловатый запах, ощущениях зуда и жжения в области наружных половых органов и в самом влагалище, порой переходящих в мучительные. При гинекологическом осмотре видны отечность и покраснение вульвы и стенок влагалища. Общего ухудшения состояния пациентки не отмечают. Симптомы сохраняются на протяжении 1,5 — 2 месяцев.
Для хронического грибкового вульвовагинита характерно более длительное течение и последующие рецидивы.
Слизистая влагалища и вульвы претерпевает воспалительные изменения. Иногда инфекция поражает мочеиспускательный канал и поднимается в мочевой пузырь, развивается кандидозный уретрит и цистит.
Причины вульвовагинального кандидоза
Передача возбудителей вульвовагинального кандидоза половым путем вызывает определенные сомнения. Грибы могут быть обнаружены и у мужчин, но не доказано, что женщина получает инфекцию в результате полового акта, потому что заболевание встречается и у девственниц. Дрожжевые грибы могут быть занесены во влагалище из кишечника (особенно, если есть явления дисбактериоза), из ротовой полости.
Грибковая инфекция активизируется во время приема гормональных препаратов, в том числе оральных контрацептивов, при лечении антибиотиками, при местном использовании спермицидных средств. Во второй фазе менструального цикла, а также при наступлении беременности, в постменопаузе, одним словом, при естественных изменениях женского гормонального фона часто наблюдается обострение кандидоза.
Наличие воспалительных заболеваний женской половой сферы тоже предрасполагает к его проявлениям. При нормальном состоянии иммунитета лактобактерии влагалища подавляют рост грибов, и кандидоз никак себя не проявляет.
Диагностика вульвовагинального кандидоза
Вульвовагинальный кандидоз в любой его форме несложно для диагностики — достаточно гинекологического осмотра и результатов микроскопического исследования мазка из влагалища и уретры. Врач может назначить дополнительные исследования, чтобы увериться в отсутствии другой специфической инфекции и точно установить видовую принадлежность грибов.
О молочнице у мужчин
Молочница у мужчин — это распространенное заболевание, во время которого поражаются половые органы грибами рода Кандида. Молочница у мужчин встречается намного реже, чем у женщин. Очень часто молочница у мужчин протекает совершенно без симптомов. Но стоит знать, что игнорировать данное заболевание ни в коем случае нельзя.

Симптомы молочницы у мужчин
Молочница у мужчин проявляется в виде других распространенных заболеваний. Рассмотрим основные из них:
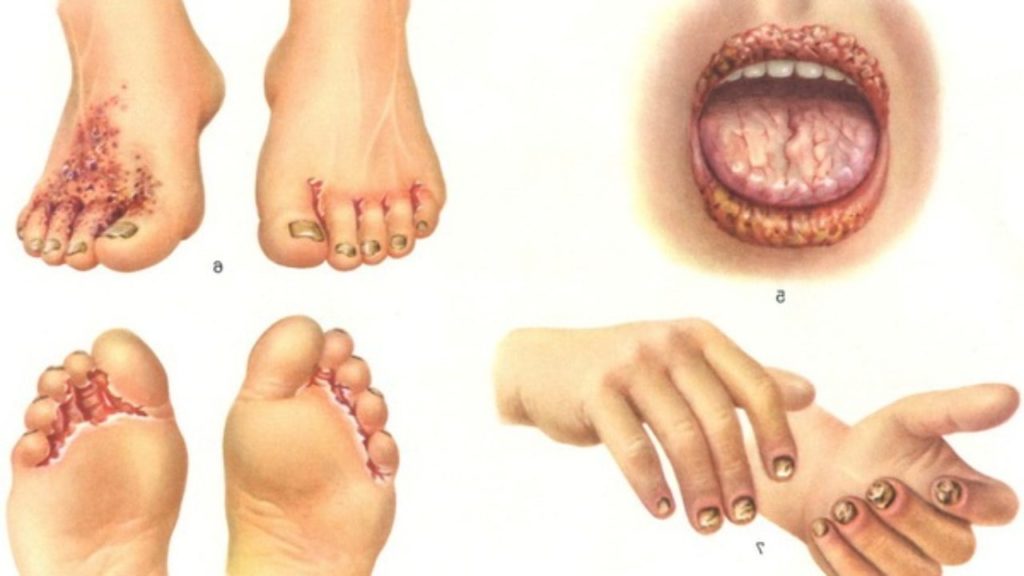
- Баланопостит — распространение воспалительного процесса на головку полового члена и на крайнюю плоть. Во время данного заболевания происходит фимоз (сужение) крайней плоти.
- Баланит — кандидозное воспаление наружной оболочки полового члена. Данное воспалительное заболевание начинается после полового незащищенного акта с женщиной, болеющей кандидозом. Кожа на головке члена становится красного цвета, так же появляются маленькие высыпания, мацерации, эрозии. Головка полового члена слегка отекает и покрывается серым или белым налетом. При длительном течении болезни такие симптомы развиваются в паховых складках.
- Уретрит — воспалительное заболевания рода грибов Кандида, которое поражает мочеиспускательный канал. При этом присутствуют выделения беловатой жидкости, которое сопровождается зудом. Данное заболевание очень легко спутать с гонореей или другими венерическими половыми инфекциями.
- Цистит — заболевание мочевого пузыря, вызванное грибами рода Кандида. Симптомы данного цистита не отличаются от цистита, который был вызван другим возбудителем. При цистите присутствует учащенное мочеиспускание, жжение при мочеиспускании, чувство тяжести в области лобка, помутнение мочи. В тяжелых степенях цистита в моче присутствуют примеси крови.
Очень часто молочница у мужчин протекает совершенно бессимптомно.
Чаще всего у мужчин молочница появляется в результате незащищенного полового акта с инфицированной женщиной. В связи с этим лечить молочницу необходимо сразу у двоих половых партнеров.
Причины молочницы у мужчин
Причины молочницы у мужчин схожи с причинами возникновения молочницы у женщин. Рассмотрим основные причины молочницы:
- Прием антибактериальных препаратов, глюкокортикостероидов и цитостатиков в течение длительного периода времени;
- Снижение иммунитета;
- ВИЧ;
- Эндокринные заболевание;
- Сахарный диабет;
- Травмы половых органов;
- Дисбактериоз мочеточника, головки полового члена или других органов малого таза;
- Незащищенный половой контакт с инфицированным партнером.
При первых симптомах молочницы немедленно обратитесь в нашу клинику «ДеВита» для своевременного и качественного лечения молочницы. Высококвалифицированные врачи нашей клиники для диагностики и подтверждения молочницы у мужчин берут мазок и исследуют его в специальных условиях в лаборатории. При необходимости (когда есть сомнения на молочницу в мочевом пузыре) необходимо произвести микроскопию мочи.

Лечение молочницы у мужчин
После подтверждения диагноза назначают лечение молочницы у мужчин. Лечение молочницы будет зависеть от степени пораженности и состояния пациента. Лечение может быть местным и системным. Местное лечение молочницы у мужчин — это применение мазей и гелей. Системное лечение молочницы у мужчин — применение таблеток и капсул, которые обладают противогрибковым действием. Мужчинам будет назначена мазь или гель, который необходимо наносить на пораженные участки головки полового члена и на крайнюю плоть тонким слоем, не втирая.
Врач, по необходимости, может назначить медикаментозные препараты, которые необходимо принимать однократно или в течение нескольких дней, в зависимости от течения молочницы. Существуют некие меры профилактики молочницы. Чтобы молочница не появилась снова через определенный период времени, во время лечения необходимо принимать противогрибковые препараты.
Запрещается носить нижнее белье из ненатуральных тканей. Для профилактики молочницы необходимо полностью исключить случайные незащищенные половые акты. Лечением молочницы у мужчин может заниматься только высококвалифицированный врач. Самолечение может привести к серьезным осложнениям и ухудшению общего состояния организма.
Если у вас диагностировали молочницу, к лечению необходимо подойти очень серьезно, всегда нужно думать обо всех возможных последствиях. Важно пройти полный курс лечения молочницы у мужчин. Чем раньше Вы обратитесь к врачу и начнете лечение молочницы, тем эффективнее оно будет, и будет иметься больше шансов на скорейшее выздоровление. Помните Ваше здоровье в Ваших руках. При первых симптомах молочницы у мужчин, немедленно обратитесь в нашу клинику ” ДеВита” для своевременного и качественного лечения.
Симптомы молочницы у женщин
Основные симптомы молочницы у женщин:
- Зуд и жжение в области наружных половых органов;
- Обильные творожистые выделения белого цвета из влагалища;
- Неприятный запах выделений;
- Покраснение и воспаление наружных половых органов;
- Боль при половом акте и мочеиспускании.
Чаще всего у женщин молочница возникает в предменструальный синдром или в момент менструации. Симптомы проявления молочницы обычно усугубляются во время физической нагрузки или после приема душа.
Причины молочницы у женщин
Основные причины молочницы у женщин:
- Ослабление иммунитета;
- Несоблюдение правил личной гигиены;
- Наличие в организме хронических инфекционных заболеваний;
- Долговременный прием антибиотиков;
- Бесконтрольный прием противозачаточных средств;
- Сахарный диабет;
- Наличие венерических заболеваний;
- Гормональные сбои в организме;
- Беременность;
- ВИЧ;
- Склонность к аллергическим реакциям.

Лечение молочницы у женщин
Прежде чем начать лечение от молочницы, необходимо точно подтвердить диагноз. После проведения гинекологического осмотра и взятия необходимых анализов можно приступать к выбору метода лечения. Высококвалифицированный врач-гинеколог назначит лечение молочницы, которое будет подходить именно вашему организму. Быстрым и эффективным лечением от молочницы в совершенстве владеют врачи клиники «ДеВита». При первых симптомах молочницы немедленно обратитесь в нашу клинику.
Неправильно подобранные лекарственные препараты при самолечении молочницы могут усугубить состояние вашего организма или устранить только симптомы, а само заболевание перейдет в хроническую форму.
Так же необходимо обратиться к опытному врачу еще и потому, что молочница имеет схожие симптомы с другими венерическими опасными заболеваниями. Врачи нашей клиники «ДеВита» для лечения молочницы чаще всего используют:
- Противогрибковые препараты (таблетки, мази, гели, кремы);
- Противомикробные препараты;
- Комбинированные препараты.
Лечение может быть местным и системным. Местное лечение молочницы у женщин — это применение мазей, гелей и свечей.Системное лечение молочницы у женщин — применение таблеток и капсул, которые обладают противогрибковым действием. Врачи нашей клиники «ДеВита» занимаются лечением рецидивирующей молочницы.
Рецидивирующая молочница — хроническая молочница, которая появляется у женщин более четырех раз в год. Для лечения хронической молочницы применяют специальное комплексное лечение, которое направлено на устранение основной причины молочницы, повышение иммунитета и нормализации микрофлоры влагалища. Стоит знать, что намного легче предупредить возникновения такого распространенного заболевания, как молочница, чем долговременно и тяжело заниматься его лечением. Для того чтобы предупредить возникновения молочницы у женщин, необходимо соблюдать некие меры профилактики.

Чтобы молочница не появилась снова через определенный период времени во время лечения необходимо принимать противогрибковые препараты. Запрещается носить нижнее белье из ненатуральных тканей. Для профилактики молочницы необходимо полностью исключить случайные незащищенные половые акты.
Преимущества лечения молочницы у женщин в нашей клинике «ДеВита»:
- Качественная диагностика на современном оборудовании;
- Многолетний опыт работы врачей в данной сфере медицинской деятельности;
- Оценка общего состояния организма пациенток;
- Изучение психологических и анатомических особенностей организма;
- Индивидуальный план лечения;
- Эффективное лечение молочницы;
- Изменение режима дня;
- Составление специальной диеты.
Лечением молочницы у женщин может заниматься только высококвалифицированный врач-гинеколог. Самолечение молочницы может привести к серьезным осложнениям и ухудшению общего состояния организма женщины. Если у вас диагностировали молочницу, к лечению необходимо подойти очень серьезно, всегда нужно думать обо всех возможных последствиях. Важно пройти полный курс лечения молочницы.
Чем раньше Вы обратитесь к врачу и начнете лечение молочницы, тем эффективнее оно будет. Помните Ваше здоровье в Ваших руках. При первых симптомах молочницы, немедленно обратитесь в нашу клинику «ДеВита» для своевременного и качественного лечения.
Стоимость услуг
Источник
Время чтения: 9 мин.

Биоценоз влагалища, особенно женщины репродуктивного возраста, представляет собой сложную систему взаимодействия иммунной системы макроорганизма, лактофлоры и условно-патогенных бактерий. Грибковая составляющая не исключение, в норме она может быть.
75% всех женщин в мире хотя бы 1 раз в жизни перенесли так называемую «молочницу», этот термин знаком каждому. Вместе с тем, оставшиеся 25% не сталкивались с данной проблемой ни разу. В этой статье будут рассмотрены факторы риска, клинические проявления и особенности лечения грибковой инфекции, обусловленной дрожжеподобными грибами рода Candida.
1. Что такое вагинальный кандидоз?
Урогенитальный кандидоз – это инфекционное заболевание, характеризующееся развитием воспалительного процесса в органах мочеполового тракта, этиологическим фактором при котором выступают дрожжеподобные грибы рода Candida.
У женщин наиболее часто в патологический процесс вовлекается слизистая оболочка вульвы и влагалища, поэтому в практике используют следующие термины: вульвовагинальный кандидоз (VVC), вагинальный кандидоз, кандидозный вульвовагинит.
Вульвовагинальный кандидоз (сокращенно VVC) также называют «дрожжевой инфекцией» и «молочницей». Кандида всегда присутствует в организме в небольших количествах. Когда в организме возникает дисбаланс, например, когда изменяется нормальная кислотность влагалища или гормональный баланс, Candida может размножаться. В этом случае могут появиться симптомы вагинального кандидоза.
2. Эпидемиология
Как уже было отмечено, 75% женщин в мире хотя бы раз отмечали у себя патологические проявления урогенитального/вульвовагинального кандидоза, у 5-10% женщин из этого числа он приобретает хроническое рецидивирующее течение.
У 50% женщин кандидозная инфекция впервые выявляется до 25 лет. Как правило, данная инфекция не характерна для женщин в постменопаузе, при условии, что она не получает заместительную гормональную терапию.
3. Этиология и патогенез заболевания
Род грибов Candida представлен большим количеством видов, но в 95% случаев ведущим инфекционным агентом выступает Candida albicans.
Для остальных же, так называемых дрожжеподобных грибов Candida non-albicans (чаще – C.krusei, C. glabrata, C. tropicalis, , C. parapsilosis, реже – C. lipolytica, C. famata, C. rugosa, C. norvegensis, C. Zeylanoides) наиболее типичны манифестация на фоне критического снижения функции иммунной системы (например, ВИЧ-инфекции) и рецидивирующий характер инфекции.
Грибы рода Candida относятся к одноклеточным микроорганизмам, дейтеромицетам (или несовершенным грибам), имеющим овальную или круглую форму. Одной из особенностей является образование псевдомицелия, который формируется при непосредственном увеличении в размерах собственно клеток грибка. Псевдомицелий кандид располагается в виде цепочки.
В местах соприкосновения грибы могут образовывать бластоспоры (группы почкующихся клеток), а внутри – наиболее крепкие споры с удвоенной оболочкой (или хламидоспоры).
Важнейшими характеристиками кандид является их высокая выживаемость и приспособляемость к предлагаемым условиям. Оптимальной температурой для жизнедеятельности и размножения кандид является промежуток между 21 и 37 С, оптимальная кислотность среды от 4,0 до 4,5.
Вместе с тем, в среде до 2,0 (намного более кислой) и температуре до 40 С они не гибнут, а просто замедляют свой рост. Гибель грибков наблюдается при 50 С.
При дефиците глюкозы (питательного субстрата) грибы могут начать синтезировать ее самостоятельно из несбраживаемых источников углерода (уксусной кислоты, лактата, жирных кислот).
Паразитировать на поверхности эпителия влагалища грибкам удается с помощью факторов патогенности:
- «Интегриноподобные» поверхностные протеины.
- Глико- и полисахариды.
- Маннопротеины клеточной стенки гриба.
- Гемолизины.
- Дерматонекротическая активность.
- Высокая адгезивность.
Все эти факторы обусловливают не только прочное прикрепление грибов к поверхности эпителиоцитов, но и их устойчивый активный рост даже в условиях конкуренции с лактобациллами и другими представителями факультативной флоры.
В патогенезе кандидозной инфекции выделяют следующие ступени:
- 1Прикрепление кандид к эпителиоцитам влагалищной стенки (адгезия) и их колонизацию (то есть активное заселение);
- 2Инвазия непосредственно вглубь эпителия (проникновение);
- 3Полное преодоление эпителиального барьера;
- 4Прочное внедрение грибков в подлежащую соединительную ткань;
- 5Постепенное проникновение в сосуды, с попутным преодолением всех возможных механизмов защиты (тканевых и клеточных);
- 6Распространение инфекции с током крови по всем органам и системам организма.
Вагинальный кандидоз характеризуется первыми двумя стадиями патологического процесса, то есть инфекция локализуется только на поверхности эпителия. Здесь ведущую роль играют состав влагалищной флоры и состояние местных защитных сил организма.
Если эти факторы не находятся в равновесии, то развивается кандидозный вульвовагинит. Если же силам макроорганизма удается «победить» атаку кандид, то наступает ремиссия/выздоровление.
Нельзя говорить о полной элиминации грибков рода Candida, так как они являются составляющей факультативной флоры влагалища в количестве до 103 КОЕ/мл.
При наличии кандидоза другой локализации (например, кандидоз кишечника) у женщины может наблюдаться картина хронического рецидивирующего кандидозного вульвовагинита.
4. Формы вульвовагинального кандидоза
В течении кандидозной инфекции влагалища выделяют 3 возможные формы. Развитие какой-либо из этих форм зависит от состояния микроценоза влагалища женщины и местного иммунитета. Итак, различают:
- 1Бессимптомное кандидоносительство – такое состояние развивается при незначительном повышении уровня кандид (до 104 КОЕ/мл), преобладании в составе микроценоза лактобацилл, отсутствие клинических проявлений инфекции.
- 2Истинный кандидоз имеет выраженную клиническую картину, как правило, вульвовагинита. Во влагалищном содержимом обнаруживается большое количество дрожжеподобных грибов (выше 104 КОЕ/мл) в присутствии лактобактерий (более 106 КОЕ/мл). Патологический рост других составляющих факультативной флоры не выявляется.
- 3Сочетание вагинального кандидоза с дисбактериозом влагалища (или акериальным вагинозом). В этой ситуации наблюдается клиника обоих патологий, но кандиды выступают в роли превалирующих возбудителей. В составе микроценоза не обнаруживаются лактобациллы, их место занимают факультативные агенты флоры (чаще облигатно-анаэробные бактерии и гарднереллы) на фоне высокого титра кандид.
По характеру течения вульвовагинальный кандидоз может быть:
- 1Острым – возникает однократно, длится не более 2 месяцев.
- 2Иметь хроническое рецидивирующее течение – 4 и более эпизодов заболевания в год.
- 3Персистирующая форма характеризуется угасанием клинических проявлений после проведенной терапии, а через некоторое время повторным возникновением симптомов.
5. Иммунитет против грибов: как он работает?
Местные защитные силы здорового макроорганизма находятся в постоянном напряжении и в течение жизни не допускают патологического роста кандид и появления симптомов заболевания.
При возникновении малейшей бреши в иммунной системе грибы быстро приобретают патогенные свойства, активно размножаются, участвуют в образовании биопленок и становятся недостижимыми для факторов защиты.
Если рассматривать все звенья противогрибкового иммунитета, то можно выстроить следующую логическую цепочку:
- Первый барьер – это собственно слизистая оболочка влагалища. Здесь активизирован врожденный (неспецифический) иммунитет. Это и физический барьер (целые, неповрежденные ткани), и бактерицидные вещества (лизины, лизоцим), секреторные иммуноглобулины А и М, фагоцитоз, кислая среда влагалищного содержимого.
Обычно всех этих компонентов вполне достаточно для предотвращения заболевания. Дендритные клетки обеспечивают качественный фагоцитарный и нейтрофильный механизмы защиты в отношении одноклеточных грибов.
При образовании нитевидной формы гриб становится недоступным для макрофага, в этом случае включаются другие механизмы иммунитета.
- Второй барьер – приобретенный (специфический) иммунитет в виде В-лимфоцитарной реакции. К сожалению, данное звено крайне неэффективно против роста и размножения грибов по сравнению с первым барьером.
В организме вырабатываются специфические В-лимфоциты с дальнейшим превращением их в плазмоциты без продукции специфических иммуноглобулинов.
Таким образом, грибковая инфекция может активно расти и размножаться, попутно сенсибилизируя организм.
6. Факторы риска кандидозной инфекции
Можно сказать, что ритм жизни современных женщин предрасполагает к возникновению заболевания и к его хронизации. К факторам риска относятся:
- 1Нарушение правил личной гигиены (постоянное ношение гигиенических прокладок, нижнее белье из ненатуральных тканей, стесняющее движения, длительное применение внутриматочных контрацептивов, влагалищных диафрагм, бесконтрольные спринцевания, использование спермицидов).
- 2Снижение иммунитета (в том числе физиологическое, в период беременности).
- 3Неправильное, нерационалное питание, употребление сладкой, мучной пищи в больших количествах.
- 4Смена полового партнера.
- 5Неконтролируемый сахарный диабет.
- 6Бесконтрольный прием антибиотиков и противомикробных средств, несоблюдение курса лечения ими.
- 7Выраженный иммунодефицит на фоне приема цитостатиков, ВИЧ-инфекции, приема ГКС.
7. Клинические проявления
К субъективным симптомам относятся:
- 1Непреодолимые, непрекращающиеся зуд и жжение в области половых органов (вульвы, влагалища, анальной области) как результат аллергической и воспалительной реакции.
- 2Выделения из половых путей с характерным кислым запахом, похожие на творог, белого или желтовато-белого цвета, иногда сливкообразные, количество которых увеличивается перед менструацией.
- 3Неприятные ощущения в промежности.
- 4Неприятные, болезненные ощущения во время традиционных сексуальных контактов (диспареуния).
- 5Режущие, неприятные ощущения при акте мочеиспускания и по его окончанию (дизурия).

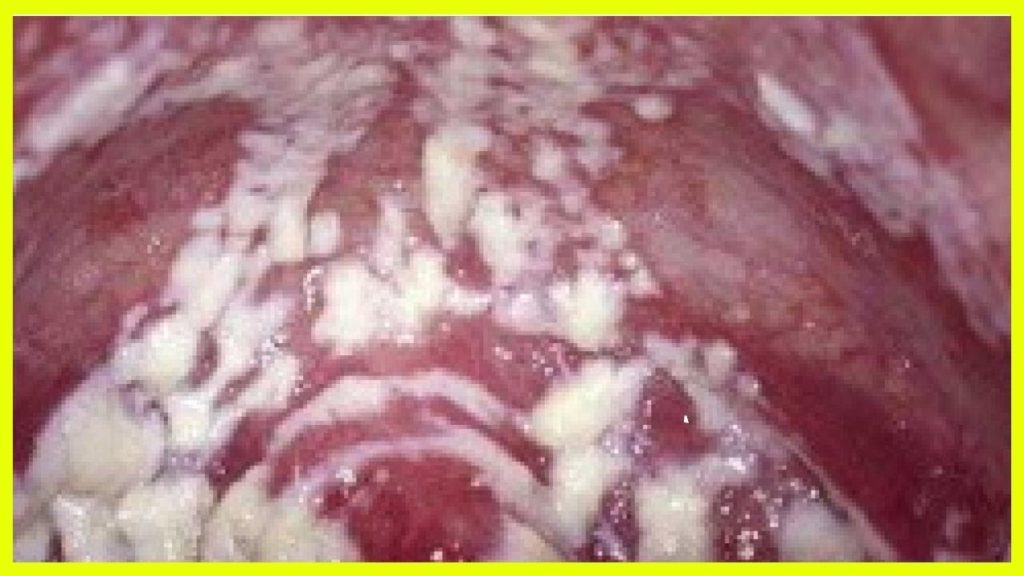
Рисунок 1 — Вульвовагинальный кандидоз (творожистые выделения и налеты на слизистой оболочке влагалища). Источник иллюстрации — www.usc.edu
К объективным симптомам (то есть тем, которые видит доктор при осмотре) относятся:
- 1Белые, желтовато-белые творожистые выделения из половых путей, прочно адгезированы, локализуются больше в области заднего и боковых сводов, на слизистой оболочке вульвы.
- 2Расчесы в области задней спайки, перианальной области, вульвы, иногда трещины (вследствие упорного зуда и мацерации кожи и слизистых).
- 3Гиперемированные и отечные ткани при осмотре слизистой влагалища и вульвы.
- 4При хроническом вульвовагините с частыми рецидивами могут визуализироваться лихенификация в области поражения, атрофия, сухость слизистой, скудные беловатые выделения.
8. Лабораторная диагностика
Диагностика вагинального кандидоза обычно не представляет особых трудностей, особенно при наличии ярких клинических проявлений. Обнаруживается характерный псевдомицелий при рутинном микроскопическом исследовании мазка (мазка на флору, гинекологического мазка).
С трудностями в верификации диагноза специалист может столкнуться при других формах урогенитального кандидоза. Для подтверждения диагноза «урогенитальный/вульвовагинальный кандидоз» используют микроскопические, бактериологические методы и ПЦР.
8.1. Микроскопия влагалищного мазка
Это рутинный метод, который позволяет обнаружить почкующие овальные клетки, псевдогифы и септированные гифы (см. рисунок 1). Чувствительность данного метода составляет 65-85%, специфичность (при наличии клинических симптомов) – 100%.

Рисунок 2 — Мазок на флору при вагинальном кандидозе (окраска по Граму)
Помимо этого, мазок на флору позволяет оценить состав превалирующей флоры, выявить наличие микробов-ассоциантов. От этих показателей в дальнейшем зависит лечебная тактика.
8.2. Культуральный метод
Культуральные методы диагностики предполагают посев влагалищного содержимого на специфические питательные среды.
Бактериологическое исследование назначается в следующих случаях:
- 1У женщины наблюдаются типичные клинические проявления, но при микроскопии мазка грибы не обнаруживаются.
- 2Хронический рецидивирующий вагинальный кандидоз.
- 3Необходимость видовой принадлежности возбудителя (Candida albicans, Candida non albicans, грибов не Candida родов) для назначения адекватной терапии и определения тактики лечения.
Культуральный метод информативен для определения чувствительности к антимикотическим препаратам (чаще назначают при неэффективности ранее проведенной терапии).
8.3. ПЦР-диагностика
ПЦР-диагностика, в том числе в режиме реального времени (например, тест «Фемофлор»), в последние годы получила широкое распространение в акушерско-гинекологической практике. Она позволяет оценить не только качественный, но и количественный состав влагалищного содержимого.
На данный момент это один из наиболее достоверных и специфичных методов для верификации кандидоза, так как основан он на непосредственном определении ДНК гриба в материале.
С помощью метода ПЦР можно определить форму кандидозной инфекции по составу сопутствующей флоры, количеству лактобацилл, обнаружить микст-инфекцию.
8.4. Кольпоскопия
Кольпоскопия не является специфическим методом исследования и не позволит установить этиологию заболевания. Вместе с тем, по кольпоскопической картине можно с большой вероятностью заподозрить кандидозную инфекцию и направить женщину в лабораторию для поведения более специфических тестов.
Итак, при вульвовагинальном кандидозе кольпоскопическая картина характеризуется воспалительным изменением эпителия, выявляются йоднегативные участки различных размеров (в зависимости от распространенности процесса).
При расширенной кольпоскопии после обработки эпителия раствором Люголя визуализируются специфические вкрапления в виде «манной крупы» (мелкоточечные), иногда с выраженным сосудистым рисунком.
9. Фармакотерапия
Как в терапии большинства случаев вульвовагинитов, в лечении вагинального кандидоза возможны два основных пути введения антимикотических и антисептических препаратов:
- 1Системный (обычно пероральный).
- 2Местный (в виде вагинальных свечей, вагинальных кремов, таблеток).
Выбор препарата и способа его введения имеет свои особенности.
Системное применение лекарственных препаратов имеет следующие преимущества:
- 1Удобство применения;
- 2Короткие курсы терапии;
- 3Воздействие на все возможные очаги инфекции, включая часто выявляемый очаг инфекции в ЖКТ;
- 4Успешное сочетание с местной терапией, особенно при лечении хронической рецидивирующей формы кандидоза.
Локальный путь введения имеет другие плюсы:
- 1Непосредственное воздействие на очаг поражения.
- 2Снижение числа нежелательных реакций за счет отсутствия системного эффекта.
- 3Только лишь системное применение препарата не гарантирует элиминацию экстрагенитальных очагов инфекции, создавая предпосылки к образованию резервуаров инфекции и рецидивированию.
Для лечения вагинального кандидоза применяются препараты следующих групп :
- 1Полиенового ряда (нистатин, натамицин);
- 2Имидазолового ряда (клотримазол, кетоконазол, бутоконазол, миконазол, омоконазол, эконазол и другие);
- 3Триазолового ряда (флуконазол, итраконазол);
- 4Комбинированные препараты (Тержинан, Полижинакс, Клион Д).
В таблице 1 ниже представлены схемы лечения острого и хронического вульвовагинального кандидоза.

Таблица 1 — Схемы лечения вульвовагинального кандидоза согласно Федеральным клиническим рекомендациям [2]. Для просмотра кликните по таблице
Контроль эффективности терапии проводится через 2 недели после окончания полного курса с помощью микроскопии мазка на флору или ПЦР-диагностики.
Главными условиями эффективности лечения вагинального кандидоза являются отсутствие клинических проявлений, жалоб и нормализация лабораторных показателей.
Если после окончания терапии хронического рецидивирующего вульвовагинального кандидоза (2 этапа) у пациентки возникают отдельные эпизоды инфекции (менее 4 раз в год), то их лечение проводится по схеме, разработанной для острой формы.
Если же рецидивы возникают более 4 раз в год, то пациентке рекомендована видовая верификация возбудителя с определением чувствительности к антигрибковым препаратам. После этого вновь назначается двухэтапная терапия.
10. Профилактические мероприятия
- 1Соблюдение элементарных правил личной гигиены;
- 2Наличие постоянного полового партнера;
- 3По показаниям и наличии симптомов заболевания у полового партнера рекомендуется обращение его к специалисту и назначение соответствующего лечения;
- 4При проведении антибактериальной терапии рекомендовано однократное применение флуконазола 150мг внутрь;
- 5Посещение врача акушер-гинеколога раз в 6 месяцев, проведение микроскопического исследование мазка влагалищного содержимого;
- 6Лечение сопутствующей, в частности эндокринной патологии;
- 7Контроль питания, значительное уменьшение употребления в пищу сладкого.

