Выделение вируса при краснухи
Высыпания на коже у больного краснухой
Краснуха (лат. rubella) или третья болезнь — эпидемическое вирусное заболевание с инкубационным периодом около 15-24 дней. Это обычно неопасное заболевание, затрагивающее в основном детей, однако оно может спровоцировать серьёзные врожденные пороки, если женщина заражается в начале беременности. Название «третья болезнь» происходит из времён, когда был составлен список болезней, провоцирующих детскую сыпь, в котором краснуха стояла на третьем месте[3].
История[править | править код]
Впервые краснуха была описана в 1740 г. немецким терапевтом Ф. Хофманом. В 1881 г. заболевание официально выделено в отдельную нозологическую форму. В 1938 г. японские исследователи доказали вирусную природу инфекции, заразив волонтёров фильтратом отделяемого носоглотки. Возбудитель краснухи выделен в 1961 г. несколькими учёными почти одновременно: П. Д. Паркманом, Т. X. Уэллером и Ф. А. Невой. В 1941 г. австралийский исследователь Н. Грегг описал различные аномалии плода в связи с его внутриутробным заражением вирусом краснухи во время болезни беременной матери. Наиболее часто встречающиеся аномалии — катаракта, пороки сердца и глухота были объединены под названием «классический синдром врождённой краснухи».
Вирус[править | править код]
Это контагиозное заболевание, вырабатывающее стойкий иммунитет. Возбудитель Rubella virus относится к семейству Togaviridae, роду Rubivirus
Эпидемиология[править | править код]
Информация в этой статье или некоторых её разделах устарела. Вы можете помочь проекту, обновив её и убрав после этого данный шаблон. |
Имея мягкое течение у детей, краснуха опасна для беременных вследствие внутриутробной инфекции плода. Для детей, чьи матери болели краснухой во время беременности, характерны врождённые дефекты развития (чаще врождённая глухота). В Европе от 80 до 95 % женщин привиты, и это число растёт вместе с систематической вакцинацией в детстве. Заразность начинается за неделю до высыпания и продолжается 2 недели после.
Благодаря политике вакцинации болезнь становится всё более и более редкой в западных странах. Она почти исчезла в США начиная с 2002 года. В 2004 году было зарегистрировано 29 000 случаев краснухи в мире. Всемирная организация здравоохранения рассчитывала на искоренение краснухи в 2010 году. Региональный отдел ВОЗ, Панамериканская организация здравоохранения[en] объявила в 2015 году страны Северной и Южной Америки территорией, свободной от эндемичной передачи краснухи[4].
В первом квартале 2019 года ВОЗ выдала Минздраву сертификат о полном искоренении вируса в России[5].
Последствия инфекции для зародыша[править | править код]
Риск для зародыша тем более велик, чем раньше случается заражение во время беременности:
в течение 1-го триместра риск повреждения зародыша равен примерно 25 %, после четвёртого месяца он сводится к нулю. Первичная материнская инфекция проходит незамеченной в 50 процентах случаев.
Заражение матери краснухой может повлечь за собой синдром множественных пороков — синдром (триада) Грега, включающий в себя поражения сердечно-сосудистой системы, глаз и слухового аппарата.
Диагностика[править | править код]
Как правило — иммуноферментный анализ; при летальном исходе вирус может быть выделен из различных органов новорождённого на клеточной культуре.
Клинические признаки[править | править код]
После инкубационного периода, длящегося 2—3 недели, появляется умеренная температура с головной болью, фарингитом, заднешейной и затылочной лимфаденопатией, конъюнктивитом. (Лимфаденопатию можно отнести к патогномоничному признаку данного заболевания)↵Высыпание появляется через 48 часов, сыпь макулезная (пятнистая) не зудящая, вначале на лице, потом спускается на всё тело в течение нескольких часов; вначале сыпь морбилиформная (напоминает коревую), затем скарлатиноформная. Она преобладает на лице, в области поясницы и ягодиц, разгибательных поверхностях рук, ног. Сыпь держится 2—4, изредка 5—7 дней, затем исчезает без пигментации и шелушения. Нужно отметить, что довольно часты смягченные и асимптоматичные формы.
Дополнительные исследования[править | править код]
В крови лейкопения, иногда плазмоцитоз. Повышение сывороточных антител или высокий уровень иммуноглобулина М подтверждают краснуху.
Лечение[править | править код]
Нет специфического лечения. Серонегативных девочек рекомендуется вакцинировать в пубертатном возрасте.
Для симптоматического лечения допускается использование парацетамола.
Профилактика[править | править код]
Основным методом является вакцинация.
В соответствии с российским национальным календарём прививок, который утверждён приказом Министерства здравоохранения РФ № 125н от 21 марта 2014 г.[6], вакцинация против краснухи проводится комбинированной живой вакциной от кори, краснухи и паротита в возрасте 12 месяцев, ревакцинация — в шесть лет.
В соответствии с тем же приказом вакцинация против краснухи и ревакцинация против краснухи показана мужчинам от 1 года до 18 лет и женщинам от 1 года до 25 лет в том случае, если они не болели, не привиты, привиты однократно против краснухи или не имеют сведений о прививках против краснухи.
В художественной литературе[править | править код]
- И, треснув, зеркало звенит… роман Агаты Кристи. Действие романа происходит в Англии, расследование ведет Мисс Марпл. Роман основан на реальных событиях: у актрисы Джин Тирни, которая во время беременности переболела краснухой, дочь родилась инвалидом, по мотивам этих событий и написан роман.
См. также[править | править код]
- Корь
- Ветрянка
- Скарлатина
- Эпидемический паротит
Примечания[править | править код]
Ссылки[править | править код]
- Руководство по лабораторной диагностике кори и краснухи (pdf). ВОЗ. Дата обращения 14 апреля 2016.
- Статья про краснуху на сайте Wong’s Virology
Источник
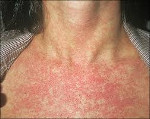
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней. Типичными для краснухи признаками является появление сыпи вначале на лице, ее быстрое распространение по всему телу и отсутствие на коже ладоней и подошв. Диагноз краснухи устанавливается клинически.
Общие сведения
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией.
Характеристика возбудителя
Краснуху вызывает РНК-содержащий вирус рода Rubivirus. Вирус мало устойчив к факторам внешней среды, легко инактивируется под действием ультрафиолетового облучения, нагревания, химических дезинфицирующих средств. Вирус может сохранять свою жизнеспособность в течение нескольких часов при комнатной температуре, легко переносит замораживание.
Резервуаром и источником возбудителя краснухи является больной человек. При этом заболевание может протекать как с клинической симптоматикой, так и в латентной, стертой форме. Выделение вируса начинается за неделю до проявления экзантемы и продолжается 5-7 дней после. При врожденной краснухе у детей возбудитель выделяется с секретом слизистой носоглотки, мочой (иногда с фекалиями).
Краснуха распространяется с помощью аэрозольного механизма передачи преимущественно воздушно-капельным путем. Возможно заражение контактно-бытовым путем при общем пользовании игрушками, посудой. Заражение через руки и предметы быта эпидемиологически не значимо. При заражении краснухой беременных осуществляется трансплацентарная передача инфекции плоду. Ввиду слабой стойкости вируса заражение краснухой требует более тесного общения, нежели передача возбудителей ветряной оспы, кори.
Естественная восприимчивость человека – высокая. В особенности – у женщин детородного возраста, преимущественно 20-29 лет. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, иногда – поврежденные кожные покровы. Размножение и накопление вируса происходит в регионарных лимфатических узлах. Размножившийся вирус распространяется с током крови, поражая другие лимфатические узлы и оседая в кожных покровах, при этом провоцируя иммунный ответ. Сформировавшиеся антитела атакуют вирус и очищают организм. Постинфекционный иммунитет стойкий, пожизненный.
Симптомы краснухи
Инкубационный период краснухи составляет 10-25 дней. Заболевание у взрослых обычно начинается с продромальных признаков: повышения температуры (иногда может достигать довольно высоких значений), недомогания, слабости, головной боли. Нередко отмечаются умеренный насморк, сухой кашель, першение в горле, слезотечение, светобоязнь. Осмотр может выявить легкую гиперемию зева и задней стенки глотки, раздражение конъюнктивы. Эти симптомы сохраняются обычно от одного до трех дней. У детей катаральные признаки чаще всего отсутствуют.
В начальном периоде заболевания как у взрослых, так и у детей отмечается лимфаденит преимущественно затылочных и среднешейных лимфатических узлов. Лимфоузлы увеличены в размере, на ощупь болезненны. Лимфаденит может сохраняться до 2-3 недель. После катарального периода появляются высыпания. Появлению сыпи обычно предшествует кожный зуд.
В 75-90% случаев сыпь появляется в первый же день болезни, сначала на лице и шее, за ушами, под волосами. В некоторых случаях сыпь может распространяться из иной локализации. За сутки сыпь покрывает различные участки кожи за исключением ладоней и подошв. В особенности характерны высыпания на ягодицах, спине, разгибательных поверхностях конечностей, в редких случаях выявляется мелкая единичная энантема слизистой оболочки рта (пятна Форхейма). Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. У взрослых элементы сыпи нередко сливаются, для детей сливная экзантема не характерна.
В период высыпания температура тела сохраняется в пределах нормы, либо повышается до субфебрильных цифр, отмечается полилимфаденит. Иногда имеют место миалгии и артралгии, могут проявляться симптомы диспепсии, умеренная гепатоспленомегалия. Женщины часто отмечают симптоматику полиартрита. Сыпь обычно сохраняется около 4 дней, после чего быстро исчезает, не оставляя последствий. В целом краснуха у взрослых протекает практически так же, как и у детей, но тяжесть и продолжительность течения обычно более значительна, более яркая катаральная симптоматика, обильная сливная сыпь, признаки лимфоаденопатии менее выражены, могут вовсе не отмечаться больными.
Осложнения краснухи
Осложнения при краснухе не часты, как правило, возникают в результате присоединения бактериальной инфекции. Преимущественно среди таковых встречаются вторичные пневмонии, ангины, отиты. Иногда краснуху осложняет артрит, тромбоцитопеническая пурпура. У взрослых в редких случаях возможно развитие осложнений со стороны нервной системы: энцефалита, менингоэнцефалита, энцефаломиелита.
Большую опасность представляет краснуха в случае ее развития у беременных женщин. Инфекция не оказывает заметного влияния на организм матери, но имеет крайне неблагоприятные последствия для плода: начиная от врожденных пороков развития до внутриутробной смерти. Вероятность формирования пороков развития напрямую зависит от срока беременности, на котором произошло заражение краснухой. Та же зависимость прослеживается в отношении возникновения врожденной краснухи: у матерей, заболевших на 3-4 неделе беременности, риск патологии младенца составляет 60%, при поражении женщины после 13-14 недели – сокращается до 7%.
Диагностика краснухи
Методам специфической серологической диагностики краснухи имеют ретроспективное диагностическое значение, поскольку производится исследование парных сывороток с интервалом в 10 дней. Определяют нарастание титров иммуноглобулинов М и G с помощью РСК, ИФА, РТГА или РИА.
Кроме того, серологический анализ и постановка реакции бласттрансформации лимфоцитов производится у беременных женщин, имевших контакт с лицами, больными краснухой, для выявления инфицированности и вероятности поражения плода. Анализ сыворотки крови беременной женщины производят в максимально ранние сроки и не позднее 12 дня после контакта с больным. Выявление иммуноглобулинов G в эти сроки обычно свидетельствует о перенесении ранее инфекции и имеющемся иммунитете к ней, что позволяет безбоязненно сохранять беременность. Появление антител только во второй сыворотке (преимущественно иммуноглобулины М) говорит об имеющем место активном инфекционном процессе, могущем негативно сказаться на развитии плода.
К неспецифическим методам лабораторной диагностики краснухи можно отнести общий анализ крови. Картина крови, как правило, показывает лимфоцитоз при общей лейкопении, повышение СОЭ. У взрослых в крови могут обнаруживаться плазмоциты. Дополнительные методы диагностики при краснухе необходимы в основном при подозрении на развитие осложнений. Диагностика пневмонии проводится при помощи рентгенографии легких. При неврологических нарушениях проводят ЭЭГ головного мозга, реоэнцефалографию, Эхо-ЭГ. Возникновение отита требует консультации отоларинголога.
Лечение краснухи
Как правило, краснуха лечиться амбулаторно, госпитализация осуществляется только в случае развития опасных осложнений. Этиотропного лечения краснухи не разработано, в большинстве случаев выздоровление наступает самостоятельно вследствие элиминации вируса в результате сформировавшегося иммунного ответа.
Терапия в случаях тяжелого течения заключается в назначении симптоматических и патогенетических препаратов (дезинтоксикационная терапия, жаропонижающие средства седативные, антигистаминные препараты). При развитии краснушного артрита назначается хлорохин на 5-7 дней. Развитие неврологических осложнений служит показанием к назначению преднизолона, дегидратационной терапии. Врожденная краснуха на сегодняшний день лечению не поддается.
Прогноз и профилактика краснухи
В подавляющем большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением без каких-либо последствий. Ухудшается прогноз в случае развития краснушного энцефалита. Особое значение имеет краснуха в акушерской практике. Перенесение инфекции матерью может иметь крайне неблагоприятные последствия для плода. Разнообразие вероятных пороков развития плода (врожденная катаракта, глухота, пороки сердца, микроцефалия и др.) при краснухе беременных тем шире, чем раньше имело место заражение.
Специфическая профилактика краснухи в развитых странах производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12-16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.
Источник
Материал
для исследования:
Смыв из
носоглотки Кровь
(в течение
продромального периода и не позже 30
часов с момента высыпания)


Заражение культуры
ткани
(клетки
почки человека, F1,
Pн)
Іі. Обнаружение антител
Материал
для исследования:
Кровь (сыворотка)
1.
Реакция нейтрализации
2.
РСК (антиген из мозга мышей).
3.
РТГА (с эритроцитами обезьян).
Вирус краснухи
Краснуха —
острая вирусная болезнь, характеризующаяся
мелкопятнистой экзантемой, генерализованной
лимфаденопатией, умеренно выраженной
лихорадкой и поражением плода у
беременных. Вирус впервые выделен в
1961 г.
Таксономия.РНК-содержащий вирус относится к
семейству Togaviridae (от лат. toga — плащ), роду
Rubivirus (от лат. rubrum — красный).
Морфология,
антигенная структура.Вирионы имеют
сферическую форму диаметром 60-70 нм и
сложноорганизованную структуру, на
поверхности расположены редкие ворсинки
длиной 8 нм, содержат РНК. Вирус содержит
комплекс внутренних и наружных антигенов,
не имеет антигенных вариантов, обладает
гемагглютинирующей активностью. В
отличие от других тогавирусов вирус
краснухи содержит нейраминидазу.
Культивирование.Вирус размножается в первичных и
перевиваемых клеточных культурах с
образованием цитоплазматических
включений, иногда цитопатического
эффекта.
Резистентность.Вирус неустойчив в окружающей среде,
легко разрушается под действием УФ-лучей,
жирорастворителей и многих химических
веществ.
Восприимчивость
животных.Экспериментально инфекцию
удается воспроизвести на некоторых
видах обезьян. Вирус способен размножаться
на многих клеточных культурах, но
цитопатическое действие оказывает лишь
на немногих, в частности на культуре
ВНК-21 (хомячковые). Вирус краснухи
агглютинирует эритроциты голубей,
гусей, обладает гемолитическими
свойствами.
Эпидемиология.Краснуха — высококонтагиозная инфекция,
распространена повсеместно, поражает
преимущественно детей в возрасте 3-6
лет. Могут болеть и взрослые. Максимальное
число заболеваний регистрируется в
апреле—июне. Во время эпидемической
вспышки заболевают не только дети, но
и взрослые, особенно в организованных
коллективах. Особую опасность краснуха
представляет для беременных вследствие
внутриутробной инфекции плода. Вирус
краснухи выделяется во внешнюю среду
за неделю до появления сыпи и в течение
недели после высыпания.Источником
инфекцииявляется больной с клинически
выраженной или бессимптомной формой
инфекции. Вирусы выделяются со слизью
из верхних дыхательных путей, с фекалиями
и мочой.Механизм передачи возбудителя– аэрогенный (воздушно-капельный путь),
у беременных — трансплацентарный.
Патогенез и
клиническая картина.Вирус краснухи
при естественной инфекции проникает в
организм через слизистые оболочки
дыхательных путей, хотя в эксперименте
на добровольцах удавалось вызвать
заболевание и при интрадермальном
введении вируса. В дальнейшем наступает
вирусемия. Гематогенно вирус разносится
по всему организму, обладает дерматотропными
свойствами, вызывает изменения
лимфатических узлов, которые увеличиваются
уже в конце инкубационного периода. В
это время вирус можно выделить из
носоглотки. С появлением сыпи вирус в
крови и в носоглотке не обнаруживается,
но в некоторых случаях выделение его
продолжается 1-2 нед после высыпания.
Антитела в сыворотке появляются через
1-2 дня после высыпания. В дальнейшем
титр их нарастает. После перенесенного
заболевания антитела сохраняются в
течение всей жизни. Титр комплементсвязывающих
антител постепенно снижается. Иммунитет
стойкий пожизненный.
Вирус краснухиобладает тропизмом к эмбриональной
ткани, значительно нарушает развитие
плода. Частота поражений плода зависит
от сроков беременности. Заболевание
краснухой на 3-4-й неделе беременности
обусловливает врожденные уродства в
60% случаев, на 9-12-й неделе — в 15% и на
13-16-й неделе — в 7% случаев. При заболевании
беременных краснухой во время вирусемии
вирус попадает в плаценту, там размножается
и инфицирует плод. Инфекция вызывает
нарушения митотической активности,
хромосомные изменения, что приводит к
отставанию в физическом и умственном
развитии. При врожденной краснухе,
несмотря на наличие в сыворотке крови
антител к вирусу краснухи, возбудитель
длительное время (до 31 мес) сохраняется
в организме ребенка. Ребенок в течение
всего этого времени может быть источником
инфекции для других детей.
Инкубационный
периоддлится от 11 до 24 дней (чаще
16-20). Общее состояние больных краснухой
страдает мало, поэтому часто первым
симптомом, обращающим на себя внимание,
является экзантема. Больные отмечают
небольшую слабость, недомогание,
умеренную головную боль, иногда боли в
мышцах и суставах. Температура тела
чаще остается субфебрильной, хотя иногда
достигает 38-39°С и держится 1—3 дня. При
объективном обследовании отмечаются
слабо выраженные симптомы катара верхних
дыхательных путей, небольшая гиперемия
зева, инъекция сосудов конъюнктивы. С
первых дней болезни появляется
генерализованная лимфаденопатия.
Особенно выражены увеличение и
болезненность заднешейных и затылочных
лимфатических узлов. Иногда все эти
симптомы выражены слабо, и болезнь
обращает на себя внимание лишь при
появлении сыпи. Заболевание может
протекать в разных формах. Общепринятой
классификации клинических форм краснухи
нет.
Характерным
проявлениемкраснухи является
экзантема. Часто сыпь появляется уже в
первый день болезни (40%), но может появиться
на второй (35%), третий (15%) и даже на
четвертый день (у 10% больных). В некоторых
случаях именно сыпь обращала на себя
внимание, так как легкое недомогание
перед высыпанием не считалось каким-либо
заболеванием. Чаще сыпь вначале замечают
на лице, а затем в течение суток она
появляется на туловище и на конечностях.
В отличие от кори отсутствует этапность
высыпания. Сыпь более обильна на
разгибательных поверхностях конечностей,
на спине, пояснице, ягодицах. На лице
сыпь менее выражена, чем на туловище
(при кори наоборот). В отличие от скарлатины
элементы сыпи расположены на фоне
нормальной (негиперемированной) кожи.
Основным элементом сыпи является
маленькое пятно (диаметром 5—7 мм), не
возвышающееся над уровнем кожи, исчезающее
при надавливании на кожу или при
растягивании ее. Типичной является
мелкопятнистая сыпь (у 95%), хотя у отдельных
больных она может быть и крупнопятнистой
(диаметр пятен 10 мм и более). Наряду с
пятнами могут встречаться плоские
розеолы диаметром 2—4 мм, реже наблюдаются
папулы. Элементы сыпи, как правило,
раздельны, однако некоторые из них могут
сливаться, образуя более крупные пятна
с фестончатыми краями, но никогда не
образуется обширных эритоматозных
поверхностей (как это бывает при кори
или инфекционной эритеме), очень редко
выявляются единичные петехии (у 5%).
Иммунитет.После перенесенной инфекции иммунитет
стойкий пожизненный.
Лабораторная
диагностика.Исследуемый материал —
отделяемое носоглотки, кровь, моча,
фекалии, кусочки органов погибшего
плода. Вирус выделяют в культурах клеток.
Диагноз краснухи можно подтвердить или
посредством выделения и идентификации
вируса, или по нарастанию титров
специфических антител. Идентифицируют
выделенный вирус с помощью РТГА. Для
серодиагностики используют РИФ, ИФА,
РИА, РТГА. Серологические реакции ставят
с парными сыворотками с интервалом
10—14 дней. Диагностическим является
нарастание титра антител в 4 раза и
более. Выделение и идентификация вируса
довольно сложны и в практической работе
почти не используются.
Специфическая
профилактика и лечение.Основная цель
вакцинопрофилактики при краснухе
состоит в защите беременных женщин и
как следствие — в предупреждении
инфицирования плода и рождения детей
с синдромом врожденной краснухи.
Вакцинацию проводят
во многих странах. В России прививка
против краснухи не включена в календарь,
так как отечественная вакцина не
производится. Существуют зарубежные
краснушные живые аттенуированные
вакцины, выпускаемые в виде моно-, а
также ди- и тривакцины (паротит — корь —
краснуха). В большинстве стран проводят
двукратную иммунизацию детей младшего
и школьного возраста (18 мес и 12-14 лет).
Лечение симптоматическое.
Прогнозпри
краснухе благоприятный, за исключением
краснушного энцефалита, при котором
летальность достигает 50%. При врожденной
краснухе некоторые дефекты развития
(например, глухота) могут развиться
позднее (спустя год).
Конкретне цели:
Изучить
общую характеристику семейства
Togaviride.Изучить
морфологию и антигенные свойства вируса
краснухиОзнакомится
с эпидемиологией и основными клиническими
проявлениями краснухи.Изучить
методы лабораторной диагностики
краснухи.Особенности
диагностики краснухи у беременных и
новорожденных.Изучить
методы лечения и профилактики краснухи.Изучить
общую характеристику семейства
ParamyxoviridaeИзучить
морфологию и антигенные свойства вируса
кори.Эпидемиология
и основные клинические признаки кори.Методы
лабораторной диагностики, лечении и
профилактики кори.
Уметь:
Проводить
забор исследуемого материала для
лабораторной диагностики.Владеть
методикой заражения культуры клеток
материалом, взятом от больного.Владеть
методикой проведения метода интерференции
Теоретические
вопросы:
Характеристика
семейства Togaviride.Особенности
морфологии рода RubivirusЭпидемиология,
патогенез и основные клинические формы
краснухи.Методы
лабораторной диагностики краснухи.Особенности
диагностики краснухи у беременных и
новорожденных.Методы
лечения и профилактики краснухи.Морфология
и антигенная структура вируса кори.Методы
лабораторной диагностики кори.Методы
лечения и специфической профилактики
кори.
Практические
задания, выполняемые на занятии:
Изучение
демонстрационных препаратов.Разбор
схемы лабораторной диагностики краснухи.Разбор
схемы лабораторной диагностики кори.Зарисовка
демонстрационных микропрепаратов в
протокол.Оформление
протокола.
Литература:
Пяткін
К.Д., Кривошеїн Ю.С. Мікробіологія з
вірусологією та імунологією.– Київ.:
Вища шк., 1992.– 431с.Воробьев
А.В., Биков А.С., Пашков Е.П., Рыбакова
А.М. Микробиология.– М.: Медицина, 1998.–
336с.Медицинская
микробиология /Под ред. В.И. Покровского.–
М.: ГЭОТАР-МЕД, 2001.– 768с.Медицинская
микробиология, иммунология и вирусология
/Учебник для медицинских ВУЗов,
Санкт–Петербург «Специальная
литература», 1998.– 592 с.Тимаков
В.Д., Левашев В.С., Борисов Л.Б. Микробиология
/Учебник.– 2-е изд., перераб. и доп.– М.:
Медицина, 1983,- 512с.Конспект
лекции.
Дополнительная
литература:
Тiтов
М.В. Iнфекцiйнi хвороби.- К., 1995.– 321с.Шувалова
Е.П. Инфекционные болезни.- М.: Медицина,
1990.- 559 с.БМЭ.-
Т. 1, 2, 7.Гайдаш
І.С., Флегонтова В.В. Медична вірологія.–
Луганськ, 2002.– 357 с.
Короткие
методические указания к практическому
занятию:
В начале занятия
проводится проверка уровня знаний
студентов по теме.
Самостоятельная
работа состоит из изучения демонстрационных
препаратов и разбора схем лабораторной
диагностики энтеровирусных инфекций,
заполения протокола.
В конце занятия
проводится тестовый контроль и анализ
итоговых результатов самостоятельной
работы каждого студента.
Источник


