Диф диагностика сыпи при кори
Несмотря на широкий охват населения вакцинопрофилактикой, проблема распространения кори не теряет своей актуальности. В крупных мегаполисах ухудшению эпидемиологической обстановки способствует миграция граждан из различных регионов, развитое железнодорожное и авиасообщение, рост отказов от вакцинации с увеличением количества серонегативных лиц. По данным Роспотребнадзора, в настоящее время отмечается повышение числа заболевших корью [1]. С января по август 2017 г. показатель заболеваемости составил 0,16 на 100 тыс. населения, в то время как за аналогичный период 2016 г. — 0,05. Зарегистрировано 240 случаев заболевания, что в 3,1 раза больше, чем в прошлом году (78 случаев). Наиболее высокая заболеваемость зарегистрирована в Республике Дагестан, Чеченской Республике, Московской области [1].
В настоящее время отмечается увеличение числа заболевших корью за счет взрослого населения с затяжным течением, повышением количества тяжелых форм и неблагоприятных исходов. В связи с этим становится актуальной проблема диагностики кори на амбулаторном этапе с выделением ее форм: типичной, митигированной (ослабленной) и абортивной формы [2]. Практикующему врачу необходимо поставить предварительный диагноз непосредственно после первого осмотра пациента, ориентируясь на клинические симптомы. Отсутствие возможности срочного подтверждения или опровержения экспресс-методами в условиях «у постели больного» провоцирует непрофильные госпитализации с высокой вероятностью распространения инфекции среди пациентов с различной другой патологией. Трудности дифференциальной диагностики обусловлены нетипичным течением кори у взрослых и ранее вакцинированных, сходством с другими инфекционными заболеваниями, протекающими с экзантемами в сочетании с интоксикационным синдромом: краснухой, псевдотуберкулезом, иерсиниозом, скарлатиной, парвовирусной и некоторыми другими инфекциями, а также с аллергической (лекарственной) сыпью [3].
Этиология
Возбудитель вируса кори — РНК-содержащий морбилливирус из семейства парамиксовирусов, сферической формы, размером до 120 нм, состоит из нуклеокапсида, гемагглютинина, гемолизина и мембранного белка [2]. Несмотря на низкую устойчивость, обладает высококонтагиозными свойствами. Вероятность развития заболевания у невакцинированного человека после контакта с больным корью близка к 100% [2]. Путь передачи — воздушно-капельный, источник — больной человек с последних 2 дней инкубационного периода до 4-го дня после появления сыпи. Высокая восприимчивость в отсутствие специфической профилактики или перенесенной кори в анамнезе отмечается в любом возрасте [4, 5]. Иммунитет у переболевших формируется стойкий. Однако поствакцинальная защита имеет тенденцию к снижению спустя 10 лет, что служит фактором возникновения абортивной и митигированной кори. Эти формы отличаются отсутствием этапности и стертой картиной [4, 5].
Патогенез
Возбудитель кори тропен к слизистой оболочке верхних дыхательных путей и эпителию, что обуславливает ворота инфекции и дальнейшее поражение возбудителем конъюктивы, кожных покровов, слизистых оболочек ротовой полости. Не исключен занос инфекции в центральную нервную систему с развитием коревого энцефалита.
Клиническая картина
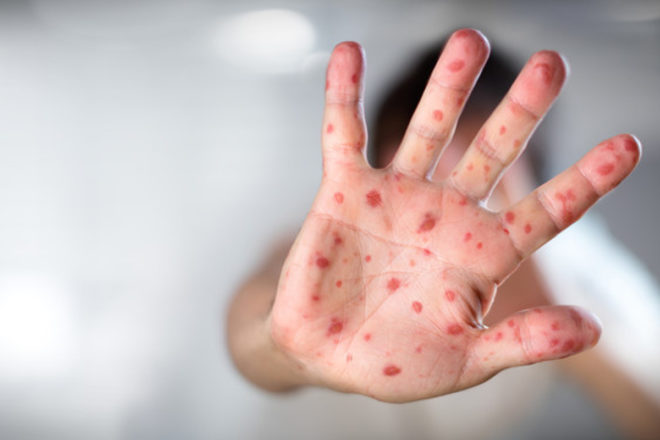
Инкубационный период вируса кори зависит от формы заболевания и варьирует от 7–14 дней при типичной форме до 21 дня (митигированная корь). Тем не менее периоду непосредственно высыпаний предшествует интоксикационный синдром. Он характеризуется гипертермией, слабостью, общим недомоганием. У большинства пациентов отмечается сухой надсадный кашель, ринорея, конъюнктивит или блефарит с обильным отделяемым. При этом на слизистой оболочке мягкого неба образуется специфическая коревая энантема, представленная мелкими красными включениями. Одновременно с этим на слизистой в полости рта образуются патогномоничные для кори пятна Бельского–Филатова–Коплика: белесоватые включения, возвышающиеся над уровнем слизистой, отграниченные красной каймой. Завершению начального периода предшествует снижение температуры, которая вновь повышается с появлением сыпи на 3–4 день. Ключевой характеристикой сыпи при кори является ее выраженная этапность: первому дню соответствуют элементы сыпи на лице, шее; на второй день сыпь поражает туловище, руки и бедра; на третий день захватывает голени и стопы. Первичным морфологическим элементом кори являются папулы (около 2 мм), окруженные пятном неправильной формы. Элементы сыпи склонны к слиянию. К концу третьего дня сыпь на лице начинает бледнеть и также поэтапно сходит, оставляя после себя очаги пигментации и шелушения. Аускультативно типичны рассеянные сухие хрипы, возможно присоединение вторичной инфекции [4–7].
Дифференциальный диагноз
Диагностика кори не представляет трудностей в период разгара болезни. Иная картина представлена в случае митигированной кори — она протекает относительно легко, температура тела не превышает субфебрильных цифр, катаральные явления сглажены, пятен Бельского–Филатова–Коплика нет, экзантема в виде единичных элементов без характерной для кори этапности (табл. 1) [2, 6].
Как видно из табл. 1, большинство выявляемых при кори симптомов характерны и для других нозологий. При осмотре пациента далеко не всегда удается выявить патогномоничный признак — пятна Бельского–Филатова–Коплика на слизистой оболочке полости рта. Выступающие и плотно фиксированные белые пятна, окруженные красной каймой, можно обнаружить напротив малых коренных зубов, иногда на губах и деснах, на 3–5 день от начала заболевания, непосредственно перед появлением экзантемы. Затем в течение 1–2 суток они исчезают. С неспецифичностью и невозможностью однозначной интерпретации клинических симптомов кори связано значительное число расхождений предварительного и заключительного диагнозов.
С целью улучшения качества диагностики в амбулаторных условиях нами был разработан способ оценки вероятности кори по данным анамнеза и клиническим симптомам.
Материалы и методы исследования
Была проанализирована клиническая картина и доступные анамнестические сведения на момент первого осмотра врачом у 20 пациентов с подтвержденной впоследствии лабораторными методами корью. Группу сравнения составили 20 больных, которым этот диагноз был поставлен ошибочно. Оценка проведена среди осмотренных и госпитализированных бригадами станции скорой и неотложной медицинской помощи г. Москвы в 2016–2017 гг. Пациенты были в возрасте от 6 месяцев до 75 лет. Подтверждение диагноза проводилось по клинической картине в динамике в сочетании с серологическим методом — по наличию вирусспецифичных антител (иммуноглобулинов класса М).
Результаты и обсуждение
Основные анамнестические сведения и клинические симптомы, позволившие поставить правильный диагноз, представлены в табл. 2. При этом было обращено внимание на то, что только сочетание 8 и более из перечисленных характерных признаков достоверно указывало на заболевание. Нельзя не учитывать и вероятность развития клинической картины у пациентов с наличием от 5 до 8 симптомов. В таких ситуациях возможно либо наблюдение в домашних условиях при нетяжелом состоянии, либо госпитализация в отдельный бокс с соблюдением всех мер профилактики инфицирования окружающих. При наличии менее 5 признаков диагноз впоследствии не подтверждался. Разработанный способ учитывает все имеющиеся на сегодняшний рекомендации по клинической диагностике кори [2, 4, 6, 7]. Вместе с этим он позволяет стандартизировать оценку клинической картины и данных анамнеза, что необходимо в работе врачей амбулаторно-поликлинического звена и службы скорой и неотложной помощи.
Выводы
Дифференциальная диагностика кори в амбулаторных условиях (на догоспитальном этапе) представляет собой непростую задачу, особенно если речь идет об абортивных и митигированных формах. Разработанный способ оценки вероятности кори позволяет стандартизировать диагностику по клиническим и анамнестическим данным в условиях, когда иные способы подтверждения невозможны по объективным причинам.
Литература
- Инфекционная заболеваемость в Российской Федерации за январь-март 2017 г. [Электронный ресурс]. Режим доступа: https://rospotrebnadzor.ru/activities/statistical-materials/statictic_details.php? ELEMENT_ID=9055.
- Покровский В. И., Пак С. Г., Брико Н. И., Данилкин Б. К. Инфекционные болезни и эпидемиология: учебник. М.: ГЭОТАР-Медиа, 2009. 816 с.
- Зверева Н. Н. Иммунопрофилактика инфекционных болезней: показания, вакцины, схемы введения // РМЖ. 2014. № 3. С. 247.
- Ющук Н. Д., Венгеров Ю. Я. Лекции по инфекционным болезням. 3-е изд., перераб. и доп. М.: ОАО «Издательство «Медицина», 2007. 1032 с.
- Поздеев О. К. Медицинская микробиология // Под. ред. В. И. Покровского. 2-е изд., испр. М.: ГЭОТАР-МЕД. 2004. 768 с.: ил. (Серия «ХХI век».)
- Инфекционные и паразитарные болезни в схемах и таблицах. Под ред. Н. Д. Ющука. М.: ФГОУ «ВУНМЦ Росздрава», 2008. 448 с.
- Инфекционные болезни: Национальное руководство. Под. ред. Н. Д. Ющука, Ю. Я. Венгерова. М.: ГЭОТАР-Медиа, 2009. 1056 с.
Т. А. Руженцова*, 1, доктор медицинских наук
Д. А. Хавкина**
П. В. Чухляев**
* ФБУН ЦНИИЭ Роспотребнадзора, Москва
** Московский медицинский университет «РЕАВИЗ», Москва
1 Контактная информая: ruzhencova@gmail.com
Критерии дифференциальной диагностики кори на догоспитальном этапе/Т. А. Руженцова, Д. А. Хавкина, П. В. Чухляев.
Для цитирования: Лечащий врач №11/2017; Номера страниц в выпуске: 40-42
Теги: инфекция, вирус кори, сыпь, кашель
Купить номер с этой статьей в pdf
Источник
Скарлатину
необходимо дифференцировать с
заболеваниями, сопровождающимися сыпью:
псевдотуберкулезом, краснухой, корью,
ветряной оспой, стафилококковой инфекцией
со скарлатиноподобным синдромом,
менингококцемией и др. (таблица 3). Также
нужен дифференцированный диагноз с
неинфекционными заболеваниями:
аллергическими сыпями, потницей,
атопическим дерматитом (таблица 4). При
проведении дифференциальной диагностики
следует использовать весь комплекс
клинических данных, включающий типичные
для каждой нозологической формы
особенности сыпи (морфология, локализация,
время появления, угасания и др.), наличие
и выраженность других клинических
проявлений (интоксикация, поражение
ротоглотки, лимфатических узлов, других
органов), а также сведения
эпидемиологического анамнеза. Существенную
помощь в проведении дифференциальной
диагностики оказывают лабораторные
методы (молекулярнобиологический,
вирусологический, серологический,
гематологический и др.).
Признак | Скарлатина | Корь | Краснуха | Энтеровирусная | Менингококцемия | Псевдотуберкулез |
1 | 2 | 3 | 4 | 5 | 6 | 7 |
Начальные симптомы | Лихорадка, лимфаденитом | Катаральные явления интоксикация, | Сыпь, незначительные | Интоксикация, | Лихорадка интоксикация, возникающие | Лихорадка, интоксикация, полиморфизм симптомов |
Время появления | 1─2-е | 4─5-е | 1-е (очень | 3─5-е снижении | Первые | В |
Морфология сыпи | Мелкоточечная | Крупнопятнистая, | Мелкопятнистая | Пятнистая, пятнисто- папулезная | Пятнистая, папулезная | Полиморфная |
1 | 2 | 3 | 4 | 5 | 6 | 7 |
Размеры сыпи | До | Средней | Мелкая (5─10 | Средней величины | От | Мелкая, |
Порядок высыпания | Одновременное всему | Этапно, | Одновременное | Одновременное | Постепенное, элементов | Одномоментное, |
Локализация сыпи | Сгибательная | В 3-4-е | По венно | Преимущест | Ягодицы, | Чаще |
Яркость сыпи | Яркая | Яркая | Бледно─розовая | Розовая, Яркая | Очень | Очень |
Фон | Гиперемирован | Не | Не | Не | Не | Может гиперемирован |
Обратное развитие сыпи | Исчезает | Переходит | Исчезает | Исчезает 1─2 | Некрозы | Исчезает |
Источник
Смотри много фото сыпи Температура и сыпь.
Данные Табл. 1.1, в которой суммированы признаки основных экзантем, позволяют сделать ряд дифференциально-диагностических обобщений.
- Появление сыпи в 1-й день болезни характерно для бактериальных инфекций.
- При вирусных инфекциях сыпь появляется со 2-го дня болезни и позже.
- Везикулезная сыпь на фоне температуры характерна только для вирусных инфекций.
Отличить бактериальную экзантему от вирусной помогает тяжесть состояния, интоксикация и отсутствие катаральных явлений, которые характерны для многих вирусных экзантем. Для вирусных экзантем характерны пятнисто-папулезные и/или везикулезные элементы, тогда как для сыпей при общих бактериальных инфекциях — эритематозный, мелкоточечный или геморрагический характер. Развитие симптомов шока характерно только для бактериальных инфекций. Собственно инфекции кожи (см. ниже) не только отличаются по морфологии элементов, но и редко сопровождаются общим лихорадочным состоянием. Геморрагические сыпи при бактериальных экзантемах следует дифференцировать с таковыми у больных с геморрагическим васкулитом Шенлейна-Геноха, идеопатической тромбоцитопенической пурпурой — болезнью Верльгофа, сывороточной болезнью, мультиформной эритемой, синдромом Лайела, крапивницей, гемолитико-уремическим синдромом (ГУС), Конго-Крымской геморогической лихорадкой (ККГЛ), геморрагической лихорадкой с почечным синдромом (ГЛПС).
Табл.1.1 Дифференциальный диагноз острых экзантемных инфекций
| Инфекции | На какой день болезни появляется сыпь, температура | Сыпь: характер, локализация, этапность | Длительность высыпания |
Вирусные экзантемы с пятнисто-папулезной сыпью | |||
| Внезапная экзантема (детская розеола) | На 4-5-й день высокой Т°С без видимого очага. | Пятнисто-папулёзная, одномоментное высыпание, больше на туловище. | Одномоментное высыпание на фоне падения Т°С. |
| Корь | 3-5-й день высокой Т°С, кашель, конъюнктивит, с- м Коплика. | Папулёзная, обильная. Этапность: лицо → туловище → конечности. | Высыпает 3 дня с падением Т°С. Пигментация, отрубевидное шелушение. |
| Краснуха | 1-2-й день катара с небольшой Т°С, увеличение затылочных л/узлов. | Пятнисто-папулёзная, часто необильная, этапность как при кори, но иногда менее чёткая. | 2-3 дня без Т°С. Пигментации и шелушения обычно не бывает!!! |
| Парвовирусная В-19 (инфекционная эритема) | 2-5-й день легкого заболевания с невысокой Т°С. | Папулёзная, меняющаяся, кружевная симметричная, на кистях, стопах, сливная на щеках. | 3-6 дней, возможно рецидивирование. |
| ECHO-экзантема | На 4-5-й день высокой Т°С без других проявлений. | Пятнисто-папулёзная, бледная. В основном, на туловище (грудь, живот). | Высыпание на фоне падения Т°С. |
Вирусные экзантемы с везикулезными и папулезными высыпаниями | |||
| Ветряная оспа | 1-2-й день на фоне высокой Т°С, катара. | Папула → везикула → пустула → корочка. Все тело (250- 500 элементов), этапности нет. | 3-4 дня. |
| Вирус простого герпеса | Первичная инфекция: 1-3-й день Т°С, стоматит. | На фоне экземы (Капоши) везикулы, пустулы «с пупком», гнойная суперинфекция. | Высыпания 7-12 дней на фоне высокой Т°С. |
| Рецидив: 1-й день Т°С (при других инфекциях). | Мелкие везикулы на губе, крыльях носа, вокруг рта, на гениталиях у подростков. | 1-2 дня при рецидивах инфекции. | |
| Энтеровирусная «рот-стопа-кисть» | 2-3-й день болезни с поражением слизистой рта. | Везикулёзная сыпь на кистях и стопах (больше тыльной стороны), этапности нет. | До 1 недели. |
| Кавасаки болезнь | На фоне Т°С>38°, лимфоузел >1,5 см инъекция склер, трещины губ. | Полиморфная, кореподобная по всему телу, отек ладоней и подошв, энантема. | Пластинчатое шелушение стоп и кистей со 2-й недели, Т°С 2-3 недели. |
Бактериальные экзантемы | |||
| Боррелиоз | На фоне Т>38°С, озноба, миалгий и артралгий. | Участок мигрирующей эритемы вокруг укуса клеща 5-15 см, иногда с сателлитами. | Мигрирует в течение фебрильного периода (до 1 недели). |
| Менингококцемия | В 1-й день >38°С, озноб, интоксикация, стадии комы. | Пятна, папулы быстро превращаются в петехии — на туловище, конечностях. | Быстрое развитие ДВС, шока. |
| Синдром ошпаренной кожи | Острое начало с Т°С, интоксикация, эритема с 1-го дня. | Эритема, сыпь — вокруг рта, быстро распространяющаяся по коже, буллы, десквамация. | Заживление без рубцов. |
| Синдром токсического шока | Острейшее начало с Т>38°С, часто с рвоты, поноса, миалгии. | Диффузная эритема и/или точечная сыпь. Вся кожа (как солнечный ожог), гиперемия слизистых. | Шелушение через 7-10 дней, потеря волос через 1-2 месяца. |
| Скарлатина | В 1-й день Т>38°С, ангина, часто лимфаденит. | Точечная сыпь, гиперемия кожи везде, кроме носогубного треугольника. | Пластинчатое шелушение с конца 1-й до 3-6 недель. |
Смотри еще: Антибиотико- и химиотерапия инфекций у детей (В.К. Таточенко, Москва, 2008)
Смотри много фото сыпи Температура и сыпь.
также вам может быть интересно
Источник