Грыжа после удаления камня почки
Классификация
Почему они появляются?
Развитие и признаки патологического процесса
Когда нельзя медлить?
Лечение
Постоперационный период
 Согласно медицинской статистке, послеоперационная грыжа брюшной полости развивается в 5-10 % случаев после хирургических вмешательств, причем она может появляться как непосредственно после операции, так и в достаточно отдаленные сроки.
Согласно медицинской статистке, послеоперационная грыжа брюшной полости развивается в 5-10 % случаев после хирургических вмешательств, причем она может появляться как непосредственно после операции, так и в достаточно отдаленные сроки.
Послеоперационные грыжи развиваются в зонах, где для доступа к органам брюшной полости осуществлялись операционные типовые разрезы. Чаще всего они появляются после следующих операций:
- нижней или верхней срединной лапароскопии;
- аппендэкомии (операции по удалению аппендицита):
- резекции печени;
- после удаления желчного пузыря;
- вмешательства по поводу перфорации язвы желудка;
- при кишечной непроходимости;
- операции на мочеточниках или почках;
- грыжа может появиться также после гинекологических операций (кесарева сечения, миомы матки, кисты яичника и др) или беременности.
Классификация
Грыжи различают по нескольким признакам.
По величине они бывают:
- малые – не оказывают влияния на форму живота;
- средние – охватывают определенную часть одной из областей брюшной стенки;
- обширные — распространяются на отдельную область стенки;
- гигантские – занимают несколько областей (2-3 и более).
Согласно другой классификации, образующиеся после операции грыжи делят на однокамерные и многокамерные, вправимые-невправимые.
Отдельную группу занимают грыжи рецидивирующего характера.
Почему они появляются?

- Основной причиной появления грыж после операции являются экстренные хирургические операции, при которых не проводится необходимая предоперационная подготовка органов пищеварительной системы, что провоцирует повышение внутрибрюшного давления, замедление кишечной моторики и проблемы с дыхательными органами. Все перечисленные факторы ухудшают условия для формирования рубца.
- Причиной патологического выпячивания может стать недостаточно квалифицированное проведение самой операции или применение некачественного оборудования или материалов. Все это провоцирует расхождение швов, воспаление, образование гематом, гноя.
- Грыжа может быть следствием дренирования брюшной полости или продолжительной тампонады.
- Нередко причиной послеоперационной вентральной грыжи является нарушение пациентом предписанного режима, в частности:
- значительная физическая нагрузка;
- несоблюдение лечебной диеты;
- отказ от ношения бандажа.
- Грыжи развиваются и вследствие патологических состояний и нарушений:
- длительной рвоты;
- снижения иммунитета;
- общей слабости;
- запоров;
- появления бронхита или пневмонии;
- ожирения;
- сахарного диабета;
- системных заболеваний, приводящих к структурным изменениям соединительной ткани.
Развитие и признаки патологического процесса
Первым проявлением патологии является напоминающее опухоль выпячивание, появляющееся в области рубца. В некоторых случаях, при изменении хода грыжи, она может возникать на определенном расстоянии от места хирургического разреза.
Как правило, на начальных стадиях заболевание не приводит к появлению болевых ощущений и без труда вправляются. Выпячивание уменьшается или даже может исчезнуть в горизонтальной позе.
Боль появляется при физической нагрузке, падении, напряжении (в частности, мышц пресса). Она связана с поражением внутреннего органа, выходящего из брюшной полости. Прогрессирование процесса приводит к увеличению выпячивания и усилению болей, которые нередко носят схваткообразный характер.
Основными симптомами послеоперационной грыжи являются:
- слабость
- запоры;
- вялость кишечника;
- тошнота;
- отрыжка;
- метеоризм;
- застои кала, приводящие к интоксикации;
- признаки раздражения и воспаления в области выпячивания;
- если грыжа локализуется в надлобковой части, наблюдаются дизурические расстройства.
Когда нельзя медлить?
 Нередко бывают следующие осложнения:
Нередко бывают следующие осложнения:
- скоплением каловых масс (копростазом);
- воспалением
- ущемлением;
- кишечной непроходимостью (частичной или полной);
- перфорацией.
При этом появляется следующая клиническая картина:
- нарастание болевого синдрома;
- тошнота, нередко сопровождаемая рвотой;
- задержка стула, газов;
- появление крови в кале;
- невозможность вправить выпячивание.
Самое опасное осложнение – ущемление, при котором внутренний орган, расположенный в грыжевом мешке, подвергается сдавливанию в области грыжевых ворот (месте выхода за пределы брюшной полости), в результате чего лишается кровоснабжения и за несколько часов погибает. Развивается перитонит. Отсутствие немедленной медицинской помощи может привести к летальному исходу.
Для доступа к внутренним органам часто требуется лапаротомия (разрезание живота).
Лечение
Единственным эффективным способом лечения послеоперационной грыжи является операция. Консервативная терапия назначается только при наличии серьезных противопоказаний к операции. В таком случае рекомендованы следующие меры:
- особая диета;
- меры для профилактики запоров;
- исключение значительных нагрузок;
- ношение лечебного бандажа.
Хирургическая операция по удалению послеоперационной грыжи называется герниопластикой.
Практикуются два вида герниопластики:
1. С использованием местных тканей – другими словами, ушивание апоневроза. Применение этого способа возможно только при незначительных размерах образовавшегося дефекта – до 5 см. Такое вмешательство может проводиться под местной анестезией.
В настоящее время этот способ практикуется все реже. Применение собственных тканей человека, не отличающихся особой прочностью, нередко приводит к рецидивам. К тому же необходимость перемещения тканей с целью устранения дефекта провоцирует нарушение нормальной анатомии брюшной стенки.
 2. С применением синтетических протезов. В современной медицине используют сетчатые аллотрансплантаты. Это особые сети, изготовленные на основе гипоаллергенных очень прочных материалов. Сети бывают следующих видов:
2. С применением синтетических протезов. В современной медицине используют сетчатые аллотрансплантаты. Это особые сети, изготовленные на основе гипоаллергенных очень прочных материалов. Сети бывают следующих видов:
- нерассасывающиеся;
- полурассасывающиеся;
- рассасывающиеся полностью;
- неадгезивные – их установка возможна в непосредственной близости от внутренних органов.
Каждая разновидность имеет свое назначение. Выбор производится в индивидуальном порядке.
С течением времени аллотрансплантат приживляется и прорастает тканями самого организма. Искусственный протез всю нагрузку берет на себя. При его использовании не происходит изменений анатомии брюшной стенки и значительно сокращается вероятность рецидивов.
Для проведения операции разумным является открытый доступ. Причин тому несколько:
- Уже имеется рубец, который нередко нуждается в коррекции хирургическим путем.
- Кожа в зоне грыжевого выпячивания истончена и растянута. Для получения косметического эффекта требуется ее иссечение.
- Лишь при открытом доступе можно обеспечить прочную фиксацию протеза.
- Гарантируется защита от повреждения находящихся в грыжевом мешке внутренних органов, качественное удаление самого мешка и операционных рубцов.
Операция проводится под наркозом.
Эндохирургические методы (преперитонеальный, лапароскопический) не рекомендованы вследствие большого риска травмы внутренних органов. Их применение целесообразно при грыжах небольшого размера или отсутствии необходимости косметической коррекции. Преимуществом малоинвазивных видов операций являются:
- незначительная интенсивность боли в постоперационный период;
- небольшие раны в виде малозаметных приколов.

Результаты:
- Устраняется косметический дефект в форме выпячивания.
- Исчезает послеоперационный рубец.
- Улучшается внешний вид живота.
- Устраняется болевой синдром.
- Операция предупреждает тяжелые осложнения.
Постоперационный период
Примерная длительность послеоперационного периода – 3 месяца, в течение которых очень важно соблюдать ряд правил.
- После удаления грыжи необходимо носить специальный поддерживающий бандаж.
- Физическая нагрузка, напряжение живота, поднятие тяжестей должны быть исключены.
- Следует соблюдать особую диету.
- Следить за регулярным опорожнением кишечника.
Диета
После удаления грыжи в первый день назначается следующая диета:
- исключается твердая пища;
- из жидкой пищи в рацион входят: рисовый отвар, нежирный бульон;
- из напитков: фруктовый кисель, отвар шиповника.
Целью последующей лечебной диеты является сокращение нагрузки на ЖКТ, предупреждение повышенного газообразования.
Для предупреждения давления на оперированную область необходимо исключить продукты, провоцирующие метеоризм и запоры.
Порции должны быть небольшими, принимать их следует с соблюдением равных промежутков времени.
 Что можно есть:
Что можно есть:
- богатую клетчаткой пищу, способствующую регулированию работы пищеварительной системы: блюда на основе моркови, свеклы, пареной репы;
- мясное пюре из индейки, куриной грудинки, телятины;
- каши в протертом виде: из гречки, коричневого риса;
- приготовленный на пару омлет (можно из куриных и из перепелиных яиц);
- рекомендуется каждый день есть одно яйцо всмятку.
Что можно пить:
- чистую воду;
- богатые витаминами напитки: кисель, компот, отвары (некислые).
Запрещаются:
- бобовые;
- белокочанная капуста;
- сырые помидоры;
- яблоки;
- дрожжевые продукты;
- молоко;
- газировки.
Все они вызывают брожение в кишечнике и приводят к газообразованию. Поскольку полностью исключить нежелательные продукты невозможно, для нормализации пищеварения и оптимального усваивания пищи могут быть назначены ферментные препараты (лекарства или БАДы).
Источник
Причины образования
- Технически неверное наложение врачом шва после операции,
- Воспаление, и как следствие, нагноение раны,
- Шовный материал низкого качества,
- Ожирение,
- Атрофированные мышцы живота,
- Излишняя физическая активность после перенесения операции,
- Слабый иммунитет,
- Склонность к запорам,
- Различные осложнения, проявившиеся после операции и т.д.

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей…
Читать далее »
Чаще всего может образовываться после удаления желчного пузыря, операции по случаю перитонита, удаления аппендицита. Встречаются случаи появления этой патологии после удаления почки.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Довольно часто выпячивание внутренних органов связано с необходимостью экстренного хирургического вмешательства, без возможности провести ряд подготовительных процедур. У больного может нарушиться нормальная работа ЖКТ или органов дыхания, это приводит к риску повышения внутрибрюшного давления и как следствие, к негативному воздействию на рубцовые образования.
Показания к проведению операции по удалению почки
Показания к нефрэктомии (удаление левой или правой почки) включают в себя группу патологических проявлений, затронувших орган:
- опухоли злокачественного характера, если одна почка не затронута или функционирует частично;
- травматические поражения почки, при которых орган прекращает нормально работать и восстановить ее функции невозможно;
- камни в почке, спровоцировавшие нагноение почечных тканей и их отмирание;
- поликистозная болезнь почек, развивающаяся на фоне почечной недостаточности (нефрэктомия применяется, если медикаментозная терапия не помогает);
- патологии развития почки в детском возрасте;
- проблемы с выведением урины из почки (гидронефроз), которые провоцируют атрофию тканей.
Вернуться к оглавлению
Как проходит операция по удалению почки?
- Методика проведения операции
- Послеоперационный период и диета
- Несколько полезных советов
Операция по удалению почки проводится лишь в крайнем случае, если лечение не дало никаких положительных результатов. То есть, органосохраняющая терапия вообще неэффективна и состояние пациента быстро ухудшается.
Нефрэктомия – это название самой операции в результате которой пораженная почка удаляется полностью. Её проводят по следующим причинам:
- тяжёлые или запущенные формы мочекаменной болезни;
- злокачественная опухоль, которая угрожает здоровью и может метастазировать;
- разного вида ранения: огнестрельные или ножевые;
- закрытые травмы почки, приводящие орган к разрушению.
Как и любая операция, нефрэктомия имеет ряд противопоказаний: заболевания сердечно-сосудистой системы, рак четвёртой стадии и нестабильное состояние больного.
Методика проведения операции
Удаление почки лапароскопически (нефрэктомия)– это полное удаление почки. Перед операцией больному проводят полное обследование со сдачей всех нужных анализов. Далее проводится оценка второй почки на функциональность. Это можно сделать с помощью современных методов: рентгена с контрастом или МРТ.
Наиболее щадящий метод удаления почки – лапароскопический. К преимуществам этого метода можно отнести:
- безопасность;
- минимальный риск осложнений в дальнейшем;
- быстрое восстановление в послеоперационный период;
- минимальный процент кровопотери;
- незначительная вероятность инфицирования во время проведения операции;
- прекрасный косметический эффект, без шрамов и рубцов;
- хороший результат.
Лапароскопическое удаление почки проводят хирурги с помощью специальной аппаратуры увеличивающее видеонаблюдение. Есть два радикальных способа проведения операции: через забрюшинное пространство или через область самой брюшины.
Операция идёт от 1 до 2 часов. Пациенту делают общий наркоз. Углекислый газ закачивается в брюшную полость, чтобы увеличить пространство для хирургических манипуляций. Также вводится специальный аппарат – лапароскоп для увеличения обзора.
Идущие к пораженной почке сосуды зажимаются специальными медицинскими клипсами. Затем хирург со своими помощниками начинает удаление почки. Извлечение почки из пациента выполняется заранее продуманным способом. После удаления все инструменты изымаются из брюшной полости, а разрезы зашиваются.
Важно! Последствия после операции напрямую зависят от мастерства и опыта хирурга.
Послеоперационный период и диета
Реабилитация после удаления почки проходит под присмотром врача-хирурга в стационаре. Больному назначаются противомикробные и противовоспалительные препараты. Первые сутки он должен находиться в реанимационном блоке.
Если операция прошла успешно, то пациенту разрешается вставать и медленно передвигаться уже через четыре дня.
Врач приписывает диету, которой пациент должен придерживаться на протяжении нескольких месяцев.
В первую неделю
- ограничение питья;
- жидкие каши, приготовленные на воде;
- неконцентрированные компоты;
Затем диета немного расширяется и пациенту можно вводить:
- вареное мясо;
- овощные и фруктовые пюре;
- нежирный кефир;
Важно! Употребляемая пациентом пища должна быстро усваиваться.
В послеоперационный период рекомендуется медленные пешие прогулки на свежем воздухе, и ограничение физических нагрузок. Разрешается поднимать тяжесть не больше 3 кг.
Полное выздоровление и восстановление организма приходит после полутора года. За этот период почка, которая осталась полностью адаптируется до нагрузок.
Рекомендуется
- употребление овощей и фруктов: особенно полезны для организма тыква и арбуз;
- любое мясо можно употреблять в небольшом количестве вареным или приготовленным на пару;
- Из кисломолочных продуктов рекомендуется нежирный кефир;
- Фруктовые соки: земляничный, клюквенный, а также несладкий зелёный чай;
Запрещается
- употребление соленой, жареной и острой ищи;
- копчености и маринованные блюда;
- пища с большим содержанием белка: куриные яйца, молочные продукты, соя, орехи, мясо (говядина, баранина, свинина);
- ограничить употребление газированных напитков, кофе и сладости;
Несколько полезных советов
Так как после операции оставшаяся почка выполняет работу за двоих, её нужно беречь. Для этого нужно выполнять все рекомендации врача.
- Соблюдать диету.
- Не выполнять больших физических нагрузок.
- Избегать всевозможных инфекций.
- Вовремя лечить воспалительные заболевания.
- Не переохлаждаться.
- Регулярно посещать своего лечащего врача и осуществлять наблюдение за здоровой почкой.
Если подытожить, то жизнь после удаления почки существует. Многие люди работоспособны, ведут обычный способ жизни с соблюдением незначительных правил предосторожности.
Подготовка к нефрэктомии
Изучив показания к нефрэктомии, пациент может представить, что его ожидает при таком диагнозе, однако решение принимает врач. Первоначально проводится диагностика – выявляется причина дисфункции органа, исследуется работа органов перед операцией.
В спектр диагностических мероприятий входят:
- оценка функции дыхания – ничто не должно нарушать работу легких, общая анестезия угнетает дыхание;
- рентген мочеполовых органов на повод выявления патологий;
- анализ на креатинин. Если показатель в крови повышен, говорят о почечной недостаточности;
- КТ, МРТ почки;
- УЗИ и КТ сосудов в брюшной полости на наличие тромбоза в венах.
Для подробной информации сдают на анализы кровь и мочу, проходят флюорографию. До того дня, на который назначена операция по удалению почки, человек три недели проводит в отделении урологии, сдает анализы и наблюдается врачами.
За один день до операции нельзя кушать. Пациенту делают клизму, сбривают волосы в месте хирургической манипуляции. Воды нужно пить много.
Способы классификации послеоперационных грыж
Критериев классификации таких образований существует несколько. К примеру, в зависимости от размера разделяют:
- малую грыжу (она никак не влияет на форму живота);
- среднюю (занимает какую-либо отдельную часть брюшины, например, пупочную);
- обширную (занимает отдельную область брюшной стенки);
- гигантскую грыжу (занимает сразу несколько (от двух-трех и более) областей (к примеру, в районе пупка и в правой части живота, что бывает после холецистэктомии).
Также специалисты выделяют однокамерные и многокамерные и вправимые или не вправимые грыжи. Отдельно выделяются рецидивирующую группу грыж.
Источник
Послеоперационная грыжа характеризуется выходом внутренних органов (кишечника, большого сальника) через дефекты в области хирургического рубца за пределы брюшной стенки. Послеоперационная грыжа определяется в виде опухолевидного выпячивания в зоне послеоперационного рубца, сопровождается болью в животе, при ущемлении — тошнотой, рвотой, отсутствием стула и отхождения газов. Диагностика послеоперационной грыжи включает осмотр хирурга, выполнение рентгенографии желудка, ЭГДС, герниографии, УЗИ брюшной полости и грыжевого выпячивания, КТ органов брюшной полости. Выявление послеоперационной грыжи требует проведения герниопластики с использованием местных тканей или синтетических протезов.
Общие сведения
Послеоперационные грыжи (рубцовые грыжи, грыжи рубца, вентральные грыжи) развиваются в ранние или отдаленные сроки после операций. Частота образования послеоперационных грыж после вмешательств на брюшной полости в оперативной гастроэнтерологии составляет 6-10%. Среди других грыж брюшной полости на долю послеоперационных дефектов приходится до 20–22%.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости: в области белой линии живота (после верхней или нижней срединной лапаротомии), правой подвздошной области (после операций на слепой кишке, аппендэктомии), области пупка, правом подреберье (после холецистэктомии, резекции печени), левом подреберье (после операций на селезенке), боковой поясничной области (после операций на почках и мочеточниках), надлобковой области (после гинекологических и урологических операций).
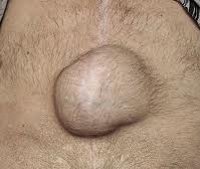
Послеоперационная грыжа
Причины
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др. Появление послеоперационных грыж нередко связано с общей ослабленностью, рвотой, развитием пневмонии или бронхита в послеоперационном периоде, запорами, беременностью и родами, ожирением, сахарным диабетом, системными заболеваниями, сопровождающимися изменением структуры соединительной ткани.
Послеоперационными грыжами могут осложняться практически любые операции на брюшной полости. Наиболее часто послеоперационные грыжи образуются после операций по поводу прободной язвы желудка, калькулезного холецистита, аппендицита, кишечной непроходимости, перитонита, пупочной грыжи или грыжи белой линии живота, кисты яичника, миомы матки, проникающих ранений брюшной полости и др.
Классификация
По анатомотопографическому делению в хирургии различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние). По величине послеоперационного дефекта грыжи могут быть малыми (не изменяющими конфигурацию живота), средними (занимающими часть отдельной области брюшной стенки), обширными (занимающими отдельную область брюшной стенки), гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные. Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие. Все обозначенные критерии учитываются при выборе способов устранения послеоперационных грыж.
Симптомы послеоперационной грыжи
Основным проявлением грыжи служит появление выпячивания по линии послеоперационного рубца и по его сторонам. На ранних стадиях послеоперационные грыжи являются вправимыми и не доставляют болевых ощущений. Болезненность и увеличение опухолевидного выпячивания появляется при резких движениях, натуживании, подъеме тяжестей. При этом в горизонтальном положении грыжа уменьшается или легко вправляется.
В дальнейшем боль в животе становится постоянной, иногда приобретает схваткообразный характер. Среди других симптомов послеоперационной грыжи отмечаются вздутие кишечника, запоры, отрыжка, тошнота, снижение активности. При грыжах, расположенных над лобком, могут отмечаться дизурические расстройства. В области грыжевого выпячивания на передней брюшной стенке развивается раздражение и воспалительные изменения кожи.
Послеоперационные грыжи могут осложняться копростазом, ущемлением, перфорацией, частичной или полной спаечной кишечной непроходимостью. При осложненном развитии послеоперационной грыжи отмечается быстрое нарастание боли в животе; появляются тошнота и рвота, кровь в испражнениях или задержка стула и газов. Грыжевое выпячивание становится невправимым в положении лежа на спине.
Диагностика послеоперационной грыжи
При осмотре грыжа определяется как несимметричное выбухание в области послеоперационного рубца. В вертикальном положении, при натуживании пациента или покашливании размеры опухолевидного выпячивания увеличиваются. Иногда через растянутый и истонченный рубец определяется перистальтика кишечных петель, шум плеска и урчание.
С помощью УЗИ брюшной полости и грыжевого выпячивания удается получить данные о форме и размерах грыжи, наличии или отсутствии спаечных процессов в брюшной полости, изменений в мышечно-апоневротических структурах брюшной стенки и др.
В процессе комплексного рентгенологического обследования (обзорная рентгенография брюшной полости, рентгенография желудка, рентгенография пассажа бария по кишечнику, ирригоскопия, герниография) уточняется функциональное состояние ЖКТ, отношение внутренних органов к послеоперационной грыже, наличие спаек. Для уточнения необходимых параметров послеоперационной грыжи и определения методов ее устранения может потребоваться проведение МСКТ или МРТ органов брюшной полости, эзофагогастродуоденоскопии, колоноскопии.

КТ органов брюшной полости. Постоперационная инцизионная грыжа передней брюшной стенки справа, содержащая часть толстой кишки
Лечение послеоперационной грыжи
Консервативная тактика при послеоперационных грыжах допустима только в случае наличия весомых противопоказаний к хирургическому вмешательству. В этих ситуациях рекомендуется соблюдение диеты, исключение физических нагрузок, борьба с запорами, ношение поддерживающего бандажа.
Радикальное избавление от послеоперационной грыжи может быть произведено только хирургическим способом – с помощью герниопластики. Метод герниопластики послеоперационной грыжи избирается, исходя из локализации и величины выпячивания, наличия спаечных процессов между органами брюшной полости и грыжевым мешком.
При небольших и неосложненных послеоперационных дефектах (менее 5 см) может быть выполнено простое ушивание апоневроза, т. е. пластика передней брюшной стенки местными тканями. Средние, обширные, гигантские, длительно существующие и осложненные послеоперационные грыжи требуют укрытия дефекта апоневроза с помощью синтетического протеза (герниопластика с установкой сетчатого протеза). При этом используются различные способы установки сетчатой системы по отношению к анатомическим структурам брюшной полости. В этих случаях нередко требуется разделение спаек, рассечение рубцов; при ущемлении послеоперационной грыжи — резекция кишки и сальника.
Прогноз и профилактика
Послеоперационные грыжи, даже при отсутствии осложнений, приводят к снижению физической и трудовой активности, косметическому дефекту, ухудшению качества жизни. Ущемление послеоперационной грыжи довольно часто (в 8,8% случаев) приводит к летальному исходу. После хирургического устранения послеоперационной грыжи (за исключением случаев многократного рецидивирования) прогноз удовлетворительный.
Профилактика послеоперационных грыж требует от хирурга выбора правильного физиологичного оперативного доступа при различных видах вмешательств, соблюдения тщательной асептики на всех этапах операции, использования качественного шовного материала, адекватной предоперационной подготовки и ведения больного после операции.
В постоперационном периоде от пациента требуется неукоснительное выполнение рекомендаций по питанию, ношению бандажа, физической активности, нормализации веса, ограничению физических нагрузок, регулярному опорожнению кишечника.
Источник


