Язвенный колит что нужно знать пациенту
Страница 10 из 10
Профилактика
Меры первичной профилактики (предотвращение развития ЯК), еще не разработаны. Видимо они появятся, как только будет точно установлена причина заболевания.
Профилактика обострений ЯК во многом зависит не только от мастерства лечащего врача, но и от самого больного. Для того чтобы симптомы заболевания не возвращались, обычно больному ЯК рекомендуется на протяжении длительного времени принимать лекарственные средства, способные поддержать ремиссию. К таким препаратам относятся препараты 5-АСК, иммуносупрессанты, инфликсимаб. Дозы лекарств, путь введения препаратов, режим и длительность их приема определяется индивидуально для каждого пациента лечащим врачом.
В период ремиссии следует с осторожностью принимать нестероидные противовоспалительные препараты (аспирин, индометацин, напроксен и др.), увеличивающие риск обострения ЯК. При невозможности их отмены (например, в связи с сопутствующей неврологической патологией) необходимо обсудить со своим доктором выбор препарата с наименьшим негативным влиянием на органы пищеварения или целесообразность замены на лекарственное средство другой группы.
Связь возникновения ЯК с психологическими факторами не установлена. Однако доказано, что хронические стрессы и депрессивный настрой больного не только провоцирует обострения ЯК, но и увеличивают его активность, а также ухудшают качество жизни. Нередко, вспоминая историю течения болезни, больные определяют связь ее ухудшения с негативными событиями в жизни (смерть близкого человека, развод, проблемы на работе и др.). Симптомы возникающего обострения, в свою очередь, усугубляют негативный психоэмоциональный настрой больного. Наличие психологических нарушений способствует низкому качеству жизни и увеличивает число посещений врача, независимо от тяжести состояния. Поэтому как в период рецидива заболевания, так и в период ремиссии пациенту обязательно должна оказываться психологическая поддержка, как со стороны медицинского персонала, так и со стороны домочадцев. Иногда требуется помощь специалистов (психологов, психотерапевтов), прием специальных психотропных лекарственных препаратов.
В период ремиссии большинству больных ЯК не требуется придерживаться жестких ограничений в диете. Подход к выбору продуктов и блюд должен быть индивидуальным. Пациенту следует ограничить или исключить употребление тех продуктов, которые именно у него вызывают неприятные ощущения. Показано включение в повседневный рацион рыбьего жира (он содержит омега-3-жирные кислоты, обладающие противовоспалительным эффектом) и натуральных продуктов, обогащенных полезной микрофлорой (некоторые виды бактерий участвуют в защите от обострения болезни). При стойкой ремиссии ЯК возможен прием качественного алкоголя в количестве не более 50 – 60 г.
При хорошем самочувствии пациентам с ЯК разрешены умеренные физические нагрузки, оказывающие благотворное общеукрепляющее действие. Выбор видов упражнений и интенсивность нагрузки лучше обсудить не только с тренером спортивного клуба, но и согласовать с лечащим врачом.
Даже если симптомы заболевания полностью пропадают пациенту необходимо находиться под медицинским наблюдением, так как ЯК может иметь отдаленные осложнения. Самым грозным последствием является рак толстой кишки. Чтобы не пропустить его на ранних стадиях развития, когда можно спасти здоровье и жизнь больного, пациенту необходимо проходить регулярное эндоскопическое обследование. Особенно это касается групп повышенного риска, к которым относятся пациенты, у которых ЯК дебютировал в детском и юношеском возрасте (до 20 лет), больные с длительно существующим тотальным ЯК, пациенты с первичным склерозирующим холангитом, больные, имеющие родственников с онкологическими заболеваниями. Британское общество гастроэнтерологов и Американское общество онкологов рекомендуют проводить контрольное эндоскопическое исследование с множественной биопсией (даже при отсутствии признаков обострения ЯК) через 8 – 10 лет после появления первых симптомов тотального ЯК, через 15 – 20 лет при левостороннем колите, далее фиброколоноскопию выполняют с частотой не реже 1 раза в 1-3 года.
Источник
Язвенный колит (другое название – неспецифический язвенный колит, НЯК) – аутоиммунное заболевание, которое проявляется хроническим гнойно-геморрагическим воспалением стенок толстого кишечника. Чаще болеют люди от 20 до 40 лет, как мужчины, так и женщины. В мире частота патологии варьируется от 50 до 230 человек на 100000 населения[1]. Возможно, такой разброс заболеваемости вызван не объективными причинами, а различными подходами к диагностике. Болезнь отличается разнообразием проявлений, и зачастую от первых симптомов до установления окончательного диагноза проходит несколько лет. Позднее обнаружение и неадекватное лечение приводят к развитию осложнений и способствуют увеличению смертности (в России – 17 случаев на миллион населения, в Европе – 6 случаев[2]).
Причины язвенного колита
Врачи до сих пор не до конца понимают механизм развития язвенного колита. Известно, что основная проблема – аутоиммунная реакция. По какой-то причине иммунитет начинает воспринимать ткани толстой кишки как чужеродные и пытается их уничтожить. Предположительно, первопричиной являются генетические изменения, провоцирующие чрезмерную иммунную реакцию на бактериальные антигены.
Бактериальных клеток в толстом кишечнике в 10 раз больше, чем клеток во всем человеческом организме, и с какого-то момента иммунная реакция переносится с них на компоненты кишечной стенки. Подобный механизм – сходство антигена бактерии и некоторых тканей организма, «сбивающее» с толку иммунитет – лежит в основе ревматизма и гломерулонефрита.
Катализатора подобных реакций пока не выявлено. Можно говорить лишь о предрасполагающих факторах:
- наследственность: у кровных родственников пациентов с язвенным колитом вероятность заболеть в 15 раз выше, чем у «среднестатистического» человека[3];
- стресс;
- кишечная инфекция;
- острая вирусная инфекция (не обязательно энтеровирусная);
- гиповитаминоз D;
- дефицит пищевых волокон и избыток животного белка в питании.
Классификация язвенных колитов
По расположению воспаления наибольшей активности язвенный колит делится на:
- дистальный (проктит, проктосигмоидит) – воспалены самые дальние участки кишечника: прямая и сигмовидная кишка;
- левосторонний – как следует из названия, воспалены левые отделы толстого кишечника вплоть до середины поперечной ободочной. Это уже упомянутые прямая и сигмовидная плюс нисходящая ободочная и частично поперечная ободочная кишка;
- тотальный – воспаление поражает толстый кишечник на всем протяжении.
По тяжести текущего обострения (атаки) язвенный колит может быть:
- легким;
- средней тяжести;
- тяжелым.
По характеру заболевания:
- острый – диагностирован впервые, первые симптомы появились менее полугода назад;
- хронический непрерывный: обострения следуют практически без перерыва, длительность ремиссии менее 6 месяцев;
- хронический рецидивирующий: обострения сменяются ремиссиями продолжительностью более полугода.
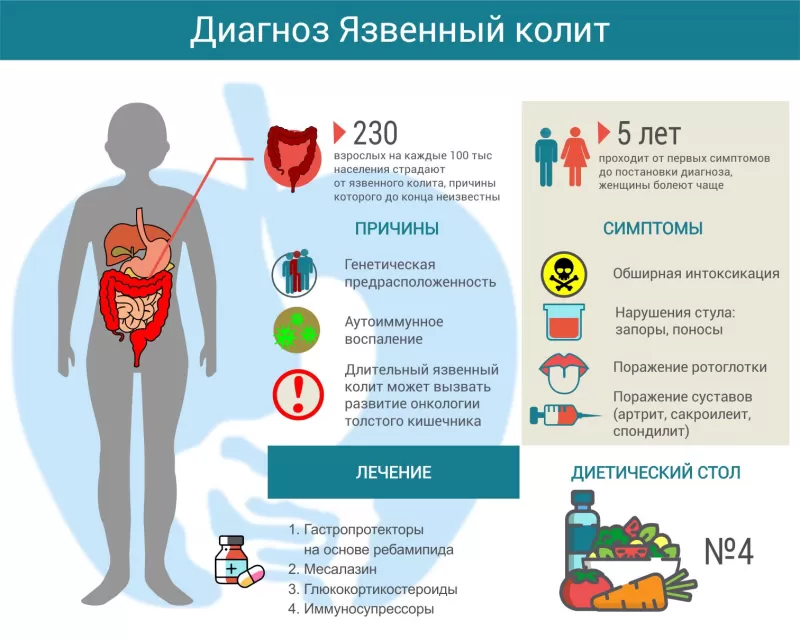
Язвенный колит — причины, симптомы, лечение, диетический стол
Симптомы язвенного колита
Как говорилось выше, симптомы язвенного колита крайне разнообразны и зачастую на первый взгляд не имеют никакого отношения к кишечнику. Именно поэтому нередки диагностические ошибки и неправильное лечение.
Синдром нарушения стула:
- диарея – в тяжелых случаях до 20 раз в сутки;
- примесь слизи, гноя, крови в водянистом кале;
- тенезмы – ложные болезненные позывы к дефекации;
- «ректальный плевок» – выделение небольшого количества кровянистой слизи после позыва.
Чем обширнее поражения, тем тяжелее диарея. При дистальном колите (поражение только прямой и сигмовидной кишки) поносы могут чередоваться с запорами, вызванными спазмом вышележащих отделов кишечника.
Болевой синдром: ноющие, схваткообразные болислева и внизу живота, реже – в районе пупка. Появляются через 30-90 минут после еды, достигают максимальной интенсивности непосредственно перед дефекацией, после чего ослабевают. По мере того, как патология прогрессирует, связь между болью и приемом пищи стирается.
Геморрагический синдром. Воспаленные участки кишечника кровоточат, что постепенно приводит к развитию анемии.
Внекишечные проявления язвенного колита есть почти у половины пациентов[4]. Именно они создают разнообразие симптоматики и условия для диагностических ошибок.
Аутоиммунные системные проявления вызваны вовлечением в аутоиммунную реакцию других органов:
- артропатии (боли и воспаления в суставах);
- поражение кожи (гангренозная пиодермия, узловатая эритема);
- афтозный стоматит (язвочки на слизистой рта);
- воспаление склеры, радужной оболочки глаз (увеит, ирит, иридоциклит, эписклерит);
Системные проявления, вызванные метаболическими нарушениями, появляются на фоне длительного воспаления и связанных с ним изменений в организме:
- холелитиаз (камни в желчном пузыре);
- стеатоз печени, стеатогепатит;
- тромбоз периферических вен;
- тромбоэмболия легочной артерии.
Нередко пациент меняет одного узкого специалиста за другим с жалобами на внекишечные проявления прежде, чем попадает к гастроэнтерологу, который и собирает «пазл». К тому же внекишечные проявления могут начаться раньше кишечных симптомов.
Осложнения язвенного колита

Боль и частые позывы к дефекации – основные симптомы со стороны кишечника
Кишечное кровотечение. «Подкравливает» язвенный колит постоянно, но при повреждении крупного сосуда кровотечение становится опасным для жизни. Пациент жалуется на резкую слабость, сердцебиение, покрывается холодным потом. Резко падает АД. В тяжелых случаях возможна спутанность сознания, шок.
Токсическая дилатация толстой кишки – паралич толстого кишечника с повышением давления внутри него. Внезапно повышается температура, опасно снижается АД, пациент жалуется на резкую слабость. Токсическая дилатация опасна перфорацией и перитонитом. Смертность при этом осложнении достигает 50%[5].
При малейшем подозрении на возможное осложнение язвенного колита нужно немедленно обратиться к врачу для госпитализации в хирургический стационар.
Диагностика язвенного колита
Основной метод диагностики – колоноскопия, во время которой врач проводит биопсию (забор образцов тканей кишечника для изучения под микроскопом).
В качестве дополнительного обследования могут назначить ирригоскопию, магнитно-резонансную или компьютерную томографию с контрастированием.
Чтобы уточнить общее состояние организма, назначают общий и биохимический анализы крови, анализ кала и другие исследования, в зависимости от жалоб конкретного пациента.
Лечение язвенного колита
В периоды обострений рекомендуется диетический стол №4. По мере стихания симптомов рацион расширяют, ориентируясь на переносимость тех или иных продуктов.
Для уменьшения активности воспалительного процесса рекомендуют месалазин в виде ректальных суппозиториев, ректальной пены или таблеток – в зависимости от тяжести и распространенности процесса.
Чтобы улучшить регенерацию слизистой оболочки, назначают гастропротекторы на основе ребамипида. Они уменьшают активность воспаления, снижают проницаемость эпителиального барьера и способствуют скорейшему восстановлению нормальной структуры и функции кишечной стенки.
Кроме того, чтобы купировать воспаление, могут рекомендовать глюкокортикостероиды (будесонид, преднизолон), препараты, подавляющие иммунитет (азатиоприн), моноклональные антитела (инфликсимаб, адалимумаб, голимумаб или ведолизумаб).
Схемы применения и дозы определяет врач, но нужно настраиваться на длительный курс поддерживающей терапии – преждевременное прекращение лечения способствует рецидиву.
При неэффективности консервативной терапии и появлении осложнений необходима операция – удаление пораженного участка толстой кишки.
Прогноз и профилактика язвенного колита
Кишечное кровотечение крайне опасно
При легком течении заболевания и адекватной терапии прогноз благоприятен. Возможна многолетняя ремиссия.
Угрозу несут осложнения, возникшие на фоне тяжелого обострения. Риск его в течение жизни составляет 15%[6]. Еще одна причина возможного неблагоприятного исхода – малигнизация процесса. Вероятность злокачественного перерождения тканей кишечника увеличивается вместе со «стажем» заболевания. Поэтому нужно регулярно проходить процедуру колоноскопии (минимум раз в год).
Так как причины болезни до конца не выяснены, специфической профилактики не существует.
[1] С.Р.Абдулхаков, Р.А.Абдулхаков. Неспецифический язвенный колит: современные подходы к диагностике и лечению. Вестник современной клинической медицины, 2009.
[2] П. В. Главнов, Н. Н. Лебедева, В. А. Кащенко, С. А. Варзин. Язвенный колит и болезнь Крона. Современное состояние проблемы этиологии, ранней диагностики и лечения. Вестник СПбГУ. 2011.
[3] там же.
[4] Н.Т. Ватутин, А.Н. Шевелёк, В.А. Карапыш, И.В Василенко. Неспецифический язвенный колит. Архив внутренней медицины, 2015.
[5] Клинические рекомендации Российской гастроэнтерологической ассоциации и ассоциации колопроктологов России по диагностике и лечению язвенного колита. 2017.
[6] там же
Источник
Страница 4 из 10
Симптомы язвенного колита
У большинства больных (у 75%) заболевание начинается постепенно. Иногда пациенты на протяжении долгого времени не обращаются за квалифицированной помощью врача-специалиста, расценивая наличие крови в стуле, как проявление хронического геморроя. Между появлением первых симптомов ЯК и моментом установления диагноза может пройти от 10 месяцев до 5 лет. Гораздо реже ЯК дебютирует остро.
Выраженность клинических проявлений ЯК зависит от протяженности воспалительного поражения и тяжести заболевания.Характерные ЯК для симптомы можно разделить на три группы:
- кишечные
- общие (системные)
- внекишечные.
Наиболее частыми кишечными симптомами являются нарушения стула в виде поноса (у 60–65 % больных ЯК частота стула составляет от 3–5 до 10 и более раз в сутки небольшими порциями) или запора (в 16–20 % случаев, в основном при поражении нижних отделов толстой кишки). Более чем у 90% пациентов в кале обнаруживается примесь крови. Ее количество различно (от прожилок до стакана и более). При воспалении нижних отделов толстой кишки кровь обычно имеет алый цвет и располагается поверх кала. Если же заболевание затронуло большую часть толстой кишки, то кровь появляется в виде сгустков темно-вишневого цвета, перемешанных с каловыми массами. Нередко в стуле пациенты замечают также патологические примеси гноя и слизи. Характерными клиническими признаками ЯК являются недержание кала, безотлагательные позывы на опорожнение кишечника, ложные позывы с выделением из заднего прохода крови, слизи и гноя, практически без каловых масс («ректальный плевок»). В отличие от пациентов с функциональными кишечными расстройствами (синдром раздраженного кишечника) стул у больных ЯК бывает также и в ночное время. Кроме этого, около 50% больных предъявляют жалобы на боли в животе, как правило, умеренной интенсивности. Чаще боли возникают в левой половине живота, после отхождения стула они ослабевают, реже усиливаются.
Общие или системные симптомы ЯК отражают влияние заболевания не только на толстую кишку, но и на весь организм больного в целом. Их появление свидетельствует о тяжелом и распространенном воспалительном процессе в кишечнике. Вследствие интоксикации и потери вместе с жидким стулом и кровью полезных веществ у больного развиваются повышение температуры тела, потеря аппетита, тошнота и рвота, учащение сердцебиения, снижение массы тела, обезвоживание, малокровие (анемия), гиповитаминозы и др. Нередко у пациентов возникают различные нарушения со стороны психо-эмоциональной сферы.
Внекишечные проявления ЯК, встречающиеся у 30% больных, являются результатом иммунных нарушений. Выраженность большинства из них сопряжена с активностью ЯК. Следует заметить, что пациенты часто не связывают эти симптомы с патологией кишечника и ищут помощи у различных врачей-специалистов (ревматологов, невропатологов, окулистов, дерматологов, гематологов и др.). Иногда их появление предшествует кишечной симптоматике. В болезнетворный процесс могут вовлекаться самые различные органы.
При поражении опорно-двигательного аппарата больные предъявляют жалобы на боли, припухлость, снижение подвижности различных суставов (коленных, голеностопных, тазобедренных, локтевых, лучезапястных, межфаланговых и др.). Как правило, боли мигрируют от одного сустава к другому, не оставляя значимых деформаций. Поражение крупных суставов обычно связано с выраженностью воспалительного процесса в кишечнике, а артропатия мелких суставов протекает независимо от активности ЯК. Длительность описанного суставного синдрома иногда достигает до нескольких лет. Также могут появляться воспалительные изменения позвоночника с ограничением его подвижности (спондилит) и крестцово-подвздошных сочленений (сакроилеит).
Поражения кожи и слизистой оболочки ротовой полости у больных ЯК проявляются в виде различных высыпаний. Типичными являются болезненные красные или фиолетовые подкожные узелки на руках или голенях (узловатая эритема), пузырьки на участках с небольшой толщиной подкожной клетчатки – голенях, в области грудины, самостоятельно вскрывающиеся с образованием язв (гангренозная пиодермия), язвочки на слизистой оболочке щек, десен, мягкого и твердого неба.
При вовлечении глазу больных ЯК развиваются боль, зуд, жжение в глазах, покраснение глаз, светобоязнь, ощущение «песка в глазах», ухудшение зрения, головные боли. Такие жалобы сопровождают появление воспаления слизистой оболочки глаза (конъюнктивита), радужной оболочки (ирита), белой оболочки глаза (эписклерита), среднего слоя глаза (увеита), роговицы (кератита) и зрительного нерва. Для правильной диагностики пациентам необходима консультация окулиста и проведение исследования с применением щелевой лампы.
Нередко к внекишечным симптомам ЯК относятся признаки поражения других органов пищеварения (печени и желчных путей (в т.ч. плохо поддающийся медикаментозному лечению первичный склерозирующий холангит), поджелудочной железы), нарушения в системе крови (флебиты, тромбозы, аутоиммунная гемолитическая анемия).
Источник
Страница 7 из 10
Диагностика
Перед обсуждением методов обследования, позволяющих правильно установить диагноз, хочется обратить внимание,что воспалительные и язвенные поражения слизистой оболочки толстой кишки далеко не всегда являются проявлением ЯК. Список заболеваний, протекающих со схожей клинической и эндоскопической картиной велик:
- инфекционные колиты (бактериальные, вирусные, паразитарные),
- болезнь Крона,
- ишемический колит (связан с недостаточным кровоснабжением кишечной стенки),
- дивертикулит,
- ассоциированный с приемом лекарственных препаратов колит,
- радиационный колит,
- рак ободочной кишки,
- солитарная язва прямой кишки
- эндометриоз и др.
Лечение же перечисленных заболеваний различается. Поэтому при появлении рассмотренных выше симптомов пациенту обязательно нужно обратиться за квалифицированной врачебной помощью, а не заниматься самолечением.
Для полного видения врачом картины заболевания и выбора оптимальной лечебной тактики должно быть проведено комплексное обследование больного. Необходимые диагностические процедуры включают лабораторные и инструментальные методы.
Анализы крови необходимы для оценки активности воспаления, степени кровопотери, выявления нарушений обмена веществ (белкового, водно-солевого), вовлечения в патологический процесс печени, других органов (почек, поджелудочной железы и др.), определения эффективности проводимого лечения, отслеживания побочных реакций от принимаемых лекарств.
Однако, к сожалению, пока не существует анализов крови «на язвенный колит», достаточных для постановки диагноза. Современные иммунологические исследования на специфические показатели (перинуклеарные цитоплазматические антинейтрофильные антитела (рANCA), антитела к сахаромицетам (ASCA) и др.) служат лишь дополнительным подспорьем при трактовке результатов всех проведенных обследований и дифференциальной диагностике ЯК и болезни Крона.
Анализы кала, которые возможно выполнить в любой поликлинике и стационаре (копрограмма, реакция Грегерсена – исследование на скрытую кровь) позволяют выявить невидимые невооруженному глазу патологические примесикрови, гноя, слизи. Бактериологические (посевы) и молекулярно-генетические (ПЦР) исследования стула обязательны для исключения инфекционной патологии и подбора антибиотиков. Сравнительно новым перспективным исследованием считается определение в кале показателей кишечного воспаления (фекального кальпротектина, лактоферрина и др.), позволяющее исключить функциональные расстройства (синдром раздраженного кишечника).
Эндоскопические процедуры занимают ведущее место в диагностике воспалительных заболеваний кишечника. Они могут проводиться как в амбулаторных, так и в стационарных условиях. Перед обследованием кишечника очень важно получить рекомендации врача по правильной подготовке к процедуре. В зависимости объема эндоскопического исследования для полноценной очистки кишечника обычно используют специальные слабительные препараты, очистительные клизмы или их комбинацию. В день исследования разрешается прием только жидкостей. Суть процедуры заключается во введении через задний проход в кишечник эндоскопического аппарата – трубки с источником света и присоединенной видеокамерой на конце. Это позволяет доктору не только оценить состояние слизистой оболочки кишечника, выявить характерные признаки ЯК, но и произвести безболезненный забор нескольких биоптатов (маленьких кусочков кишечной ткани) с помощью специальных щипцов. Биоптаты в дальнейшем используются для осуществления гистологического исследования, необходимого для правильной постановки диагноза.
В зависимости от объема обследования кишечника проводят:
- ректороманоскопию (осмотр жестким ректороманоскопом прямой и части сигмовидной кишки),
- фибросигмоидоскопию (исследование гибким эндоскопом прямой и сигмовидной кишки),
- фиброколоноскопию (исследование гибким эндоскопом толстой кишки),
- фиброилеоколоноскопию (обследование гибким эндоскопом всей толстой и участка тонкой (подвздошной) кишки).
Предпочтительным диагностическим исследованием является фиброилеоколоноскопия, позволяющая отличить ЯК от болезни Крона. Для уменьшения неприятных ощущений пациента во время процедуры часто используется поверхностный наркоз. Длительность этого исследования составляет от 20 минут до 1,5 часов.
Рентгенологические исследования толстой кишки проводятся при невозможности проведения полноценного эндоскопического осмотра.
Ирригоскопия(клизма с барием) также может быть осуществлена в условиях больницы или амбулаторно. Накануне исследования пациент принимает слабительное средство, ему делают очистительные клизмы. Во время исследования в кишку больному с помощью клизмы вводят контрастное вещество — бариевую взвесь, затем выполняют рентгенологические снимки толстой кишки. После опорожнения в кишку вводят воздух, который раздувает ее, и снова делают рентгенологические снимки. Полученные изображения могут выявить участки воспаленной и изъязвленной слизистой толстой кишки, а также ее сужения и расширения.
Обзорная рентгенография брюшной полости у больных ЯК позволяет исключить развитие осложнений: токсической дилатации кишки и ее перфорации. Специальной подготовки больного не требует.
Ультразвуковое исследование (УЗИ) органов брюшной полости, гидроколоно-УЗИ, лейкоцитарная сцинтиграфия, выявляющие воспалительный процесс в толстой кишке, имеют низкую специфичность в дифференцировке ЯК от колитов другого происхождения. Диагностическая значимость МРТ- и КТ-колонографии (виртуальной колоноскопии) продолжает уточняться.
Иногда чрезвычайно сложно отличить ЯК от болезни Крона, для этого требуются дополнительные обследования: иммунологические, рентгенологические (энтерография, гидроМРТ) и эндоскопические (фибродуоденоскопия, энтероскопия, исследование с помощью эндоскопической видеокапсулы) обследования тонкой кишки. Правильная постановка диагноза важна, так как, несмотря на то, что в развитии обоих заболеваний задействованы иммунные механизмы, в некоторых ситуациях лечебные подходы могут принципиально различаться. Но даже в развитых странах при полноценном обследовании не менее чем в 10-15% случаев не удается отличить друг от друга эти две патологии. Тогда устанавливается диагноз недифференцированного (неклассифицированного) колита, имеющего анамнестические, эндоскопические, рентгенологические и гистологические признаки, как ЯК, так и болезни Крона.
Источник


