Язвенный колит может быть раком
 Неспецифический язвенный колит – прогрессирующее хроническое заболевание, которое вызывает воспаление толстой и прямой кишки. Оно сопровождается высоким риском развития серьезных осложнений, нередко – опасных для жизни, включая рак.
Неспецифический язвенный колит – прогрессирующее хроническое заболевание, которое вызывает воспаление толстой и прямой кишки. Оно сопровождается высоким риском развития серьезных осложнений, нередко – опасных для жизни, включая рак.
Медики давно установили существование связи между язвенным колитом и некоторыми видами онкологии. Так, люди с воспалительными заболеваниями кишечника имеют повышенный риск колоректального рака. Поэтому критически важно своевременно предпринимать необходимые меры, чтобы снизить вероятность развития язвенного колита или его обострений – это, в свою очередь, позволит сократить риск рака.
В чем связь?
Согласно недавнему исследованию, опубликованному в медицинском журнале Journal of Cancer Research and Therapeutics, люди с неспецифическим язвенным колитом в пять раз больше подвержены риску развития колоректального рака в сравнении с теми, кто не страдает воспалительными заболеваниями кишечника. В том же исследовании было установлено, что этот тип онкологии является причиной около 15% смертей, связанных с язвенным колитом.
Степень риска формирования злокачественной опухоли в толстой и прямой кишке зависит и от того, как долго человек живет с язвенным колитом. Чем дольше длится болезнь и чем тяжелее ее течение, тем выше риск рака. После 8–10 лет с момента постановки диагноза этот риск увеличивается на 1% каждый год. Он растет еще быстрее, если человек не контролирует заболевание или оставляет его без лечения.
По этой причине при появлении первых симптомов важно не затягивать с визитом к врачу. Несмотря на то, что сегодня язвенный колит медикаментозно неизлечим, вовремя назначенная терапия позволяет добиться долговременной ремиссии без признаков болезни, облегчить симптомы, сократить длительность острых состояний, замедлить развитие недуга, его переход в тяжелую форму и развитие опасных осложнений.
Если назначенное лечение не работает, нужно обязательно повторно обратиться к врачу, чтобы он изменил терапевтическую схему.
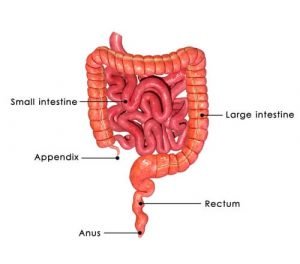
При язвенном колите может поражаться разный объем кишечника. Риск развития рака зависит в том числе от того, насколько большой участок охвачен воспалением. Чаще всего в процесс оказывается вовлеченной левая половина толстой кишки, но порой страдает она вся. У людей, у которых болезнь затронула большую часть кишки или всю ее, риск развития онкологии выше.
К иным факторам риска колоректального рака для людей с язвенным колитом относятся:
- диагностирование воспалительного заболевания кишечника в молодом возрасте
- мужской пол
- сахарный диабет
- случаи заболевания колоректальным раком среди близких родственников
- первичный склерозирующий холангит (очаговое воспаление и рубцевание желчных протоков)
- дисплазия, или предраковое повреждение клеток
- ранее перенесенная операция по удалению аппендикса
Ведущие клиники в Израиле
На какие признаки и симптомы следует обратить внимание
Язвенный колит может развиваться постепенно, но часто возникает внезапно. Почему развивается болезнь, медицина пока не знает. В какой-то момент организм начинает воспринимать клетки внутренней выстилки кишечника как чужеродные и атакует их. Из-за этого возникает воспаление, внутри толстой кишки появляются язвы.
Знание симптомов, при возникновении которых стоит насторожиться, может помочь предотвратить прогрессирование болезни. Проблема, правда, в том, что многие симптомы колоректального рака идентичны признакам воспалительных заболеваний кишечника. Например, наличие крови в кале является проявлением как рака кишечника, так и язвенного колита. Поэтому возможные симптомы онкологии легко перепутать с признаками колита в стадии обострения. Это еще одна причина регулярно посещать врача, чтобы следить за развитием болезни.
Людям, страдающим язвенным колитом, стоит как можно скорее обратиться к доктору при появлении следующих симптомов или изменений:
- диарея или запор
- хроническая усталость
- частое ощущение дискомфорта в животе (вздутие, газы, спазмы)
- рвота
- резкое изменение формы стула (например, слишком тонкий кал)
- изменение частоты испражнений
- беспричинная потеря веса
- ощущение не до конца опустошенного или вовсе полного кишечника после акта дефекации
- частая и срочная необходимость воспользоваться туалетом
- очень темная или очень светлая кровь в кале
Как снизить риск язвенного колита
Так как причина появления язвенного колита неизвестна, гарантированного способа предотвратить его не существует. Однако, если придерживаться определенных правил питания и образа жизни, поддерживая на должном уровне общее состояние здоровья, риск болезни можно снизить. Эти правила включают в себя:
- есть разнообразную и здоровую пищу
- пить достаточное количество воды
- ограничить употребление сладких газированных напитков
- снизить уровень стресса
- регулярно заниматься спортом
Не тратьте время на бесполезный поиск неточной цены на лечение рака
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Лекарственные препараты, которые могут помочь
Некоторые медикаменты могут работать своеобразной защитой при язвенном колите. Например, в вышеупомянутом исследовании отмечается, что противовоспалительные средства, такие как препараты 5—аминосалициловой кислоты, тиопурины и стероиды, при воспалении могут защитить клетки кишечника от повреждения, которое приводит к раку. В то же время исследователи отмечают, что общий риск развития колоректального рака у людей, которые принимают эти лекарства, не ниже, чем у тех, кто их не принимает.
Еще одно исследование, появившееся в журнале Clinical Gastroenterology and Hepatology, продемонстрировало, что препараты из группы статинов, которые обычно назначают для снижения уровня «плохого» холестерина в крови, могут снижать риск колоректального рака у людей с воспалительными заболеваниями кишечника. Ученые обнаружили, что люди с язвенным колитом, которые принимали один или больше препаратов этой группы, меньше были подвержены риску онкологии.
Другое исследование, обнародованное в медицинском издании The American Journal of Gastroenterology, выявило, что еще один противовоспалительный препарат адалимумаб (реализуемый под торговой маркой Humira), помогает эффективно контролировать воспалительный процесс при язвенном колите. Это может уменьшить повреждение клеток, которое является причиной их злокачественной трансформации.
Другие способы снизить риск
Огромную роль играют регулярные обследования. Человек с язвенным колитом должен посещать гастроэнтеролога минимум раз в год. При этом важно обсуждать любые изменения в симптомах или лечении, и честно говорить обо всем, что беспокоит. Повышая эффективность терапии воспалительного заболевания, доктор может помочь снизить риск колоректального рака. Тем, кто не удовлетворен качеством назначенного лечения, стоит посещать врача еще чаще, чтобы обсудить с ним другие варианты терапии.
Кроме того, важно в целом следить за здоровьем. Сбалансировано питаться, отдавая предпочтение полезным продуктам; есть больше овощей и фруктов и снизить употребление полуфабрикатов и другой обработанной пищи, чтобы поддерживать кишечник в здоровом состоянии. Следует также исключить продукты, раздражающие слизистую кишечника, в том числе алкоголь и избыточное количество красного мяса.
Регулярные физические нагрузки являются важным фактором поддержания здоровья. Найдите способ заниматься хотя бы 3–4 дня в неделю, будь то бег, плавание или езда на велосипеде.
Людям с язвенным колитом, чтобы снизить риск колоректального рака, также следует регулярно проходить эндоскопию или колоноскопию, которые могут помочь обнаружить признаки онкологии на начальной стадии. Раннее выявление рака имеет решающее значение для его эффективного лечения.
Выводы
Люди, страдающие язвенным колитом, имеют повышенный риск колоректального рака. На степень этого риска влияют несколько факторов, включая продолжительность болезни и то, насколько серьезны спровоцированные ей повреждения. Существует множество вариантов лечения, позволяющих контролировать воспалительный процесс в кишечнике.
Обнаружение признаков колоректального рака на ранней стадии имеет огромное значение, поэтому людям с диагнозом «неспецифический язвенный колит» следует регулярно посещать врача, чтобы следить за прогрессированием болезни и контролировать эффективность проводимой терапии.
Источник

Каждый первый, из живущих на этой планете, имеет шанс подхватить онкологию. Какова вероятность? Повышается ли она пропорционально наследственности, курению и воздействию окружающей среды (чем же мы сейчас дышим, только представьте…)?
Если у вас или ваших родственников есть диагноз НЯК, вы “словите рак”? Сколько живут люди с НЯК? На эти и другие вопросы я постараюсь дать ответы. Данные собраны с различных отечественных и зарубежных ресурсов.
Исследования подтверждают, что люди с НЯК имеют в несколько раз больший риск развития онкологии толстого кишечника. Но спешу вас успокоить: шанс, что у вас разовьется рак, не превышает 8-10% от общего числа больных этим заболеванием. Т.е. у более 90% больных НЯК рак толстого кишечника не возникает.
Как и в случае с первопричиной возникновения заболевания, зависимость появления онкологии от наследственности до сих пор плохо поддается исследованию.
Два основных фактора, которые ассоциируются с повышенным риском развития рака:
- Продолжительность болезни. Предполагается, что после 8-10 лет болезни риск возникновения рака толстого кишечника увеличивается (опять же, ключевое слово “предполагается”). Считается, что для пациентов с НЯК, имеющим стаж болезни более 10 лет, вероятность возникновения рака толстого кишечника возрастает ежегодно на 0.5%.
- Размер пораженного участка толстой кишки. Чем больше поражение, тем выше вероятность онкологии. Т.е. с диагнозом “проктит” тяжелее схлопотать рак, нежели “тотальщикам”. Это я уже считаю более логичной зависимостью.
Что примечательно, в ремиссии вы или нет – для рака это не имеет значения: сам факт наличия заболевания может спровоцировать злосчастную онкологию. И это, на самом деле, весьма странно. Т.е. нет смысла залечивать свои кишечные ранки, итог ведь один? Нет, мы попадем в те 90% счастливчиков 🙂
Наверняка вас порадует тот факт, что препараты групп 5-АСК и цитостатиков не влияют на возникновение рака. И, вы не поверите, многие ученые уверены в том, что иммунодепрессанты уменьшают риск развития онкологии в воспаленных тканях кишечника!
Не забывайте о том, что рак, если таковой все-таки возникнет, проще лечить на ранней его стадии. Для этого не ленитесь проходить колоноскопию с взятием биопсии хотя бы раз в два года, если вы в ремиссии. Однако, поймите, что биопсия – это взятие очень маленького кусочка кишечника, и если этот кусочек окажется здоровым, то рядом находящийся может таковым и не быть. Но на сегодняшний день множественная биопсия является самым надежным методом диагностики толстого кишечника на предмет онкологии Кроме того, общий и биохимический анализы крови никогда не бывают лишними! Обращайте внимание на свое общее самочувствие, на характер и форму стула, наличие в нем крови/слизи. Между прочим, именно кишечное кровотечение и учащенный стул на протяжении длительного периода времени являются первыми симптомами рака толстого кишечника (так я и думал, занимаясь самолечением в 2012-м), но помним о нашем уже имеющимся диагнозе.
У многих больных НЯК наблюдаются некие наросты на слизистой кишечника. Не стоит пугаться, это не рак, а просто псевдополипы, и они никак не влияют на риск развития онкологии.
Поговорим о дисплазии. Дисплазия — это термин, который используется для описания состояния/процесса в ткани кишечника (когда клетки кишечника уже не являются ни нормальными, ни раковыми). Опять же, дисплазия – это ни в коем случае не признак рака. Однако, сильная дисплазия считается уже предраковым состоянием, и врач может порекомендовать сделать операцию.
Непосредственно с продолжительностью и качеством жизни связано само наличие толстого кишечника в вашем организме. Да, я сейчас об операции. Существуют несколько факторов, в результате которых врач может рекомендовать операцию:
- Консервативное лечение не приносит успехов.
- Молниеносное развитие болезни с учетом вышеуказанного бездействия лекарств.
- Серьезные побочные эффекты в ответ на лечение препаратами.
- Дисплазия тяжелой степени.
- Рак толстого кишечника.
В данном контексте я не хочу затрагивать в подробностях жизнь после операции, но позволю себе остановиться на этой теме в одной из следующих статей.
Если все-таки онкологию у вас обнаружили, незамедлительно приступайте к лечению! Не доводите состояние до проникновения метастаз в вашу кровь. Жизнь – она одна, и надо ее ценить.
Ну да не будем о грустном, друзья! Основная мысль, которую я хотел донести до вас этим вечером – не думайте ежесекундно о своем НЯК. Жизнь полна восхитительных, прекрасных моментов! Сегодня вы поняли, что шанс получить рак кишечника у вас примерно такой же, как у курильщика заработать онкологию легких. Все у нас будет ХО РО ШО!
Источник
Пациенты, страдающие язвенным колитом или болезнью Крона (эти заболевания являются двумя основными формами воспалительного заболевания кишечника – ВЗК), часто задаются вопросом, повышен ли у них риск возникновения рака кишечника (также называемого колоректальным раком). Повышенный риск может наблюдаться у некоторых больных ВЗК, особенно с давним и протяженным язвенным колитом и болезнью крона толстой кишки. Тем не менее, общее количество больных ВЗК, у которых развивается рак кишечника, невелико. Необходимо проходить периодические обследования у врача с целью выявления рака. Также важно помнить, что рак поддается лечению при раннем обнаружении.
В данной статье рассматриваются факторы увеличения риска возникновения рака кишечника у больных ВЗК и способы снижения такого риска, а также описываются мутации, возникающие в кишечнике, которые могут повлечь развитие рака, и методы обнаружения таких мутаций.
Кто в группе риска?
Существует ряд факторов риска возникновения рака, включая семейную историю болезни и курение. У больных ВЗК риск развития рака кишечника может быть повышенным, в зависимости от вида ВЗК и протяженности воспалительного процесса.
Язвенный колит
Язвенный колит поражает слизистую оболочку толстой кишки (включающей в себя ободочную кишку и прямую кишку). Риск развития рака зависит от двух основных факторов:
- Продолжительность анамнеза
- Размер пораженного участка толстой кишки
Согласно исследованиям, риск развития рака обычно увеличивается через 8-10 лет после возникновения симптомов ВЗК, а не после диагностирования заболевания, которое могло произойти значительно позже, чем появились первые симптомы.
В это время риск возникновения рака наибольший в случае, если язвенный колит поражает всю толстую кишку (такое заболевание называется панколит).
Если же язвенный колит поражает только прямую кишку (проктит), то риск возникновения рака не выше, чем у здоровых людей.
Дать точную оценку величине риска развития рака кишечника у пациентов с язвенным колитом сложно из-за того, что исследования часто расходятся в выводах. Однако по результатам одного крупномасштабного исследования, у 3% больных панколитом рак может развиться через 20 лет. Через 30 лет в группу риска попадают 8% пациентов, а через 40 – 11%. Тем не менее, если рассматривать в качестве выборки все население, примерно у 5% людей рано или поздно развивается рак кишечника. Хотя эти цифры пугающие, нужно помнить, что даже среди больных ВЗК, рак кишечника возникает у меньшинства.
Болезнь Крона
Болезнь Крона может поразить любую часть пищеварительной системы от ротовой полости до ануса. Если болезнь Крона поражает всю или большую часть толстой кишки (болезнь Крона толстой кишки), риск возникновения рака кишечника (колоректального рака) примернно такой же, как и у больных язвенным колитом в течение продолжительного времени.
Если же болезнь Крона поражает только тонкую кишку, то увеличивается вероятность возникновения рака тонкой кишки. Однако, рак тонкой кишки встречается крайне редко даже у населения в целом.
Другие факторы риска
Существует ряд других факторов, которые способны увеличить риск развития рака кишечника:
- Тяжесть воспаления – ряд исследований показал, что при наличии продолжительного сильного воспаления риск возникновения рака увеличивается
- Наследственность — согласно исследованиям, если у кого-то из членов семьи пациента был колоректальный рак, риск его возникновения у больного ВЗК также увеличивается
- Возраст, в котором появились симптомы ВЗК — существуют данные, согласно которым при возникновении симптомов ВЗК в детстве риск развития рака у пациентов слегка повышен
- Первичный склерозирующий холангит (ПСХ) — первичный склерозирующий холангит вместе с ВЗК увеличивают риск возникновения рака
- Пол — обнаружено, что мужчины с ВЗК более склонны к развитияю рака кишечника, чем женщины
Как можно уменьшить риск?
Уменьшить риск можно тремя способами:
- Регулярное применение препаратов
Согласно некоторым исследованиям, при регулярном применении аминосалицилатов (5-АСК), в частности месалазина, риск возникновения рака уменьшается. Считается, что причиной снижения риска является то, что данные препараты предотвращают распространение воспаления в долгосрочном периоде или уменьшают его.
Исследования также показали, что пациенты, страдающие не только от ВЗК, но и от ПСХ, могут снизить риск развития рака, принимая урсодезоксихолевую кислоту (по рекомендации врача). - Регулярное посещение врача
Ежегодные обследования, даже в периоды ремиссии ВЗК, способствуют назначению наиболее эффективного лечения, а также выявлению признаков рака. Разумеется, при изменении симптомов в любое время, необходимо немедленно проконсультироваться с врачом. - Регулярные колоноскопии
Регулярные колоноскопии позволяют специалистам обнаружить изменения в толстой кишке на ранней стадии, до того, как образуется раковая опухоль. Это называется профилактическая колоноскопия. Пациентам, страдающим от ВЗК 8-10 лет и давно не проходившим эту процедуру, стоит обсудить с врачом необходимость проведения профилактической колоноскопии.
Что еще может снизить риск?
Проводится множество исследований касательно способов снижения риска возникновения рака кишечника у населения в целом.
Обнаружено, что физическая нагрузка и высоковолокнистая диета могут препятствовать развитию рака. Пациентам с ВЗК, которым не рекомендуется употреблять высоковолокнистую пищу, нужно поговорить с гастроэнтерологом или диетологом. Согласно исследованиям, высокожировая диета (основанная на насыщенных жирах) и употребление в пищу большого количества красного мяса, может увеличить риск возникновения рака толстой кишки, поэтому следует отказаться от такой пищи в пользу большего количества рыбы и птицы (без кожи).
Также была выявлена связь между употреблением алкоголя и увеличением шанса возникновения рака кишечника — этот риск увеличивается даже при употреблении одного бокала в день.
Другим фактором риска возникновения рака кишечника у населения в целом, является курение. Согласно одному исследованию, чем раньше человек начинает курить, тем выше этот риск.
Изучается потенциальная возможность применения кальция и витамина D в профилактике онкологических заболеваний. Пока такие исследования не завершены. Тем не менее, добавки на основе кальция и витамина D укрепляют кости, которые становятся более хрупкими из-за ВЗК.
Роль фолиевой кислоты также является одним из ключевых объектов изучения. Согласно исследованиям, фолиевая кислота может предотвращать развитие рака кишечника, а по другим данным, она способствует возникновению рака при наличии предраковых мутаций в толстой кишке. Для пациентов, находящихся в группе риска, этот факт может стать еще одной причиной для того, чтобы регулярно проходить колоноскопию.
Что такое колоноскопия?
Колоноскопия — это процедура, с помощью которой врач может обследовать внутреннюю стенку тонкой кишки непосредственно при помощи эндоскопа. Эндоскоп представляет из себя длинную гибкую трубку толщиной с мизинец, с фонариком и камерой на одном конце. Его вставляют в задний проход (анус), и его длина позволяет обследовать всю толстую кишку и нижний отдел тонкой кишки. Это позволяет врачу оценить степень тяжести воспаления, а также обнаружить сужения, полипы или дисплазию.
Для того, чтобы у врача был хороший обзор внутренней стенки кишечника, необходимо, чтобы перед процедурой толстая кишка обследуемого была прочищена. Поэтому вечером или прямо накануне колоноскопии пациентам дают слабительное. Некоторые больницы проводят хромоэндоскопию, при которой используются красители для обнаружения изменений в стенке кишки.
Для расслабления пациентам могут дать успокоительное. Обычно колоноскопия занимает 30-40 минут. Помимо осмотра слизистой оболочки кишечника, врач может провести биопсию — забор участка слизистой, чтобы изучить потом эти ткани под микроскопом. Также для более детального изучения могут быть удалены полипы.
Для чего проводится колоноскопия?
Колоноскопия позволяет врачу выявить наличие полипов и других предраковых мутаций – дисплазий (см. ниже). Полипы – это небольшие мясистые наросты, образующиеся на гладкой поверхности внутренней стенки толстой кишки. Существуют различные виды полипов, самыми распространенными являются:
- Воспалительные полипы (псевдополипы)
– обычно их лечить не нужно, но во время колоноскопии их могут удалить для дальнейшего изучения под микроскопом и подтверждения диагноза - Аденоматозные полипы (аденомы)
– полипы, которые могут потенциально переродиться в рак. Они являются видом дисплазии и должны быть удалены.
Что такое дисплазия?
Дисплазия — это изменение размера, формы или строения нормальных клеток, которое само по себе не является раковым, но появление которого свидетельствует о вероятности развития рака. Полипы являются одним из видов дисплазии. По форме различают дисплазию плоского и цилиндрического эпителя. В некоторых случаях в дисплазии цилиндрического эпителия могут быть шероховатости и утолщения. Обнаружить дисплазию плоского эпителия намного сложнее, но ее также необходимо лечить.
Аденомы удаляются эндоскопическим путем (т.е. во время колоноскопии) в случае, если в стенке кишечника отсутствуют признаки дисплазии. В случае, если нельзя полностью удалить дисплазию эндоскопическим путем, тогда требуется хирургическое вмешательство и удаление толстой кишки.
Как часто нужно проводить колоноскопию?
Пациентам с язвенным колитом и болезнью Крона рекомендуется пройти колоноскопию через 10 лет после возникновения первых симптомов для того, чтобы обнаружить наличие каких-либо изменений в толстой кишке. Лучше проводить процедуру в период ремиссии.
После этого желательно проводить последующие процедуры каждые 3-5 лет или, реже, ежегодно. Частота будет зависеть от результатов каждой предыдущей колоноскопии и от других факторов риска, которым может быть подвержен пациент. Так, пациентам, страдающим и от язвенного колита, и от ПСХ, нужно проходить колоноскопию ежегодно. Важно помнить, что эти рекомендации не относятся к пациентам, чья болезнь Крона поразила не толстую кишку, а другие органы.
Насколько эффективна колоноскопия для обнаружения рака?
Совершенного способа обнаружения ранних признаков рака не существует и, к сожалению, у пациентов, находящихся в группе риска, может возникнуть рак даже несмотря на многолетнее отсутствие симптомов ВЗК. Дисплазии также сложно обнаружить, особенно из-за того, что невозможно взять пробу всей внутренней стенки кишечника.
Однако на сегодняшний день колоноскопия считается самым эффективным способом раннего обнаружения рака. Чем раньше найдена опухоль, тем больше шансов вылечиться. Главным преимуществом регулярных обследований является то, что при обнаружении ранних признаков рака, хирургическое вмешательство является самым вероятным способом лечения. В этом случае, опухоли удаляются.
Проведение колоноскопии также несет ряд недостатков. Обследование занимает много времени, а подготовка кишечника – это неприятная процедура. Колоноскопия может причинять дискомфорт и привести к сильному кровотечению. Хотя осложнения после колоноскопии возникают редко, есть небольшая вероятность повреждения кишечника в ходе процедуры.
Лучше всего обсудить все потенциальные плюсы и минусы регулярного проведения колоноскопии с врачом.
Какие еще существуют анализы?
Пациентам в возрасте 60-69 могут провести иммуннохимический анализ кала на скрытую кровь, направленный на выявление рака кишечника. Этот анализ помогает обнаружить не опухоль, а наличие скрытой крови в фекалиях, которая может являться следствием рака. Для пациентов с ВЗК этот анализ может быть менее эффективным, т.к. скрытая кровь в стуле может быть вызвана ВЗК. Необходимость этого анализа нужно обсудить с лечащим врачом.
В настоящее время разрабатываются другие способы выявления рака кишечника. Пока что же самыми эффективными методами снижения риска возникновения колоректального рака являются регулярный прием лекарств и, при необходимости, регулярное проведение колоноскопии.
Источник