Язвенный колит у грудных детей
Энтероколит представляет собой опасную болезнь, проявляющуюся в виде воспаления толстого кишечника (колита) и тонкого (энтерита), что провоцирует нарушение основных функций органа: переваривания, выделения, всасывания и перистальтики. Многие малыши страдают от данной патологии, причины могут таиться в незрелости внутренних органов, пагубного воздействия некоторых факторов в период внутриутробного развития.
Причины
Энтероколит у новорожденных встречается не очень часто, но скрывает в себе огромную угрозу для жизни и здоровья младенца. Что касается единственной причиной развития патологии, врачи не могут дать однозначного ответа. Проанализировав ситуацию и статистику, специалисты утверждают, что значимую роль играет отсутствие должной гигиены и наличие внутриутробных проблем. Зачастую энтероколит у грудничка проявляется из-за преждевременных родов, несоблюдения матерью рекомендаций лечащего врача.
Провоцирующие факторы развития воспалительного процесса в кишечнике:
- энтеробиоз, аскаридоз в детском возрасте;
- неоправданное применение антибактериальных;
- отсутствие гигиены, пребывание младенца в антисанитарных условиях;
- заражение ребенка кишечной инфекцией, развитие шигеллеза, холеры, сальмонеллеза или дизентерии;
- полицитемия;
- осложнения во время вынашивания ребенка;
- недоразвитие кишечника по причине сниженной массы плода;
- аллергия на молочный белок, глютен;
- инфицирование стафилококком в утробе матери;
- приобретенные, врожденные заболевания желчного пузыря, поджелудочной железы или желудка;
- асфиксия, гипоксия новорожденных;
- многоплодная беременность;
- неправильный прикорм.
Как можно заметить, причины, из-за которых проявляется энтероколит у новорожденных, не ограничиваются несколькими пунктами, они тесно взаимосвязаны с патогенезом патологии.
Симптомы колита у новорожденных
Клиническая картина заболевания может свидетельствовать о коликах, которые достаточно часто беспокоят грудничков. Несмотря на это, в случае постоянной сонливости, вялости, плаксивости и усталости, следует внимательно присмотреться к подобным признакам и обратиться к педиатру. Своевременная диагностика и терапия помогут избежать осложнений, влияющих на качество жизни.
Признаки начинают проявляться со второй недели жизни, но могут беспокоить и в первые 3 месяца. Это связано с возрастом и весом младенца, чем они меньше, тем позже можно распознать воспалительный процесс.
Медики выделяют несколько видов энтероколита:
- молниеносный;
- подострый;
- острый.
Что касается молниеносной стадии, то она дает знать о себе на третий-пятый день жизни. Проявляется на фоне патологий кишечника, симптоматика развивается очень быстро, что может стать причиной летального исхода.
Острая форма может развиться в течение нескольких суток, характеризуется последовательностью. В первую очередь происходит поражение слизистой оболочки конкретной части кишечника. В данной области нарушается кровообращение, а это является провоцирующим фактором для усиления ишемии. После этого процесс охватывает дистальные части кишки, что обостряет клиническую картину. Последняя стадия сопровождается формированием некротических участков по всему кишечнику, вызывая его перфорацию.
Подострый энтероколит проявляет себя постепенным нарастанием перечисленных признаков. Вздутие живота возникает периодически, наблюдается плохой набор веса. Продолжительное воспаление может стать причиной кишечной непроходимости, что чревато более серьезными последствиями и даже смертельным исходом.
На фоне воспалительного процесса развивается язвенная форма заболевания. Интересно то, что деформация может иметь различную глубину, есть риск последующей перфорации. В роли возбудителя выступает стафилококк, проявляющийся неправильным всасыванием, обезвоживанием, поносом и рвотой, потерей в весе.
Энтероколит у новорожденного сопровождается сильным и болезненным вздутием живота.
Симптоматика патологии выглядит следующим образом:
- чрезмерное газообразование;
- анемия;
- раздражительность, вялость, усталость и плаксивость;
- болезненный живот;
- нарушение нормального сна;
- слишком частые срыгивания;
- слизистые, жидкие каловые массы, иногда можно заметить прожилки крови;
- частые позывы к дефекации, диарея;
- на фоне воспалительного процесса может повышаться температура тела.
Важно заметить, что энтероколит у грудничка развивается внезапно, в основном протекает в форме обострения. Если патология носит хронический характер, то ребенок плохо набирает вес и отстает в росте, наблюдается дефицит минеральных веществ и расстройство белкового обмена. Наиболее распространенной формой патологии считается некротический энтероколит. Он развивается из-за неправильного кровообращения в области кишечника, на фоне бактериальных инфекций и повреждений слизистой оболочки пищеварительного органа.
Симптомы некротического энтероколита:
- гипоксия;
- апноэ;
- вздутый живот;
- наличие болевых ощущений во время пальпации;
- рвота с кровью, желчью;
- медленное сердцебиение.
Некротизирующая разновидность заболевания сопровождается формированием некрозов в кишечнике. Именно поэтому, симптомы и лечение назначаются исключительно врачом, нельзя заниматься самолечением.
Диагностика
Прежде чем лечить энтероколит, важно выполнить полноценную аппаратную и лабораторную диагностику. Наличие заболевания определяется несколькими способами. Для начала врач должен выслушать жалобы и переживания родителей, чтобы сопоставить клиническую картину. При помощи пальпации можно выявить увеличение тонкого кишечника.
Лабораторные методы
Чтобы поставить точный, достоверный диагноз, не обойтись без проведения соответствующих анализов, а именно крови и каловых масс. На основании полученных результатов врач подбирает индивидуальное лечение, целью которого является быстрая и качественная реабилитация.
Анализ крови
Благодаря общему исследованию удается выявить наличие воспалительного процесса, о чем будет свидетельствовать повышенное количество лейкоцитов, тромбоцитов. Для этого проводится тщательное изучение клеточного состава периферической крови. По его показателям диагностируют анемию, диспротеинемию, неправильное ионное равновесие, что сигнализирует о нарушении пищеварительного процесса. Результаты исследования являются поводом для проведения колоноскопии, ректоскопии.
Анализ кала
Наиболее информативным лабораторным методом диагностики считается копрограмма, бактериологический посев каловых масс. Что касается первого типа исследования, то с его помощью анализируется состав дефекаций, их физико-химические свойства, есть возможность выявить яйца гельминтов и скрытую кровь. Бактериальный посев определяет разновидность инфекционного возбудителя, помогает узнать чувствительность к антибиотикам. В некоторых случаях, лечение назначают без результатов анализов, так как энтероколит у детей раннего возраста носит прогрессирующий характер, поэтому может быть смертельно опасным.
Аппаратные методы
Лабораторные анализы помогают выявить болезнь, определить ее локализацию. Несмотря на это, приоритетной остается инструментальная диагностика, а именно ректороманоскопия, колоноскопия, ультразвуковое исследование, а также рентгенография. УЗИ помогает узнать уровень содержания воздуха, наличие утолщенных стенок. Для патологии постоянным эхографическим признаком считается присутствие перерастянутых петель кишечника. Сигнализировать об ухудшении самочувствия ребенка может расширенная портальная вена.
Колоноскопия
Данный метод признан наиболее информативным, он помогает выявить присутствие эрозий, полипов, пораженных частей слизистой оболочки, изъязвлений, деструкций. Если есть необходимость, то во время манипуляции осуществляется забор специальной пробы – биоптатической.
Ректороманоскопия
Диагностический метод применяется для выявления заболевания толстого кишечника, при патологиях невыясненной этиологии, а также для получения материала из просвета, чтобы выполнить цитологическое и бактериологическое исследование, биопсию.
Рентген кишечника
Исследование позволяет выявлять наличие изменений в кишечном просвете, определять дефекты стенок и характер структуры. Рентгенография показывает не симметричное вздутие, локализует кисты, которые заполнены газами либо воздухом, способствует обнаружению скоплений газа в воротной вене.
Мнение эксперта
Ирина Катыкова
Врач-педиатр, детский невропатолог
Задать вопрос >>
У вас остались вопросы о здоровье вашего ребенка? Задайте их прямо тут на сайте и мы обязательно ответим!
Особенности лечения энтероколита у грудных детей
Учитывая патогенез энтероколита, должно проводиться соответствующее лечение. Важным условием является предотвращение инфекционных осложнений, перфорации. Для этого необходимо прекратить питание, все зависит от степени тяжести болезни. Иногда разрешается только парентеральное кормление. Терапия патологии направлена на ликвидацию симптомов, основного возбудителя, а также предотвращение осложнений и нежелательных последствий.
Методики лечения энтероколита у новорожденных:
- строгая диетотерапия;
- прием лекарственных препаратов;
- хирургическое вмешательство (некротическая форма заболевания).
Схема терапевтического курса подбирается индивидуально, так как нужно учесть результаты лабораторных анализов и инструментальной диагностики, а также общее состояние ребенка.
Коррекция питания
Диета – основная стадия в лечении энтероколита. Важно, чтобы рацион восполнял дефицит жидкости и витаминов в организме. Главным методом терапии у детей до трех лет считается строгая, сбалансированная диетотерапия. Что касается пищи, то она должна иметь пюреобразную форму, ее готовят исключительно на пару либо отваривают. Питаться маленькими порциями около шести раз в сутки. Строго запрещено вводить прикорм и новые продукты. Разрешается подслащенная вода, грудное молоко и некоторые молочные смеси. Если речь идет о недоношенных детях, то их кормят внутривенно, чтобы снять нагрузку с ЖКТ.
Медикаментозные препараты
Лечение лекарственными средствами подразумевает использование антибиотиков, так как основным фактором развития заболевания остается бактериальный воспалительный процесс, протекающий в стенках кишки. Параллельно проводится инфузионная терапия, под конец курса прописывают пробиотики, чтобы нормализовать микрофлору и устранить раздражающий эффект остальных медикаментов.
Среди антибиотиков отдают предпочтение ампициллиновому ряду:
- Амикацин;
- Амписульбин;
- Имипенем.
Наиболее популярные пробиотики:
- Прэма;
- Энтерожермина.
Витамины можно принимать только после окончательного выздоровления, но они не должны раздражать кишечник. Из-за энтероколита могут проявляться понос и запор, нарушение пищеварения. Что касается народного лечения, то для новорожденных его не используют.
Прогноз
В большинстве случаев лечение носит положительный характер, около 50 процентов грудничков с НЭК имеют шансы на полное выздоровление. Не исключены такие проблемы, как синдром короткой кишки и ее сужение, что не обходится без оперативного вмешательства хирургов. Дети, столкнувшиеся с некротическим энтероколитом, могут распрощаться с частью органа, так как его придется удалить.
В группе риска находятся те груднички, которые родились раньше срока, а также имеют малую массу тела. Именно поэтому, следует учесть все возможные осложнения, повышенный уровень летальности, чтобы своевременно приступать к адекватному лечению.
Источник
Неспецифический язвенный колит (НЯК) – тяжелая хроническая патология толстого кишечника воспалительно-дистрофического характера, имеющая непрерывное или рецидивирующее течение и приводящая к развитию местных или системных осложнений.
Процесс локализуется в прямой кишке (язвенный проктит) и распространяется по толстому кишечнику. При поражении слизистой на всем протяжении толстого кишечника говорят о панколите.
Преобладает распространенность заболевания среди населения индустриально развитых стран. За последние 20 лет отмечается рост заболеваемости не только у взрослых, а и у детей всех возрастов.
НЯК может развиваться в любом возрасте детей, составляя от 8 до 15 % общей заболеваемости. Груднички страдают этой патологией редко. В раннем возрасте больше болеют мальчики, а в подростковом болезнь поражает чаще девочек.
Причины
Согласно инфекционной теории, пусковым фактором развития НЯК может стать инфекция, например, перенесенный ребенком сальмонеллез.
Установить точную причину развития НЯК ученым не удалось. Теорий об этиологии болезни много. Среди них наиболее признанными являются:
- Инфекционная: согласно ей, спровоцировать начало НЯК могут:
- бактерии (при таких кишечных инфекциях, как сальмонеллез, дизентерия, коли-инфекция);
- токсины микроорганизмов;
- вирусы (при ОРВИ, скарлатине, гриппе).
- Психогенная: развитие язвенного поражения кишечника провоцируют стрессовые ситуации, психотравмы.
- Иммуногенная: заболевание вызвано недоразвитием или сбоем иммунной системы.
По мнению некоторых специалистов, играет важную роль наследственная предрасположенность – наличие у близких родственников иммунных или аллергических заболеваний.
Не исключают также повреждение слизистой некоторыми ингредиентами пищи, ятрогенным действием некоторых лекарственных препаратов.
При НЯК возникает целая цепочка патологических процессов, самоподдерживающихся в организме: вначале они неспецифические, а затем переходят в аутоиммунные, повреждающие органы-мишени.
Некоторые ученые считают основой развития НЯК знергетическую недостаточность в эпителиальных клетках слизистой кишечника, так как у больных обнаруживается изменившийся состав гликопротеидов (специальных белков).
Классификация
По локализации поражения кишечника выделяют колит:
- дистальный (поражение толстой кишки в конечных отделах);
- левосторонний (процесс локализован в нисходящей толстой кишке и прямой);
- тотальный (толстый кишечник поражен на всем протяжении);
- внекишечные проявления заболевания и осложнения.
Различают формы НЯК у детей:
- непрерывную, при которой полного выздоровления не наступает, достигается лишь период улучшения, сменяющийся обострением;
- рецидивирующую, при которой возможно достижение полной ремиссии, продолжающейся у некоторых детей несколько лет.
Выделяют такие варианты течения язвенного колита:
- молниеносное (фульминантное);
- острое;
- хроническое (волнообразное).
Острое и молниеносное течение характерны для тяжелой формы НЯКа. Причем молниеносное способно привести к летальному исходу за 2-3 недели; к счастью, у детей оно развивается крайне редко.
По степени тяжести НЯК может быть легким, среднетяжелым и тяжелым. Активность процесса может быть минимальной, умеренно выраженной и резко выраженной. Болезнь может быть в фазе обострения или ремиссии.
Симптомы
 основной симптом НЯК — жидкий зловонный стул с частотой до 20 раз в сутки.
основной симптом НЯК — жидкий зловонный стул с частотой до 20 раз в сутки.
Проявления заболевания зависят от формы и течения, степени тяжести колита, возраста детей. Наиболее характерными симптомами НЯК являются понос, примесь крови в испражнениях, боли в животе.
Начало заболевания может быть постепенным или острым, внезапным. Почти у каждого второго ребенка НЯК развивается исподволь. В большинстве случаев стул жидкий и зловонный, с наличием примесей слизи, крови (иногда еще и гноя). Частота стула разная – от 4 до 20 и больше раз за сутки в зависимости от тяжести.
При легкой степени колита в стуле отмечаются прожилки крови, при тяжелой – примесь крови значительная, стул может выглядеть как жидкая кровавая масса. Понос с кровью сопровождается болями в нижних отделах живота (больше слева) или в области пупка. Характерны тенезмы (болезненный акт дефекации), учащение стула в ночное время.
Боли могут распространяться и по всему животу. Они могут носить схваткообразный характер, предшествовать опорожнению кишечника или сопровождать его. Некоторые дети ощущают боли при приеме пищи.
Иногда НЯК начинается с появления жидкого стула без примесей, а кровь и слизь обнаруживаются в кале по прошествии 2-3 месяцев. При тяжело протекающем язвенном колите повышается температура тела в пределах 38 °С, появляются симптомы интоксикации. Иногда ребенку ошибочно ставят диагноз «дизентерия». Обострения болезни расцениваются как хроническая дизентерия, а НЯК диагностируется поздно.
У детей с НЯК отмечается снижение аппетита, выраженная слабость, вздутие живота, анемия, потеря веса. При осмотре отмечается урчание, прощупывается болезненная спазмированная сигмовидная кишка. Печень увеличивается практически у всех детей, иногда отмечается и увеличение селезенки. В редких случаях при этом заболевании возникают запоры. По мере продолжения болезни боли в животе беспокоят реже. Упорный болевой синдром наблюдается при осложненном течении НЯК.
Осложнения
НЯК при длительном течении может приводить к местным и системным осложнениям.
К местным осложнениям относятся:
- Поражение в области ануса и прямой кишки:
- геморрой;
- несостоятельность сфинктера (недержание газов и кала);
- свищи;
- трещины;
- абсцессы.
- Перфорация кишки и последующее развитие перитонита (воспаление серозной оболочки брюшной полости).
- Кишечное кровотечение.
- Стриктура (суженный просвет) толстой кишки за счет рубцевания язв.
- Острая токсическая дилятация (расширение) толстого кишечника.
- Рак толстого кишечника.
У детей местные осложнения развиваются в редких случаях. Наиболее частым при любой форме НЯК является дисбактериоз (нарушение баланса полезной микрофлоры в кишечнике).
Внекишечные, или системные, осложнения отличаются многообразием:
- поражение кожи (пиодермия, рожистое воспаление, трофические язвы, узловатая эритема);
- поражение слизистых (афтозный стоматит);
- гепатит (воспаление ткани печени) и склерозирующий холангит (воспаление желчных путей);
- панкреатит (воспалительный процесс в поджелудочной железе);
- артриты (воспаление суставов, артралгия (боли в суставах));
- пневмония (воспаление легких);
- поражение глаз (эписклерит, увеит – воспаление оболочек глаза);
При осмотре ребенка можно выявить проявления гиповитаминоза и хронической интоксикации:
- бледные, с сероватым оттенком кожные покровы;
- синие круги возле глаз;
- тусклые волосы;
- заеды;
- сухие с трещинами губы;
- ломкость ногтей.
Отмечается также учащение сердцебиений, аритмии, может выслушиваться шум в сердце, часто возникает одышка. При активном гепатите появляется желтушность кожи и слизистых. Ребенок отстает не только в физическом, а и в половом развитии. У девочек-подростков в активной фазе болезни может нарушаться менструальный цикл (возникает вторичная аменорея).
При хроническом процессе угнетается эритропоэз (выработка эритроцитов), что способствует, помимо кровотечений, развитию анемии.
Спустя 8-10 лет от начала болезни повышается риск возникновения злокачественной опухоли в прямой кишке на 0,5-1 % ежегодно.
Диагностика
Врачу приходится дифференцировать НЯК с такими заболеваниями, как болезнь Крона, полипоз кишечника, дивертикулит, целиакия, туберкулез кишечника, опухоль толстой кишки и др.
НЯК диагностируют на основании жалоб ребенка и родителей, результатов осмотра, данных дополнительных методов обследования (инструментальных и лабораторных).
Инструментальные исследования:
- Основным, подтверждающим диагноз НЯК методом является эндоскопический осмотр кишечника (ректороманоскопия, колоноскопия) с проведением прицельной биопсии для гистологического исследования забранного материала.
Слизистая при осмотре легкоранима, отечная. На начальном этапе болезни отмечается покраснение слизистой и контактная кровоточивость, которую называют симптомом «кровавой росы», утолщение складок, несостоятельность сфинктеров.
В последующем выявляется эрозивно-язвенный процесс на слизистой толстой кишки, складчатость исчезает, анатомические изгибы сглажены, усиливается покраснение и отек, просвет кишки превращается в трубку. Могут обнаруживаться псевдополипы и микроабсцессы.
- Рентгенологическое исследование толстого кишечника, или ирригография, проводится по показаниям. Она выявляет нарушение гаустрации (циркулярных выпячиваний стенки ободочной кишки) – деформацию гаустров, асимметрию или полное исчезновение, в результате чего просвет кишки приобретает вид шланга со сглаженными изгибами и толстыми стенками.
Лабораторные исследования:
- общий анализ крови выявляет сниженный гемоглобин и уменьшение количества эритроцитов, увеличенное число лейкоцитов, ускоренную СОЭ;
- биохимический анализ сыворотки крови обнаруживает снижение общего белка и нарушение соотношения его фракций (снижение альбуминов, повышение гамма-глобулинов), положительный С-реактивный белок, сниженный уровень сывороточного железа и изменение электролитного баланса крови;
- анализ кала на копрограмму выявляет повышенное количество эритроцитов и лейкоцитов, непереваренные мышечные волокна, слизь;
- анализ кала на дисбактериоз показывает сниженное количество кишечной палочки, сокращение или полное отсутствие бифидобактерий.
Лечение
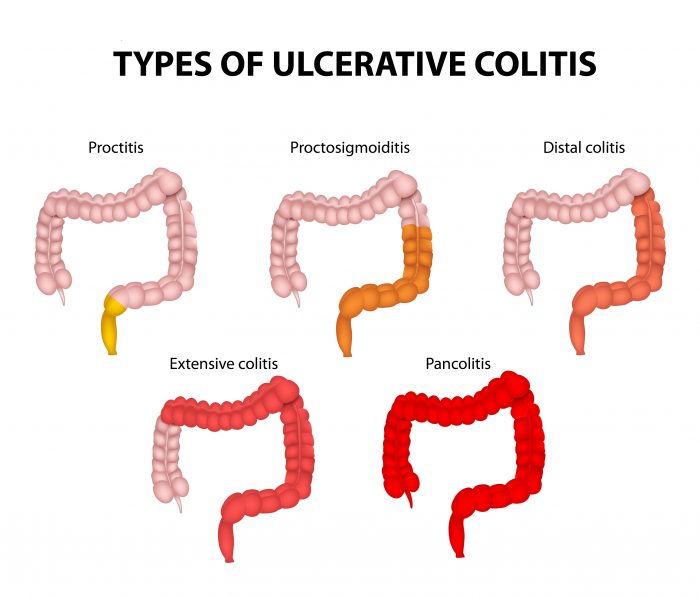 Виды НЯК в зависимости от уровня поражения толстой кишки.
Виды НЯК в зависимости от уровня поражения толстой кишки.
Лечение НЯК приходится проводить в течение длительного времени, иногда несколько лет. Используются консервативные и оперативные методы.
Консервативное лечение должно быть комплексным. Целью проводимой терапии является перевод тяжелой формы болезни в более легкую и достижение длительной ремиссии.
Для эффективности лечения имеют значение:
- соблюдение рекомендуемого диетпитания;
- исключение переохлаждения;
- ограничение нагрузок;
- недопущение инфекционных болезней;
- психоэмоциональный покой без стрессов;
- исключение переутомления.
Так как у детей при НЯК развивается дефицит белка (в связи с потерями крови), снижение массы тела, то диета должна обеспечить организм белками для восполнения его недостачи. Причем 70 % их должны составлять животные белки. Диета рекомендуется в соответствии со столом №4 по Певзнеру.
Оптимальный состав суточного рациона:
- белки – 120-125 г;
- жиры – 55- 60 г;
- углеводы – 200-250 г.
Потребляемая пища должна быть механически щадящей. Поступление белков обеспечат рыбные и мясные блюда (в виде суфле и запеканок), кисломолочные продукты, яйца. У многих детей, страдающих НЯК, развивается пищевая аллергия (чаще всего на коровье молоко). В этих случаях из рациона исключаются все молочные продукты, разрешается только топленое сливочное масло.
Готовить пищу рекомендуется на пару или методом варки на воде или на слабом бульоне (рыбном или мясном). В качестве первого блюда используются слизистые супы. Можно в суп добавлять фрикадельки, отварное мясо, картофель, рис.
Кормить ребенка следует 5-6 раз в день пищей в теплом виде. Из меню нужно исключить продукты, богатые клетчаткой, усиливающие моторику кишечника, газообразование. Запрещены также острые блюда, приправы.
Полезными будут кисели, фруктово-ягодные отвары (из груши, черемухи, айвы, кизила, черники), крепкозаваренный чай (черный, зеленый), так как в них содержатся дубильные и вяжущие вещества. Кофе и какао исключаются.
При стойкой ремиссии в рацион вводится небольшое количество овощей (кабачков, моркови, цветной капусты, брокколи). Исключаются из употребления помидоры, дыни, арбузы, цитрусовые, виноград, земляника. При хорошей переносимости можно давать ребенку запеченные груши и яблоки, ежевику, чернику, гранаты, клюкву. Весьма полезным является сок черноплодной рябины.
На гарнир можно готовить картофель, кашу (пшеничную, рисовую), макароны. Яйца (2-3 в неделю) давать можно в виде омлета (приготовленного на пару) или сваренные всмятку. Разрешается употребление белого хлеба (вчерашней выпечки), галетного печенья. Свежую выпечку, конфеты нужно исключить.
Расширять рацион следует только по согласованию с лечащим врачом. Критерием правильной диеты и эффективности терапии служит прибавление веса тела у ребенка.
Основу медикаментозного лечения НЯК составляют производные 5-аминосалициловой кислоты – Салофальк, Сульфасалазин, Салазопиридазин. Более современным препаратом является Салофальк (Месакол, Месалазин), который можно использовать и местно в виде клизм или свечей. В качестве базисной терапии может применяться длительный курс Салофалька в сочетании с Вобэнзимом. Дозы препаратов и продолжительность курса определяет лечащий врач.
В случае непереносимости этих препаратов и при тяжелом течении болезни с внекишечными проявлениями могут назначаться глюкокортикостероидные препараты (Метипред, Преднизолон, Медрол). При противопоказаниях у ребенка к применению гормональных препаратов могут использоваться цитостатики (Азатиоприн).
Если высевается гнойная микрофлора из кишечника, то назначаются антибактериальные препараты. Для нормализации кишечного дисбиоза применяются бакпрепараты (Бифиформ, Хилак-форте, Бификол и др.).
В качестве симптоматической терапии могут назначаться Смекта, препараты железа, ранозаживляющие средства (местно, в микроклизмах). В лечении могут использоваться фитопрепараты, гомеопатические средства (Коэнзим композитум, Мукоза композитум).
Показаниями для хирургического лечения являются:
- возникшие осложнения (перфорация кишечника, сильное кровотечение, кишечная непроходимость);
- молниеносный НЯК, не реагирующий на проводимую терапию;
- неэффективность консервативного лечения.
Проводится субтотальная резекция толстого кишечника и накладывается илеоректальный анастомоз (соединение тонкого кишечника с прямой кишкой).
Прогноз
Прогноз для полного выздоровления неблагоприятный. У большинства детей удается добиться стойкой ремиссии и предотвратить развитие рецидива в период полового созревания.
Прогноз для жизни зависит от степени тяжести НЯК, течения его и развития осложнений.
Профилактика
Профилактические меры направляются на предотвращение рецидивов болезни. Нужно стараться не допускать заражения ребенка кишечными инфекциями, способными спровоцировать обострение НЯК.
Нельзя принимать медикаменты без врачебного назначения. Специалисты считают, что препараты из группы НПВС способствуют развитию рецидива.
Непременным условием является соблюдение диеты. Детям должен быть обеспечен охранительный режим: они освобождаются от уроков физкультуры, трудового лагеря и других нагрузок. Оптимальным вариантом является обучение на дому. Вакцинация проводится только по эпидемиологическим показаниям (после консультации с иммунологом) ослабленными вакцинами.
Ребенок после выписки из стационара находится на диспансерном учете у детского гастроэнтеролога. При длительности болезни свыше 10 лет показано ежегодное проведение колоноскопии с биопсией для своевременного выявления злокачественного перерождения слизистой кишечника.
Резюме для родителей
Сложно предупредить это тяжелое заболевание, к тому же его точная причина неизвестна. Необходимо стараться исключить установленные учеными провоцирующие возникновение НЯК факторы. В случае развития язвенного колита важно выполнять назначения врача, чтобы добиться длительной ремиссии болезни.
Источник