Язвенным колитом и артрит
В статье рассмотрены современные подходы в диагностике и терапии артрита и спондилита при воспалительных заболеваниях кишечника (ВЗК). Представлены основные группы лекарственных средств, используемых для лечения патологии суставов и позвоночника при ВЗК. Проанализированы ошибки в лечении таких пациентов и необоснованные назначения им лекарственных средств.
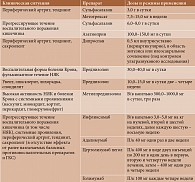
Таблица. Лечение артрита и спондилита при болезни Крона и НЯК
Воспалительный процесс в суставах может развиваться вследствие воспалительных заболеваний кишечника (ВЗК), таких как неспецифический язвенный колит (НЯК) и болезнь Крона.
Неспецифический язвенный колит – хроническое воспалительное заболевание толстой кишки невыясненной этиологии, характеризующееся развитием местных и системных осложнений.
Болезнь Крона (регионарный энтерит, терминальный илеит) – хроническое неспецифическое трансмуральное гранулематозное воспаление чаще терминального отдела толстой кишки, распространяющееся на брыжейку и регионарные лимфатические узлы [1, 2].
Основное значение в патогенезе отводится нарушениям как регионарной иммунной системы кишечника, так и иммунореактивности организма. В кровяном русле выявляется циркуляция аутоантител и иммунных комплексов, в кишечной стенке – дисбаланс Т-хелперов и Т-супрессоров. Активность Т-хелперов повышается, Т-супрессоры угнетаются, снижается выработка интерлейкина 2.
В органах и тканях накапливаются Т-клеточные клоны, несущие маркеры СD4. Такие клоны со свойствами Т-хелперов 1-го типа способны длительно поддерживать активность окружающих их макрофагальных и эпителиоидных клеток, формируя длительно существующий очаг аутоиммунного воспаления в виде гранулемы (при болезни Крона), или проявлять цитотоксические свойства и вызывать повреждение сосудистых и тканевых структур кишечника (при НЯК) [3, 4].
Воспалительный процесс в кишечнике обусловливает нарушение кишечной проницаемости и проникновение аутоантител и циркулирующих иммунных комплексов из просвета кишечника в кровяное русло. Это вызывает системный иммуновоспалительный процесс с поражением сосудов, синовиальной оболочки суставов и связочного аппарата позвоночника.
Артрит периферических суставов у пациентов с НЯК и болезнью Крона развивается чаще при распространенном поражении толстой кишки. Как правило, его манифестация приходится на первый год от начала заболевания кишечника.
В 60–70% случаев артрит развивается при обострении кишечной патологии, однако иногда его симптомы могут предшествовать симптомам основного заболевания, особенно у детей с болезнью Крона.
При НЯК поражение суставов наблюдается у 20% больных, при болезни Крона – у 5–10%.
В 75% случаев поражение суставов протекает в форме периферического артрита, в 25% – спондилита и сакроилеита.
При указанных патологиях кишечника наиболее характерно поражение суставов нижних конечностей. Как правило, отмечается острое начало суставного синдрома в виде моноартрита с поражением коленного или голеностопного сустава с одной стороны. По прошествии нескольких дней в процесс вовлекаются симметрично коленные, голеностопные, плечевые, локтевые суставы. Поражение мелких суставов менее характерно. При болезни Крона суставной синдром может проявляться мигрирующими артралгиями, а также эрозивным артритом и деформацией суставов. Сакроилеит диагностируется у 25% пациентов с НЯК и у 15% – с болезнью Крона, как правило симметричный.
Частота встречаемости HLA-антигена B27 при сакроилеите у лиц с болезнью Крона составляет 55%, с НЯК – 70% [5].
Клинические особенности поражения позвоночника аналогичны таковым при анкилозирующем спондилоартрите [6]. Поражение позвоночника чаще встречается у мужчин, чем у женщин (3:1). Пациенты жалуются на боль в спине и длительную утреннюю скованность, особенно в ночное время и после пробуждения. При объективном обследовании выявляются признаки сакроилеита и нарушение подвижности в грудном и поясничном отделах позвоночника [7–11]. Типичные рентгенологические признаки сакроилеита и спондилита у больных с воспалительными заболеваниями кишечника аналогичны таковым при анкилозирующем спондилите.
Нередко при болезни Крона диагностируются тендинит ахиллова сухожилия (подошвенный фасциит), изменения фаланг пальцев (в виде барабанных палочек), гипертрофическая остеоартропатия, абсцесс в области поясничной мышцы и инфекционный артрит тазобедренного сустава в результате образования фистулы.
Поражение глаз (иридоциклит) в сочетании со спондилитом характерно для пациентов с НЯК. У лиц с болезнью Крона при наличии полиартрита в 50% случаев выявляются конъюнктивит и эписклерит. Развитие патологий со стороны органов зрения связано с обострением течения основного заболевания.
У пациентов с НЯК и болезнью Крона отмечаются также симптомы дерматологических заболеваний – гангренозная пиодермия и узловатая эритема. Первая – у 12% пациентов с НЯК, вторая – у 9 и 15% пациентов с НЯК и болезнью Крона соответственно.
При НЯК и болезни Крона c высокой клинико-лабораторной активностью заболеваний возможно поражение сердечно-сосудистой системы с развитием миокардита, эндокардита и выпотного перикардита.
Редким осложнением болезни Крона считается диффузный гломерулонефрит, проявляющийся протеинурией, гематурией, нефротическим синдромом.
Осложнения со стороны мочевых путей наиболее часто наблюдаются у пациентов, страдающих болезнью Крона. При болезни Крона в почках могут образовываться оксалатные камни. Лечение в данном случае заключается в увеличении количества употребляемой жидкости и пероральном приеме цитрата кальция, который связывает оксалаты в желудочно-кишечном тракте и предотвращает их экскрецию в мочевые пути.
Воспаление в тонкой кишке может вызывать воспалительную реакцию в мочеточниках, что способно привести к их обструкции и развитию гидронефроза. Возможно также образование свищей между кишкой и мочевым пузырем или мочеточниками.
Склерозирующий холангит чаще развивается при язвенном колите. Его проявлениями могут быть слабость, желтуха и изменение показателей печеночных ферментов. Назначение урсодезоксихолевой кислоты способствует улучшению значений печеночных ферментов, однако не улучшает выживаемость пациентов. Наиболее тяжелым осложнением склерозирующего холангита признана холангиокарцинома [1].
Образование желчных камней наиболее характерно для болезни Крона. Желчнокаменная болезнь у этих пациентов обычно протекает бессимптомно, хотя в редких случаях может потребоваться холецистэктомия.
У пациентов с хроническими воспалительными заболеваниями кишечника достаточно часто развиваются внутрикишечные кровотечения, что приводит к железодефицитной анемии.
Приблизительно у одной трети пациентов, страдающих хроническими воспалительными заболеваниями кишечника, отмечается гиперкоагуляция, которая может приводить к образованию тромбов и, как следствие, инсультам, тромбозу сетчатки и тромбоэмболии легочной артерии.
Воспалительные заболевания кишечника ассоциируются со следующими осложнениями:
- стриктуры и полная кишечная непроходимость;
- формирование свищей;
- токсический мегаколон (при язвенном колите);
- развитие инфекционного колита;
- малигнизация (рак толстой кишки, рак тонкой кишки).
Описаны случаи сочетанного течения НЯК, саркоидоза и болезни Такаясу, болезни Крона и синдрома Бехчета.
Специфические лабораторные тесты при ВЗК отсутствуют. Для них характерно повышение уровня С-реактивного белка и скорости оседания эритроцитов. Возможны тромбоцитоз (преимущественно при болезни Крона) и гипохромная анемия вследствие хронической кровопотери. При остром течении заболевания обнаруживают лейкоцитоз со сдвигом лейкоцитарной формулы влево, признаки метаболического ацидоза. Ревматоидный фактор не выявляется. HLA-антиген B27 обнаруживается у половины больных энтеропатическим спондилитом. Определенное значение в диагностике ВЗК отводится перинуклеарным антителам к цитоплазме нейтрофилов (рANCA) – выявляются в 70% случаев при болезни Крона и в 10% – при НЯК. Большое значение для верификации болезни Крона имеет обнаружение в биоптате синовиальной оболочки гранулем с клетками Пирогова – Лангханса.
Течение хронических ВЗК, как правило, отличается чередованием периодов ремиссии и обострений.
Основными причинами смерти таких пациентов являются злокачественные новообразования и тромбоэмболическая болезнь [1, 2]. Принято считать, что риск развития колоректального рака среди пациентов, страдающих язвенным колитом в течение нескольких лет, незначительно выше, чем таковой в основной популяции. Однако уже через восемь – десять лет после постановки диагноза риск развития данного вида рака у таких больных увеличивается на 0,5–1% в год.
Лечение артрита и спондилита при болезни Крона и НЯК должно проводиться в соответствии с консенсусом Европейской организации по изучению болезни Крона и язвенного колита (European Crohn’s Colitis Organisation – ECCO) 2004 г. (таблица) [1]. Принципы лечения артрита периферических суставов и позвоночника, связанного с ВЗК, аналогичны принципам лечения серонегативных спондилоартритов.
Препаратами первой линии признаны нестероидные противовоспалительные препараты (НПВП). Однако следует помнить, что НПВП могут вызвать обострение воспалительного процесса в кишечнике.
С целью уменьшения болевого синдрома при артритах, тендинитах и сакроилеитах применяют локальные инъекции глюкокортикостероидов (ГКС).
При тяжелом течении ВЗК показано системное применение ГКС. Суточная доза преднизолона должна быть не менее 30,0–40,0 мг/сут. Из базисных препаратов наиболее эффективен сульфасалазин в дозе 2,0–3,0 г/сут. При интестинальном воспалительном процессе его доза увеличивается до 6,0–8,0 г/сут. Для профилактики рецидивов препарат назначают по 1,5 г/сут. В случае преобладания артрита периферических суставов возможно применение метотрексата в дозе 7,5–15,0 мг/нед. При системных проявлениях показано назначение пульсовых доз ГКС и цитостатиков (азатиоприн, циклоспорин А). В случае прогрессирующего течения болезни Крона и НЯК используют генно-инженерные биологические препараты – блокаторы фактора некроза опухоли альфа. Доказано, что лекарственные средства этой группы (инфликсимаб, адалимумаб, цетролизумаб пегол и голимумаб) способны обеспечить стойкую ремиссию болезни Крона и НЯК. Установлено, что инфликсимаб не повышает риска бактериемии или тяжелых бактериальных инфекций [12, 13].
Ошибки и необоснованные назначения лекарственных средств. Следует помнить, что НПВП при ВЗК могут быть причиной обострения интестинальных симптомов и ульцерогенного колита, поэтому при их использовании предпочтение следует отдавать селективным ингибиторам циклооксигеназы 2-го типа.
ГКС перорально и инъекционно не следует назначать при свищевой форме болезни Крона из-за риска развития бактериемии.
Внутрисуставное введение ГКС при ВЗК показано только при ограниченном количестве пораженных суставов.
Назначение этанерцепта при ВЗК неэффективно.
Таким образом, включение в алгоритм обследования больных с воспалительными поражениями суставов и позвоночника эндоскопических методов исследования кишечника позволяет своевременно поставить нозологический диагноз ВЗК и провести патогенетическую терапию, направленную на снижение активности и улучшение прогноза течения этих заболеваний.
Источник
При неспецифическом язвенном колите и болезни Крона артрит развивается у 10-20% больных, одинаково часто у мужчин и женщин. Он характеризуется поражением небольшого количества крупных суставов. Чаще поражаются коленные и голеностопные суставы, затем в порядке убывания следует поражение локтевых, проксимальных межфаланговых суставов пальцев рук, лучезапястных, плечевых и плюснефаланговых суставов. Обычно изменения в суставах полностью обратимы. Однако характерны рецидивы, связанные с обострением основного патологического процесса. Известны редкие случаи хронического течения артрита.
Суставной синдром развивается через различный срок после появления кишечных проявлений, чаще у больных с тяжелым и распространенным поражением кишечника. При болезни Крона артрит нередко сочетается с другими системными проявлениями заболевания (узловатая эритема, иридоциклит и др.). Ревматоидный и антинуклеарный факторы в сыворотке крови не обнаруживаются. При гистологическом исследовании синовиальной оболочки определяется признаки неспецифического синовита. Рентгенологически изменения суставов обычно минимальны и неспецифичны.
У 4-5% больных неспецифическим язвенным колитом и болезнью Крона развивается картина классического анкилозирующего спондилоартрита, клиническое течение которого, как правило, не зависит от состояния патологического процесса в кишечнике.
У 12-15% больных при рентгенологическом исследовании определяются признаки сакроилеита, протекающего обычно бессимптомно. В ряде случаев сакроилеит служит начальным симптомом анкилозирующего спондилоартрита, а в других еще одним признаком основного заболевания, поскольку в течение длительного времени остается единственным симптомом поражения суставов. По сравнению с болезнью Бехтерева и анкилозирующим спондилоартритом при других заболеваниях у пациентов с воспалительными болезнями кишечника этот синдром почти не преобладает у мужчин и при нем реже определяется сочетание с HLA-B27.
Среди других ревматологических признаков болезни Крона и неспецифического язвенного колита следует отметить остеомаляцию и остеопороз, связанные с нарушениями всасывания витамина D и Са2+ и с длительным применением глюкокортикоидов. В наиболее выраженных случаях развиваются компрессионные переломы тел позвонков, ребер, бедренных и предплюсневых костей.
Лечение
Заключается в активной терапии основного заболевания. Хороший терапевтический эффект дает применение глюкокортикоидов, оказывающих действие на воспалительный процесс в кишечнике и суставах. Устранение периферических артритов часто достигается независимо от воздействия на заболевание кишечника при назначении НПВП (индометацин, бутадион, вольтарен).
Давно используемые в терапии болезни Крона и неспецифического язвенного колита сульфасалазин и салазопиридазин при длительном назначении в суточной дозе 2 г обладают самостоятельным значением в ревматологии. Эти препараты особенно показаны тем больным, у которых периферические артриты имеют тенденцию к хроническому течению.
Лечение при анкилозирующем спондилоартрите проводится так же, как и при классической болезни Бехтерева.
Для лечения остеопороза применяют препараты кальция и витамина D.
«Ревматология»
Т.Н. Бортная
Источник
Обзор
Основные моменты
- Боль в суставах и припухлость являются наиболее распространенными симптомами неспецифического язвенного колита.
- Несколько различных типов артрита могут поражать людей с язвенным колитом.
- Ваша боль в суставах, скорее всего, улучшится по мере улучшения симптомов IBD.
Когда у вас есть язвенный колит, у вас нормальная боль в животе, а также диарея и другие симптомы желудочно-кишечного тракта (GI). У 30% людей с язвенным колитом также есть опухшие, болезненные суставы. Боли в суставах и припухлости являются наиболее распространенными симптомами язвенного колита, не относящимися к GI.
Вот посмотрите на связь между язвенным колитом и артритом, а также то, что вы можете сделать, чтобы защитить суставы, если у вас есть язвенный колит.
РекламаРеклама
Какая ссылка?
Какая связь между язвенным колитом и болью в суставах?
Язвенный колит — это тип воспалительного заболевания кишечника (IBD). Боль в суставах с отеком является наиболее распространенным осложнением, не связанным с ИБС. Причина ссылки может заключаться в генах, которые делают людей с IBD более восприимчивыми к артриту.
Два типа состояний могут влиять на суставы у людей с язвенным колитом. Артралгия — это боль в суставах без какого-либо воспаления, отека и покраснения. Артрит — боль в суставах при воспалении.
Артрит, который возникает при язвенном колите, немного отличается от обычного артрита. Во-первых, он обычно начинается в более молодом возрасте. Артрит у людей с язвенным колитом обычно не вызывает долговременного повреждения суставов. Суставы раздуваются и становятся болезненными, но они возвращаются к нормальной жизни, когда кишечное воспаление находится под контролем.
Несколько различных типов артрита могут поражать людей с язвенным колитом:
Периферический артрит
Периферический артрит поражает большие суставы в руках и ногах, такие как:
- колени лодыжки
- запястья
- плечи
- локти
- Уровень боли имеет тенденцию отражать симптомы язвенного колита, поэтому чем более выражен ваш язвенный колит, тем более серьезными будут симптомы вашего артрита. После того, как симптомы кишечника исчезнут, боль в суставах и опухоль должны исчезнуть.
Осевой артрит
Осевой артрит также известен как спондилоартрит. Это влияет на нижний позвоночник и крестцово-подвздошные суставы в области таза. Симптомы могут начинаться месяцами или даже годами до выявления язвенного колита. Осевой артрит может привести к тому, что кости вашего позвоночника сливаются вместе, ограничивая движение.
Анкилозирующий спондилит
Это более тяжелая форма спинального артрита. Это может повлиять на вашу гибкость, делая вашу спину жесткой и согнутой. Этот тип артрита не улучшается при лечении язвенных колитов.
Реклама
Лечение
Что вы можете сделать, чтобы справиться с болью в суставах?
Лечение, которое рекомендует ваш врач, зависит от типа боли в суставах.
Люди обычно могут контролировать периферическую боль при артрите и припухлость нестероидными противовоспалительными препаратами, такими как ибупрофен (Motrin, Advil) или аспирин. Эти препараты могут раздражать кишечник и ухудшать воспаление, поэтому они обычно не являются хорошим вариантом для людей с язвенным колитом.
Вместо этого ваш врач может поставить вас на один из этих препаратов, которые снижают воспаление как в суставах, так и в кишечнике:
стероидные препараты, такие как преднизон
- иммуносупрессивный препарат метотрексат
- , модифицирующий болезнь противоревматические препараты, такие как сульфасалазин (Azulfidine)
- биологические препараты, такие как адалимумаб (Humira), certolizumab (Cimzia) и инфликсимаб (Remicade)
- Биологические препараты также лечат осевой артрит и анкилозирующий спондилоартрит. Важно придерживаться лечения, которое ваш врач предписывает предотвратить постоянное повреждение суставов, если у вас есть эти более тяжелые формы артрита.
В дополнение к принятию медикаментов вы можете попытаться справиться со своей болью в суставах с помощью этих домашних средств:
Нанести теплые, влажные компрессы или нагревательную подушку до суставов.
- Протяните пораженные суставы и сделайте упражнения с диапазоном движения. Физиотерапевт может показать вам правильную технику.
- Лед и поднимите воспаленный или опухший сустав.
- Не забудьте поговорить с врачом, прежде чем пытаться использовать какие-либо домашние средства.
РекламаРеклама
Подготовка
Как подготовиться к визиту с вашим врачом
Вам, скорее всего, придется посетить ревматолога, чтобы лечить боль в суставах. Ревматолог — специалист по артриту. Ваш врач задаст вопросы о вашей боли, такие как:
, когда боль в суставах началась
- , что делает ее лучше или хуже
- , что кажется
- , есть ли у вас опухоль в суставах
- Держите журнал своей боли на неделю или две раньше времени. Это поможет вам подготовиться к встрече. Кроме того, создайте список вопросов, которые вы хотите задать своему врачу.
Ваш врач проведет несколько тестов, чтобы узнать, есть ли у вас артрит или другое состояние, которое влияет на ваши суставы. Эти тесты могут включать:
анализы крови на маркеры воспаления или гены, которые встречаются у людей с ИБД и артритом
- анализ суставной жидкости
- МРТ-сканирование
- Рентген
- Реклама
Outlook
Можно ли облегчить боль в суставах от язвенного колита?
Боль в артралгии и периферических артритах обычно должна уходить, как только ваши симптомы GI находятся под контролем. Для осевого артрита и анкилозирующего спондилита вам необходимо принимать биологические препараты для лечения боли и отека.
РекламаРеклама
Предотвращение
Что вы можете сделать, чтобы предотвратить боль в суставах?
Вот некоторые вещи, которые вы можете сделать, которые могут помочь предотвратить боль в суставах:
Принимайте лекарство точно так, как прописал ваш врач, и не пропускайте дозы.
- Следуйте здоровой диете. Обратитесь к врачу за рекомендациями, если вам нужна помощь в планировании здорового питания.
- Избегайте продуктов, которые усугубляют язвенный колит.Это может включать пряные, высоколегированные, высокожирные или молочные продукты.
- Стресс может вызвать язвенные вспышки, поэтому практикуйте методы расслабления, такие как глубокое дыхание, чтобы уменьшить стресс.
- Подробнее: Продукты, которых следует избегать при язвенном колите »
Источник


