Как выглядит язвенный колит фото
Язвенным колитом кишечника чаще болеют горожане, проживающие в развитых странах. Для заболевания характерен северный градиент (южане страдают им реже). Считается, что оно дебютирует либо в молодом (до 30 лет), либо в пожилом (старше 60) возрасте, хотя им могут заболеть люди на протяжении всей своей жизни.
Язвенным колитом называют пожизненную болезнь, которая поражает слизистую исключительно толстой кишки и проявляется ее деструктивно-язвенным воспалением разной интенсивности. Оно всегда поражает прямую кишку, постепенно непрерывно распространяясь или сразу захватывая остальные части толстой кишки. Также это заболевание называют неспецифическим язвенным колитом (НЯК).
Симптомы язвенного колита
Язвенный колит может поражать разные отделы толстой кишки.
Проявления язвенного колита и их выраженность очень различаются. У одних пациентов много лет сохраняется вполне приличное самочувствие, а недуг манифестирует лишь примесью крови в стуле. Такие больные нередко связывают этот симптом с геморроем, избегают полноценного обследования и увлекаются самолечением по интернету или народной медициной. Другие же с самого начала язвенного колита госпитализируются с многократными кровавыми поносами, недержанием кала, высоченной температурой, болями в животе, сильным сердцебиением и общей слабостью.
Наиболее специфичными симптомами язвенного колита являются:
- кровь в каловых массах (присутствует у более 90 % пациентов, ее количество колеблется от едва различимых следов на использованной салфетке или туалетной бумаге до кровавого месива, в котором с трудом различается сам стул);
- слизь и гной в кале;
- поносы (характерны для 65 % больных, необильные, от 1 до 20 раз и даже более за сутки);
- запоры (встречаются у 20 % пациентов, зачастую свидетельствуют о воспалительном поражении нижних частей толстой кишки: прямой и/или сигмовидной);
- ложные позывы на опорожнение кишечника (вместо кала из кишки выходят кровь с гноем и слизью – «ректальный плевок»);
- ночная дефекация (пациенты просыпаются из-за неудержимой потребности опорожнить кишку);
- каловое недержание;
- вздутие живота;
- болевые ощущения (присущи лишь половине пациентов, чаще умеренные, связанные с кишечным опорожнением, локализующиеся в левой части живота);
- признаки интоксикации (при тяжелом и распространенном воспалении появляются лихорадка, рвота, учащенное сердцебиение, похудение, обезвоживание, потеря аппетита и др.).
В 10 % случаев помимо упомянутых кишечных и общих симптомов возникают внекишечные проявления:
- суставные поражения;
- разные высыпания на коже и слизистых (например, во рту);
- глазные расстройства;
- поражения печени и желчных протоков;
- тромбообразование и др.
Они могут предшествовать кишечным расстройствам. Выраженность внекишечных проявлений иногда зависит от активности воспалительного поражения кишки, а в ряде случаев совершенно с ней не связана.
Причины
Несмотря на активное изучение и всевозможные научные исследования, точное происхождение и причины язвенного колита кишечника пока неизвестно. Высказываются предположения, что его могут провоцировать:
- некая неустановленная инфекция (но язвенный колит не заразен);
- несбалансированное питание (фастфуд, рацион с нехваткой клетчатки и др.);
- генетические мутации;
- лекарственные средства (негормональные противовоспалительные препараты, контрацептивы и др.);
- стрессы;
- сдвиги кишечной микрофлоры.
В итоге у таких пациентов иммунная система вместо чужеродных микробов и вирусов начинает разрушать клетки собственной кишечной слизистой, приводя к формированию язв.
Считается, что от заболевания защищают:
- удаление аппендикса (но не просто так, а по поводу развившегося острого аппендицита);
- курение (но если некурящий пациент с язвенным колитом начинает дымить, то это лишь усугубит имеющиеся проблемы).
Диагностика
Колоноскопия — основной метод обследования пациента с подозрением на язвенный колит
Некоторые пациенты с подозреваемым язвенным колитом страшатся инструментального обследования кишечника, поэтому избегают посещения доктора, спорят с ним или пренебрегают рекомендованными диагностическими процедурами. Но современная лечебная тактика полностью строится на протяженности и активности воспалительного процесса в кишке. Дефицит необходимой информации может сказаться на успешности лечения. Многие процедуры не так уж мучительны, а «страшную колоноскопию» в приличных клиниках зачастую осуществляют под наркозом (точнее? в медикаментозном сне).
Необходимое комплексное обследование таких больных может включать:
Инструментальные методики
- фиброилеоколоноскопию – основной метод обследования (эндоскопический осмотр небольшого самого нижнего участка тонкой кишки и абсолютно всей толстой кишки, исследование уточняет протяженность и выраженность язвенного колита, наличие сужений, полипов и псевдополипов, предоставляет возможность забора материала для морфологической оценки);
- морфологический (гистологический) анализ (выявляет присущие язвенному колиту микроскопические признаки, исключает предраковые и раковые изменения);
- ирригоскопия (рентгенологический осмотр с контрастированием устанавливает воспалительные изменения толстой кишки, исключает сужения, новообразования, но не заменяет собой эндоскопическую процедуру);
- гидроМРТ кишечника (процедура уточняет состояние толстой кишки и окружающих ее тканей, исключает вовлечение в процесс тонкой кишки, наличие свищей и инфильтратов);
- УЗИ (обнаруживает косвенные признаки болезни – расширение кишки, утолщение ее стенок)
Лабораторные методы
- гемограмма (в тяжелых ситуациях выявляет ускорение СОЭ, подъем тромбоцитов и лейкоцитов, падение гемоглобина);
- C-реактивный белок крови (его подъем коррелирует в активностью болезни);
- копрограмма (в кале находят скрытую и явную кровь, наличие эритроцитов, лейкоцитов);
- оценка аутоантител (в 70 % случаев при язвенном колите находят перинуклеарные цитоплазматические антинейтрофильные антитела или pANCA);
- бактериологические посевы (исключение дизентерии, псевдотуберкулеза и других инфекций);
- молекулярно-генетические исследования (ПЦР) для исключения вирусного и паразитарного поражения;
- фекальный кальпротектин (этот параметр оценивают в кале, он отражает наличие воспаления в кишечнике, используется для исключения рецидива язвенного колита или невоспалительных кишечных болезней).
Объем нужного обследования может определить лишь доктор.
К какому врачу обратиться
Лечением неспецифического язвенного колита занимается врач-гастроэнтеролог. Диагностика проводится с помощью квалифицированного эндоскописта. В лечении важна диета, поэтому рекомендуется обратиться к диетологу и составить рацион согласно его советам. При необходимости лечение проводится с помощью хирурга.
25 декабря 2018153 просмотра107 дочитываний3 мин 30 секунд153 просмотра. Уникальные посетители страницы.107 дочитываний, 70%. Пользователи, дочитавшие до конца.3 мин 30 секунд. Среднее время дочитывания публикации.
Чем опасен «обычный» атрофический гастрит
Хронический гастрит с атрофией слизистой желудка становится все более частым диагнозом. При этом пациенты, у которых он обнаруживается, относятся к своему новому заболеванию неоднозначно. Некоторые «отмахиваются» от него, считая, что гастрит есть практически у всех наших взрослых современников, а поэтому и не стоит им особо заниматься. Другие же, почерпнув поверхностную информацию из доступных источников, впадают в ужас и думают, что теперь рак для них неотвратим. Иногда в этом виновны доктора, не разъяснившие своим больным суть недуга, его тяжесть, необходимость лечения и возможные последствия. Попробуем хотя бы частично восполнить данный пробел.
У здорового человека в слизистой выстилке желудка находятся железы, образующие основные компоненты желудочного сока. Ими являются соляная кислота и ферменты, которые расщепляют белки любой съеденной человеком пищи. В случае развития атрофического гастритаклетки этих желез замещаются рубцовой (фиброзной) тканью и/или клетками, схожими с кишечными.
Причины атрофии
Чтобы выбрать оптимальную лечебную стратегию, важно понимать причины болезни.
Атрофия в слизистой желудка может оказаться результатом:
- наличия микробов Helicobacter pylori;
- иммунных поломок (аутоиммунного процесса);
- пагубного влияния факторов окружающей среды (курение, диета с недостатком антиоксидантов, алкоголь, соль, нитриты, нитраты пищи и др.).
У отдельных пациентов могут присутствовать сразу несколько причин.
Виды атрофии
Оценивая атрофию, доктора отмечают, что она отличается по местонахождению, подразделяясь на:
- атрофию слизистой дна и/или тела желудка (фундальную);
- атрофию слизистой антрального (выходного) отдела желудка;
- распространенную (мультифокальную) атрофию (поражается слизистая оболочка сразу несколько частей или даже всего желудка).
Кроме того, выделяют различные степени тяжести атрофического процесса. По последней классификации, активно рекомендуемой международными экспертами, их четыре. Причем степень тяжести и площадь распространения атрофии никак не связаны с субъективными ощущениями пациента и выраженностью его жалоб. Так, при атрофии 1-й степени (при которой риск появления рака в желудке совсем отсутствует) больной может страдать от болей и тошноты. А при атрофических изменениях, соответствующих 4-й степени, и высоком риске возможного развития онкологического процесса пациент отмечает великолепное самочувствие.
Последствия атрофии
Существует угроза перерождения атрофии в раковую опухоль.
Большинство пациентов думает, что при атрофии желудочной слизистой нарушается переваривание основных компонентов пищи и возникает «несварение». Действительно, в случае тяжелого и распространенного атрофического процесса (особенно при фундальной атрофии) такое возможно. Однако атрофический гастрит таит и гораздо более серьезные последствия.
Международные врачебные сообщества единодушно признали, что крохотные бактерии Helicobacter pylori оказались наиболее доказанным фактором, повышающим риск образования раковых опухолей желудка. Процесс их формирования проходит не один этап. Сначала эти микробы провоцируют неатрофический гастрит. Затем он становится атрофическим. В дальнейшем в желудочной слизистой появляются клетки, которые похожи на клетки тонкой или толстой кишки (доктора называют такую трансформацию кишечной метаплазией). Постепенно кишечная метаплазия преобразуется в дисплазию. И финальным же стадией этого последовательного процесса является рак желудка.
Конечно же, далеко не у всех больных с атрофическим гастритом разовьются все перечисленные этапы. На процесс влияют и генетические особенности конкретного пациента, и состояние его иммунитета, и вид микробов Helicobacter pylori (они различаются по способности вызывать рак), и факторы среды, и образ жизни. Все эти факторы определяют:
- наличие и тяжесть атрофии (и кишечной метаплазии);
- влияние на выработку желудочного сока;
- степень риска образования рака.
Но у больных, инфицированных этими злосчастными микробами и имеющих тяжелый атрофический гастрит, вероятность появления рака в желудке в 5 раз больше, чем у пациентов с Helicobacter pylori, но без атрофического гастрита и в 14 раз выше, чем у счастливчиков, незараженных этими бактериями и не имеющих атрофию желудочной слизистой.
Если же атрофия имеет аутоиммунное происхождение, то увеличивается не только риск рака (в 2-4 раза), но и гормонально-активных карциноидных опухолей желудка.
Варианты течения
В ходе многолетних наблюдений исследователями было установлено, что при атрофическом гастрите возможны разные варианты, включающие:
- обратное развитие атрофии (это происходит только в теле желудка);
- стабилизацию атрофии (в особенности при легкой степени процесса);
- прогрессирование атрофии (чаще при умеренной и тяжелой атрофии, без лечения, у пожилых).
Безусловно, что при последний из них является наиболее неблагоприятным. Обратное же развитие атрофии или ее стабилизация возможны при своевременном и адекватном лечении.
Ученые, занимающиеся канцеропревенцией (предотвращением рака), приводят убедительные доказательства того, что эрадикация (полное уничтожение) микроорганизмов Helicobacter pylori снижает риск формирования рака желудка. Конечно, эффективность лечения существенно выше до развития предраковых изменений (то есть на этапе неатрофического гастрита). Но и в случае атрофии устранение Helicobacter pylori может замедлить ее прогрессирование или даже привести к обратному развитию. Особенно хорошие результаты наблюдаются при лечении молодых больных. По данным японских гастроэнтерологов у пациентов младше 30 лет эффект канцеропревенции достигает почти 100%, у больных же старше 70 лет этот показатель понижается до 41% у мужчин и до 71% у женщин.
В лечении же аутоиммунного гастрита, к сожалению, пока нет таких обнадеживающих результатов. Более того, пока для врачей даже не разработаны рекомендации международного уровня (с учетом всех правил и принципов доказательной медицины).
Таким образом, атрофический гастрит хоть и считается предраковым заболеванием, но он ни в коем случае не является «смертным приговором» и вовсе необязательно закончится раком желудка.
Злокачественное перерождение желудочной слизистой представляет собой сложный, постепенный и многоступенчатый процесс, на который влияет множество разных факторов. Но появление атрофии должно быть сигналом к своевременному и грамотному лечению под руководством специалиста.
К какому врачу обратиться
Заболевания желудка, в том числе и атрофический гастрит, лечит гастроэнтеролог. На начальном этапе поможет и терапевт, и семейный врач. По мере прогрессирования болезни обязательно нужно будет пройти ФГДС, то есть необходимо будет обратиться к опытному врачу-эндоскописту. В некоторых случаях для интерпретации полученных изменений больного осматривает онколог. Для более тщательного лечения нужно посетить диетолога, а также физиотерапевта, и узнать о допустимых методах лечения болезни в домашних условиях.
Подготовлено по материалам статьи: https://myfamilydoctor.ru/yazvennyj-kolit-kishechnika-simptomy-prichiny-lechenie/
Берегите себя и подписывайтесь на наш дзен канал, удачи!
Информация предоставляется с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания обратитесь к врачу.
Источник
Язвенный колит кишечника (ЯК) — хроническое рецидивирующее воспаление слизистой толстого кишечника, отек с образованием в ней язв и некротических участков. При этом всегда имеются местные и системные осложнения.
В англоязычной литературе применяют термин ЯК, в российских источниках недуг называют неспецифическим язвенным колитом ( НЯК ), что говорит о том, что возникновению его способствует целый ряд причин, и не существует специфических возбудителей.
Половой градации патология не имеет, но в некоторых источниках указывается, что у женщин она встречается чаще.
Обычно заболевание развивается у людей в возрасте от 20 до 40 лет и /или от 55 до 70 лет.
В Европе самый высокий уровень заболеваемости в Англии и Бельгии, самый низкий — в Швейцарии.
В США НЯК чаще встречается среди евреев (почти в 2 раза). Реже болеют НЯК в Африке и Азии.
В мире им страдает 0,1% населения. В России патология встречается чаще в северных регионах.
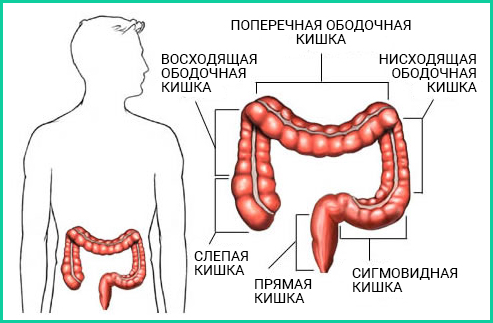
Анатомия толстого кишечника
Начинается толстый кишечник в правой подвздошной области со слепой кишки и заканчивается анусом.
В начале кишка широкая, постепенно она сужается: ее диаметр уменьшается от 7-14 см до 4 см в конечном отделе.
Толстый кишечник, или ободочная кишка, подразделяется на 6 частей:
- Слепая кишка длиной около 8-7 см.
- Далее начинается восхождение ободочной кишки. Она доходит в правом боку до подреберья, поворачивает влево, здесь ее первый изгиб. Протяженность этого участка составляет 24 см.
- Следующая часть — поперечная (до левого подреберья с левым изгибом), длина ее — 56 см. Этот отдел соприкасается со многими внутренними органами ЖКТ: печенью, поджелудочной железой, желудком, селезенкой, тонким кишечником.
- Далее идет опускание кишки, этот участок имеет длину 22 см.
- После начинается сигмовидная кишка; она расположена в малом тазу, ее длина 47 см.
- Завершающая часть — прямая кишка длиной 15 см.
Любой участок толстой кишки состоит из слизистой, подслизистой и мышечного слоя.
Внутри слизистая имеет выросты — крипты, представляющие собой микрожелезы, состоящие из эпителиальных клеток.
Мышечный слой имеет 3 мышечные ленты, которые начинаются от слепой кишки и заканчиваются внизу сигмовидной, они поддерживают тонус стенки. Там, где лент нет, тонус ниже, и стенка кишки выпячивается в виде гаустр.
Главная функция ободочной кишки — это всасывание жидкости. 95% ее поступает к органам отсюда.
Вторая ее важнейшая функция заключается в формировании и выводе из организма всех отходов жизнедеятельности в виде каловых масс.
Имеется более 400 видов бактерий, живущих в толстом кишечнике, из них 70% являются важными и необходимыми.
В первую очередь, это бифидобактерии. Они задействованы в процессах расщепления пищевых масс, в основном, целлюлозы, также принимают участие в расщеплении жиров, белков.
Кроме того, они производят и некоторые витамины для организма — В12, В1, В2, фолиевую и никотиновую кислоту; выполняют защитную функцию — снижают риск возникновения рака кишки.
Эти бактерии в процессе своей жизнедеятельности продуцируют лизоцим, лактоферрин, благодаря которым в кишечнике не развиваются болезнетворные микробы.
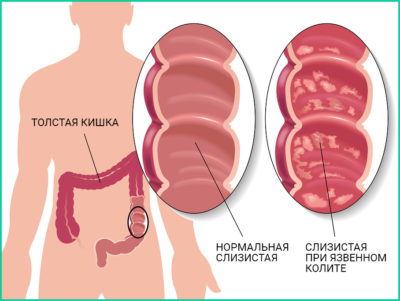
Что такое язвенный колит кишечника
Впервые заболевание описано в 1842 г австрийским патологоанатомом и политиком Карлом Рокитанским, который назвал его “катар кишечника”.
Причины развития недуга до конца не выяснены, что не может не отражаться на эффективности лечения.
Воспаление всегда начинается с прямой кишки от зубчатой линии или с сигмовидной кишки и по мере развития заболевания поднимается выше.
Воспаление может привести к образованию обширных эрозивно измененных зон — язв, ими может быть поражена вся кишка.
Язвы различны по величине, виду, у них ровные края; чаще они узкие и длинные, расположены вдоль лент мышц в 2-3 ряда.
Маленькие язвы имеют чистое дно, а у крупных оно покрыто фибрином.
Заболевание может поражать всех членов семьи. Когда болеют оба родителя, риск развития недуга у детей составляет 52%.
Смертность наиболее высока в первый год болезни, а через 10-15 лет высока вероятность возникновения рака кишечника.
Ремиссия может длиться десятилетиями, клиническая картина может быть разной.
Причины язвенного колита
На сегодняшний день вопрос об этиологии НЯК остается открытым.
Но установлены провоцирующие факторы:
- генетическая предрасположенность;
- не исключается инфекционная природа;
- аутоиммунные механизмы (об этом говорит то, что болезнь хорошо лечится гормонами и имеет сезонность, течение ее зависит от уровня иммунитета);
- неправильное питание (преобладание в рационе углеводов и дефицит клетчатки);
- гиподинамия;
- стрессы.
К развитию болезни могут привести гельминтозы, секреторная недостаточность желудка и поджелудочной железы, печени.
Эти состояния могут выявляться при копрологическом исследовании.
Некоторое значение имеют дефекты зубов, полости рта, которые способствуют понижению общей сопротивляемости организма.
В отношении вышеперечисленных предпосылок точных научных доказательств нет, имеются только предположения.
Классификация язвенного колита
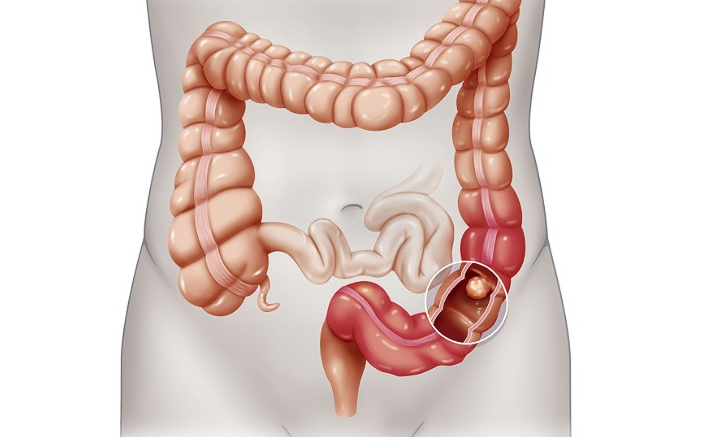
Язвенный колит кишечника делится по локализации: проктит и проктосигмоидит; левосторонний; тотальный; регионарный.
Выделяют острые или молниеносные, хронические и рецидивирующие стадии язвенного колита.
В зависимости от характера течения болезни может быть диагностирована легкая, средняя и тяжелая форма.
Самым опасным считается тотальный колит.
Симптомы язвенного колита
Симптоматика зависит от локализации и интенсивности протекания болезни. Развитие патологии в 75% случаев постепенное.
Через некоторое время появляется понос. Больной может обратиться к врачу, считая, что у него геморрой.
С момента появления первых симптомов до постановки диагноза может пройти и 10 месяцев, и 5 лет.
Одним из основных симптомов является диарея, при этом в каловых массах присутствуют сгустки крови, слизь и гной; характерным является зловонный запах. Частота стула может доходить до 20 раз в сутки.
При легком течении болезни понос отмечается утром и в ночные часы. При тяжелой форме человек за сутки может терять до 300 мл крови.
Может развиться ректальное кровотечение, при этом кал оформлен или же кашицеобразный. Кровотечение бывает единственным проявлением заболевания.
Могут беспокоить боли различной силы. Обычно может колоть в левом боку и болеть левая половина живота.
Рези усиливаются перед актом дефекации, затем постепенно на время стихают. После приема пищи они вновь усиливаются.
Температура может быть субфебрильной. Интоксикация, слабость, головокружение, отсутствие аппетита, плаксивость и капризность, потеря веса — признаки более тяжелого течения болезни.
Метеоризм, как правило, выражен. Вместо кала может выделяться слизь или слизисто-гнойные массы из эрозивно пораженных отделов. При развитии воспаления понос сменяется запором.
При легкой форме течения болезни дефекация может быть не более 4 раз в сутки, примесь крови и слизи в стуле очень незначительна; общее состояние удовлетворительное, других симптомов обычно нет.
При средней тяжести беспокоит диарея (дефекация 5-8 раз в сутки), наблюдается примесь крови и слизи в стуле, тахикардия, анемия, умеренное повышение температуры.
Тяжелая форма характеризуется жидким стулом более 8 раз в сутки, со значительными примесями; повышением температуры тела (38 °С и выше); тахикардией, выраженной анемией; тяжелым общим состоянием.
Боли ощущаются не только в левом боку, может развиться общая желудочно -кишечная колика.
Внекишечные симптомы появляются в 10-20% случаев:
- гангренозная пиодермия;
- узловатая эритема — под кожей образуются небольшие узелки, которые прощупываются пальцами;
- глосситы, гингивиты и афтозные стоматиты;
- у 8% заболевших поражаются глаза ( развивается увеит, кератит, конъюнктивит, панофтальмит);
- артриты и спондилиты, сакроилеиты;
- поражение легких;
- нарушения работы печени, желчного пузыря, поджелудочной железы;
- остеопорозы, васкулиты и гломерулонефриты.
При тотальном ЯК клиническая картина гораздо более тяжелая: выраженный болевой синдром, диарея более 20-30 раз в сутки, кровотечение.
Это состояние считается опасным для жизни, т.к. грозит обезвоживанием, нарушением электролитного баланса, коллапсами из-за резкого снижения АД, шоком от кровопотери.
Острый язвенный колит опасен быстротой протекания процесса, при нем возникает риск разрыва стенки кишечника.
При этой же форме нередко развивается мегаколон, который обусловлен снижением тонуса мышечных волокон в лентах вследствие действия токсинов.
Риск развития рецидивов уменьшается после проведения лечения НПВС.
В процессе ремиссии слизистая кишечника атрофируется, истончается, нарушается ее функция, появляются лимфатические инфильтраты.
При хроническом течении стенка кишки остается гиперемированной, отечной, стул становится неустойчивым, а болезненность в животе — ноющей, монотонной.
Беспокоит метеоризм, урчание, но похудания при таком хроническом течении нет, аппетит сохранен.
При пальпации отмечается умеренная болезненность живота в отдельных сегментах. Наблюдается газообразование, гипергидроз, повышенная утомляемость.
При обострениях симптомы бурно проявляются. Другие язвенные колиты по МКБ-10 имеют свои отличия, которые при сходной симптоматике отличаются этиологией, эндоскопически, течением и прогнозом.
Диагностика
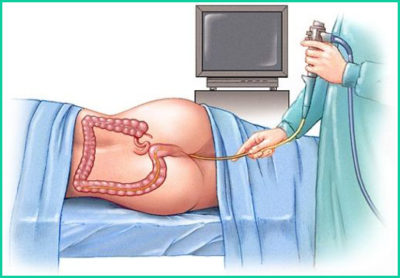
При язвенном колите диагностика начинается с анализа жалоб пациента и сбора следующей информации: какое количество крови приблизительно выделяется с эрозивно пораженных отделов при дефекации, и какого цвета стул.
Обязательно проводится первичный осмотр пациента:
- в связи с нередким поражением глаз врач обращает внимание на состояние органов зрения и наличие признаков воспаления;
- при осмотре живота определяется его вздутие; пальпаторно определяются участки повышенной чувствительности брюшной стенки;
- глубокая пальпация может выявить и расширение пораженной кишки.
Ректальное исследование пальцем может выявить наличие абсцессов, свищей, трещин, повышенный спазм сфинктера, гипертрофированность слизистой и ее неровности, напряженность стенки, а также определить наличие гноя и слизи, крови.
Но главным информативным методом исследования остается эндоскопия: она детально позволяет изучить состояние стенки кишечника.
Ирригоскопия и рентгеновское исследование с барием выявят язвенные дефекты на стенках, наличие расширений кишечника типа мегаколона, сужение просвета или нарушение перистальтики.
Эффективно применение КТ. Кроме этих исследований, делают копрограмму, бакпосев, тест на скрытое кровотечение. При колоноскопии берется материал на гистологию.
Лабораторные методы диагностики включают следующие исследования: кровь на биохимию (определение СРБ, уровня электролитов — Mg, Ca, содержания альбуминов, гамма-глобулинов — показателей роста антител), общий анализ на гемоглобин и лейкоциты.
ИФА выявляет рост антинейтрофильных антител в 70% случаев. Делают общий анализ кала.
Фиброколоноскопия проводится гибким аппаратом, вводимым в прямую кишку через анус.
Возможные осложнения язвенного колита
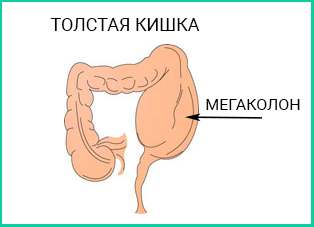
При поражении всей кишки существует опасность возникновения рака кишечника.
В первые 10 лет болезни он развивается в 2% случаев; за 20 лет — у 8% больных, а при развитии НЯК в течение 30 лет — в 18% случаев.
Риск перфорации с летальным исходом из-за перитонита составляет 3-5%.
Формирование трещин и кишечное кровотечение встречаются в 1-6% случаев, потеря крови может составить до 400-500 мл в сутки.
При появлении мегаколона наблюдается общая слабость, сильные боли и высокая температура, ухудшение самочувствия, вздутие живота, уменьшение частоты стула.
При мегаколоне (развивается в 3-5% случаев) стенка кишечника растягивается, истончается, и возникает прободение ее. Мегаколон приводит к смерти в 17% случаев.
Стриктура толстой кишки встречается в 5-19% случаев. Из-за уменьшения просвета кишечника затрудняется прохождение каловых масс, и развивается кишечная непроходимость.
Могут развиваться различные осложнения соседних с анусом тканей — парапроктиты, трещины ректума, свищи.
Язвенный колит кишечника приводит к инвалидизации каждого второго больного при наличии у него осложнений.
Необходимое лечение при язвенном колите

Точная причина патологии не установлена, поэтому лечение не может быть этиотропным, оно симптоматическое и направлено на снятие воспаления, предупреждение осложнений, обеспечение и поддержание стойкой ремиссии.
Медицинские препараты
Из лекарственных препаратов применяют:
- НПВС (Месалазин, Аспирин, Напроксен, Индометацин, Салофольк, Пентаса, Мезавант, Сулфасалазин).
- Кортикостероиды. Они являются основой лечения, способствуют достижению ремиссий. Это Гидрокортизон, Преднизолон, Дексаметазон, Метилпреднизолон. Лечение этими гормонами должно проводиться и назначаться только врачом, т.к. препараты имеют много побочных эффектов. При назначении детям требуется особая осторожность. Гормоны не лечат, а только снижают активность воспаления. Многие препараты применяют в виде микроклизм.
- Антибактериальные средства: Цефтриаксон, Цифран, Ципрофоксацин, Тиенам, Цефтриаксон. Несмотря на то что они используются при лечении НЯК, их терапевтическая эффективность научно не доказана.
- Антианемические препараты.
Выраженный болевой синдром обязательно требует назначения анальгетиков в инъекционной форме, также принимают средства, помогающие остановить диарею.
Обязательно прописываются комплексы витаминов и минералов, физиолечение (диадинамотерапия, СМТ (воздействие модулированным током), интерференцтерапия).
Для лечения применяются иммунодепрессанты (Циклоспорин, Метотрексат, Меркаптопурин, Азатиоприн), антицитокины (Инфликсимаб).
Иммуносупрессоры подавляют локально иммунную реакцию со стороны толстой кишки.
В этом им помогают производные ацетилсалициловой кислоты, кортикостероиды.
Диета
Очень большое значение имеет диетотерапия. Если у больного острая фаза болезни, то ему делают голодную паузу, дают только пить воду; у больных в это время нет аппетита, поэтому голодание они переносят легко.
При необходимости назначается парентеральное питание. После завершения стадии обострения назначается белковая диета с пониженным содержанием жиров.
Полезен творог, яйца, постное мясо, нежирная рыба. Грубая клетчатка и другая раздражающая пища не разрешается, т.к. она будет раздражать воспаленную стенку кишечника и может вызвать кровотечение. В качестве источника углеводов выступают компоты, каши.
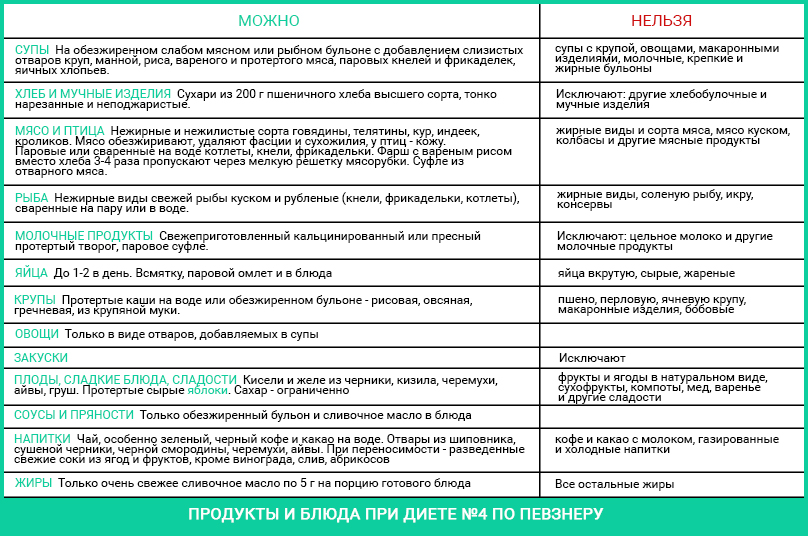
При НЯК назначается стол №4: вся пища вареная или печеная; запрещаются лактозосодержащие продукты (молоко и его производные), алкоголь, газировка, грибы, киви, слива и курага, жирное мясо, специи, кофе, какао, соусы, перец, соль, сухарики, чипсы, сырые овощи, семечки, бобовые, кукуруза, орехи.
Необходимо избегать избыточного потребления жиров, углеводов, пища должна содержать много белка.
Еда должна быть теплой. Есть нужно часто, до 5 раз в день, последний прием пищи — не позднее 4 часов до сна.
Содержание витаминов и микроэлементов должно быть повышенным. Разрешены ягоды, фрукты, слизистые каши, вареные яйца, постное мясо, томатный сок, сыр, печень, мореподукты.
Продукты и блюда при диете №4 по Певзнеру
При невозможности приема пищи больного переводят на искусственное питание.
Хирургическое вмешательство
Если консервативная терапия оказалась неэффективной, применяют хирургические методы лечения:
- Проктоколэктомию с наложением постоянной или временной илеостомы для выведения продуктов жизнедеятельности.
- Колэктомию (иссечение ободочной кишки, проктоколэктомия с сохранением анального отверстия).
- Резекцию толстого кишечника с созданием илеоректального анастомоза. Соединяют свободный конец подвздошной кишки с анальным каналом. Эта операция наиболее распространена. Иногда удаляют участок пораженной кишки между 2 здоровыми. Это называют сегментарной резекцией.
С конца 40-х годов при проведении операций стараются сохранить сфинктер, для этого были предложены некоторые методики.
Показания к проведению операций:
- прободение кишечной стенки;
- кишечная непроходимость;
- сформировавшийся кишечный абсцесс;
- токсический мегаколон;
- массивное кровотечение ;
- свищи;
- рак кишечника.
Если колит не осложненный, прогноз благоприятный: 80% больных после лечения в течение года не имеют приступов обострения.
Рецидивы могут возникать 1 раз в течение 5 лет. Иногда у 4% больных такая ремиссия может длиться и более 15 лет.
Язвенный колит у детей

Язвенный колит кишечника у детей хотя и редко, но встречается (8-15% от количества взрослых больных).
Примерно у 10% болезнь начинается в детстве. В раннем возрасте чаще болеют мальчики, в подростковом — девочки.
Обычно детский язвенный колит протекает по единой схеме.
Нередко ЯК развивается после перенесенной инфекции; средний возраст — 7-10 лет.
Детский язвенный колит: что это такое
У детей он протекает агрессивнее, чем у взрослых, при этом всегда более выражен болевой синдром. Часто развивается панколит.
Кортикостероиды применяют с самого начала заболевания. До 70% заболевших детей подвергаются хирургическому лечению. Применяют проктоколэктомию и постоянную илеостомию.
Обострения у детей всегда связаны с погрешностями в питании и ослаблением иммунитета.
Правила питания и способы приготовления пищи для детей такие же, как и для взрослых. Рацион должен быть разнообразным.
Профилактика язвенного колита