Камни почки моча какого цвета
В норме урина имеет соломенно-желтый цвет, вызванный нахождением небольшого количества желчного пигмента уробилина. Это вещество образуется после многоступенчатой утилизации красных кровяных телец и выводится с мочой, делая ее светло-желтой. Такой оттенок означает, что организм здоров, не обезвожен и нормально функционирует.
Однако при некоторых заболеваниях цвет может кардинально поменяться. Причины этого явления различны – от употребления лекарств и пищевых продуктов до злокачественных опухолей.
Белая моча
Такое состояние вызывается двумя причинами – увеличением количества урины и плохой работой почек, при которой из организма выводится практически одна вода.
Моча осветляется при последующих болезнях:
- Сахарном и несахарном диабете. При этих болезнях резко вырастает мочевая выработка, поэтому концентрация пигмента в ней падает. Снижается ее плотность, которая в норме составляет 1018-1026 г/л, а при диабете приближается к 1005 г/л.
- Остром цистите и уретрите, сопровождающихся учащенным мочеиспусканием. Постоянное отхождение урины заставляет больного пить много воды, в результате снижается концентрация желчного пигмента и урина становится очень светлой.
- Почечной недостаточности. В этом случае через почечные структуры не фильтруются пигменты и другие вещества, которые должны быть выведены из организма. В результате шлаки и токсины остаются в крови, что вызывает значительное ухудшение состояния больного.
Поэтому сочетание плохого самочувствия и светлой урины – признак, требующий скорейшего посещения врача-уролога.
Темно-желтая моча
Эта ситуация возникает при повышении концентрации желчных кислот. Если в организме мало влаги, урина получается очень концентрированной, становясь темно-желтой. Такое состояние возникает при обезвоживании, вызванном рвотой и диареей.
Насыщенный оттенок появляется при застойной почке. В этом случае из-за кровеносного застоя, вызванного болезнями сердца и сосудов, нарушается почечная фильтрация и лишняя жидкость не удаляется из организма. Застойные явления сопровождаются отеками, болями в области сердца и поясницы.
Придать жёлтую окраску урине могут нитроксолин и витамины группы В. В этом случае после окончания приема лекарств насыщенно-желтый оттенок исчезнет самостоятельно.
Красная моча
Такое состояние, называемое гематурией, возникает при попадании крови в мочевыводящие пути. Незначительный красноватый оттенок говорит о небольшой концентрации крови – микрогематурии, а ярко-красный цвет свидетельствует о макрогематурии. Это признак серьезного кровотечения в мочевыводящей системе.
Гематурию вызывают:
- Травмы почек, мочеточников, мочевого пузыря, при которых происходит разрушение кровеносных сосудов и попадание кровяных телец в мочевыделительную систему.
- Воспалительные процессы в почках, мочевом пузыре и предстательной железе, при которых также повреждаются мелкие сосуды. Красноватый цвет – частый признак ЗППП и других инфекций.
- Мочекаменная болезнь, сопровождающаяся выходом камня из почки. В результате слизистая мочеточника травмируется камешком, что приводит к гематурии. Состояние сопровождается значительными болями в пояснице и внизу живота.
- Выделение большого количества уратов – солей мочевой кислоты. Такое состояние, называемое урикемией, – признак подагры – болезни, сопровождающейся воспалением суставов.
- Злокачественные опухоли, которые кровоточат при распаде. При раковых поражениях оттенок варьируется от ярко-красного до цвета мясных помоев.
- Массовая гибель красных телец – эритроцитов. Такая ситуация возникает при инфекционных заболеваниях, отравлениях, укусах змей и переливании крови, несовместимой по группе.
Поэтому такое окрашивание – признак серьёзного осложнения – гемолитической анемии, сопровождающейся падением уровня гемоглобина и эритроцитов. В результате кислород не доставляется в ткани, что вызывает кислородное голодание, опасное для жизни.
Красное окрашивание может быть вызвано употреблением большого количества свеклы. Такое состояние называется битурией. Само по себе оно не опасно, но указывает на проблемы с ЖКТ и недостаток железа в организме. Поэтому при таком симптоме желательно сдать кровь на анемию и проверить желудочно-кишечный тракт.
Если эта ситуация не связана с употреблением свеклы или продуктов с красным красителем, нужно срочно обратиться к врачу. Такое состояние требует незамедлительного лечения.
Моча молочного цвета
Молочно-белый оттенок характерен для пиурии – выделения гноя, вызванного поражением почек и мочевого пузыря. Ситуация также возникает при прорыве гнойника из соседнего органа в мочевыделительную систему. Иногда помутневшая урина имеет неприятный запах.
Урина может помутнеть из-за попадания в нее нерастворимых солей кальция и фосфора. Такое явление наблюдается при распаде опухоли костной ткани, содержащей большое количество кальциевых и фосфорных соединений.
Такое состояние очень опасно, поэтому требует срочного визита к врачу-урологу. Медлить в этом случае нельзя.
Коричневая моча
Такой цвет она приобретает при выведении большого объема мышечного белка миоглобина, появляющегося после обширных травм.
Коричневатое окрашивание может появляться при употреблении бобов, приеме метронидазола, нитрофурантоина, слабительных, содержащих сенну.
Коричневая мутная урина появляется при свищах, через которые в мочевой пузырь или уретру попадает кал из прямой кишки. Ее отличие – резкий гнилостный запах.
Зеленая моча
Такой оттенок появляется при тяжелых гнойных поражениях мочевыводящей системы, сопровождающихся застойными процессами.
Ещё одна причина столь необычной окраски – введение раствора метиленового синего, с помощью которого определяют проходимость и работу мочевыводящих органов. Синий цвет красителя перемешивается с желтой мочой, делая ее зеленой.
Такую же окраску придает прием некоторых антидепрессантов, снотворных препаратов и лекарств от болезни Паркинсона.
Моча цвета пива
Этот симптом возникает при патологиях печени и желчного пузыря – циррозе, гепатите, отравлениях, желчекаменной болезни, приеме препаратов, влияющих на печеночную функцию. Его причина – перекрытие желчевыводящих протоков, вызванное воспалительным процессом, опухолью или камнем.
В результате желчные пигменты, которые должны уйти в кишечник, остаются в организме, попадая в кровь, а из нее – в урину. Поэтому коричневое окрашивание урины сопровождается осветлением кала.
Черная моча
Очень опасный признак, который может указывать на наличие в организме крайне злокачественной опухоли меланомы, имеющей черно-коричневый цвет. Из раковых очагов выделяется темный пигмент меланоген, окрашивающий урину. Это крайне неблагоприятный признак.
Оранжевая и розовая моча
Оранжевый оттенок появляется при употреблении моркови, морковного сока и пищи, содержащей оранжевые красители. Такой цвет придают некоторые лекарственные препараты – рифамицин, сульфасалазин, седурал, витамины.
Розовый цвет указывает на нахождение в мочевых путях бактерии Serratia marcescens. Эта палочка, выделяющая красновато-розовый пигмент продигиозин, появляется у больных с ослабленным иммунитетом, поэтому розовая урина – повод сдать анализы на иммунитет.
Сине-фиолетовая моча
Урина может приобретать даже такие оттенки. Фиолетовый цвет связан с длительным нахождением катетера в мочевом пузыре. В этом случае странная окраска возникает при попадании в мочевыводящие пути триптофана, который под действием бактерий и воздуха превращается в индоксил, а потом в индиго-фиолетово-синий пигмент.
Голубая окраска наблюдается при генетическом заболевании – синдроме голубых пеленок, или синдроме Хартнупа. При этом нарушении в урине появляются синие вещества, вызванные неправильным обменом аминокислоты триптофана.
Что делать при изменении цвета мочи
Вначале нужно проанализировать свое питание и прием медикаментов. Если накануне съесть много свеклы, моркови, спаржи, большое количество зелени или пищу, содержащую разнообразные красители, не стоит удивляться, что унитаз засверкал цветами радуги. В этом случае урина сама постепенно приобретет естественный цвет.
При стойком изменении цвета нужно обращаться к врачу-урологу. Специалист назначит анализы:
- Общее исследование мочи, в которой могут обнаружиться кровяные тельца, соли, печеночные пигменты, белок, бактерии.
- Общий анализ крови. В нем может обнаружиться гемолитическая анемия – малокровие, вызванное гибелью красных кровяных клеток. В этом случае концентрация гемоглобина и эритроцитов резко падает.
- Биохимию крови. В зависимости от конкретных симптомов назначаются исследования на функции печени, почек, сердца или других органов.
- Посев урины на флору и чувствительность к антибиотикам. Анализ выявляет бактериальное обсеменение и показывает чувствительность микроорганизмов к антибактериальным препаратам.
- Анализ на ПЦР-реакцию, применяемый при цистите или уретрите инфекционного происхождения. Обследование выявляет даже скрытые инфекции.
- УЗИ малого таза, почек и ТрУЗИ простаты выявляют патологии мочевыводящих путей, которые могли вызвать изменения мочевого оттенка.
- УЗИ брюшной полости, позволяющее диагностировать болезни печени и желчевыводящих путей, окрасившие урину в «пивной» цвет.
По итогам диагностики больным назначается лечение, зависящее от выявленной патологии. При благоприятном исходе урина постепенно меняет окраску, становясь соломенно-желтой.
Поделиться ссылкой:
Источник
При диагнозе мочекаменная болезнь анализ мочи, наряду с другими диагностическими мероприятиями, может дать ответ на вопрос о причинах патологии и комплексных методах лечения.
Уролитиаз — весьма распространённое заболевание, и в последние годы наблюдается тенденция к его росту среди населения всего мира. Чаще всего мочекаменная болезнь обнаруживается у людей трудоспособного возраста (20-50 лет), реже – у детей и стариков. У мужчин данное заболевание встречается в три раза чаще, чем у женщин. Современные методы диагностики позволяют выявить недуг, даже если симптомы себя не проявили, и найти соответствующие пути решения для предотвращения серьёзных осложнений.
Какие признаки могут указывать на наличие камней
Уролитиаз — заболевание почек и мочевыводящих путей, характерным признаком которого является образование камней различной структуры, размеров и форм. Конкременты могут размещаться в почечных пирамидках, чашечках, лоханках, мочеточниках, мочеиспускательном канале и мочевом пузыре.
На начальных этапах заболевание чаще всего протекает бессимптомно, но, когда конкремент достиг определённых размеров, он начинает проявлять своё присутствие.
Существует ряд характерных признаков, по которым можно заподозрить продвижение камня по мочевыводящим путям:
- В зависимости от локализации образования, имеют место болевые ощущения в области поясницы, паха, нижней части живота.
- Тошнота, иногда в сопровождении рвоты.
- Частые мочеиспускания, сопровождающиеся болью.
- Нередко наблюдается повышение температуры тела.
- Дизурия — нарушение процесса выведения мочи (прерывание, неполное опорожнение мочевого пузыря, скудные выделения мочи).
- В моче появляются видимые примеси крови – гематурия.
- Наличие мути, хлопьев и осадка в моче.
- Анурия – отсутствие мочеиспускания из-за полного блокирования мочевыводящих путей конкрементами.
Данные симптомы должны стать поводом немедленного обращения к врачу нефрологу либо урологу для тщательного медицинского обследования и своевременного лечения.
Промедление с лечением может стать причиной серьёзных осложнений таких как:
- почечная колика – тяжёлое острое состояние, вызванное внезапной обструкцией мочевыводящих путей конкрементом и препятствие оттоку мочи;
- гидронефроз – увеличение чашечно-лоханочной области почки в результате давления урины, отток которой блокирует камень;
- сморщивание почки – нефросклероз;
- развитие хронической почечной недостаточности в результате нарушения проходимости мочевыводящих путей.
В процессе диагностики предусмотрено проведение лабораторных анализов мочи и крови, а также аппаратные исследования для уточнения места расположения конкремента и его размеров.
О чём может рассказать анализ урины
Моча содержит в себе различные продукты метаболизма, и её физическое состояние, микробиологический и химический состав могут указать на наличие сбоев в работе внутренних органов.
К основным анализам, проводимым при уролитиазе относятся:
- клинический;
- биохимический.
В ходе клинического анализа мочи исследуются различные показатели, но наиболее важными являются следующие:
- Цвет и прозрачность. При мочекаменной болезни моча становится мутной (из-за наличия примесей белка, слизи, бактерий), содержит хлопья и иногда примеси крови.
- Плотность мочи. При МКБ этот показатель повышен.
- Наличие осадка и нерастворимых частиц. В моче при уролитиазе имеется осадок в виде песка и солей (фосфатов, оксалатов, уратов). При этом проводится химический анализ мочевого камня.
- Кислотность рН, которая позволяет спрогнозировать химический состав возможных камней (кислая среда – ураты, слабокислая – оксалаты, щелочная – фосфатные камни). Щелочная среда биоматериала может свидетельствовать о бактериальной инфекции.
- Анализ мочи при мочекаменной болезни выявляет присутствие красных кровяных телец — эритроцитов, что говорит о травмировании мочеполовых путей конкрементом.
- Лейкоциты. Повышенное содержание белых клеток крови в урине (лейкоцитурия) свидетельствует о протекании воспалительных процессов в органах мочевыделительной системы.
- Белок в моче (протеинурия). Является показателем развития воспалений и присутствия инфекции в органах мочевыведения, а также о патологических изменениях в почках.
- Содержание в осадке мочи цилиндров и их состав. Повышенное число данных компонентов может свидетельствовать о мочекаменной болезни.
Биохимический анализ мочи позволяет определить следующие параметры:
- Суточное количество мочи. Заниженные значения данного параметра говорят о мочекаменной болезни.
- Аминокислоты. Повышенное содержание некоторых из них также может свидетельствовать об уролитиазе.
Для получения более точных результатов, выявления воспалительного процесса и определения содержания отдельных компонентов состава биоматериала (эритроцитов, лейкоцитов), может осуществляться анализ по Нечипоренко.
Почасовый забор и исследование суточной урины (тест Каковского-Аддиса) позволяет выявить уролитиаз и другие патологии органов мочевыделительной системы.
Бактериологический посев мочи осуществляется с целью определения количественного и качественного состава микрофлоры в урине и её чувствительность к антибиотикам при лечении пиелонефрита, который является одной из основных причин рецидивов уролитиаза.
Как правильно подготовить материал для анализа
С целью получения наиболее достоверных результатов, необходимо соблюдать некоторые условия.
Общеклинический анализ:
- для исследования собирают биоматериал, накопившийся за ночь в мочевом пузыре, поэтому для получения объективных данных берется утренняя урина;
- перед сбором необходимо провести гигиенические процедуры;
- сбор осуществляется в чистую сухую тару;
- нельзя принимать некоторые медикаментозные препараты перед проведением анализа;
- транспортировать мочу следует только при плюсовой температуре окружающей среды;
- изучение материала обычно проводится через полтора часа после его забора.
Анализ мочи на биохимию:
- тара для биоматериала должна быть стерильной, лучше применять контейнеры для сбора мочи, которые можно приобрести в аптеке;
- проведение гигиенических процедур – обязательное условие для обеспечения достоверности результатов;
- сбор анализа начинается утром (с 6-7 часов) и заканчивается в это же время через сутки;
- самую первую порцию мочи (ночную) выливают (она для анализа не применяется);
- в течение суток материал собирается в специальную тару;
- для получения достоверного результата вся суточная моча должна быть собрана, поэтому покидать квартиру не рекомендуется;
- после сбора последней порции (утром следующего дня) мочу следует перемешать и отлить в контейнер для анализа (100 г), на котором зафиксировать объём всей собранной жидкости за сутки и вес своего тела.
В процессе сбора биоматериала следует соблюдать обычный пищевой и питьевой режим. Результаты анализа готовятся от нескольких часов до нескольких суток в зависимости от видов проводимых исследований.
По результатам анализов врач устанавливает точный диагноз, находит причину заболевания и назначает лечение. В процессе диагностики анализы при мочекаменной болезни включают исследование биохимического состава крови.
При необходимости применяют аппаратные методы (УЗИ, рентгенологические методы, компьютерную и магниторезонансную томографию).
Данные исследования помогают визуально оценить место расположения конкремента, его размеры и форму, а также степень обструкции мочевыводящих путей.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Изменение мочи — причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Моча – биологическая жидкость, которая может отражать состояние организма, а ее показатели – свидетельствовать о заболеваниях различных органов и систем.
Во многих случаях даже визуальная оценка мочи позволяет сделать предположения о возможных патологических процессах, протекающих в организме.
Особенно это касается распространенных почечных заболеваний (пиелонефрит, гломерулонефрит), диагностировать которые врач может, в основном ориентируясь на результаты анализа мочи.
Характеристики мочи
Количество мочи
Объем мочи, выделенной в течение суток, может служить показателем работы не только мочевыделительной, но и сердечно-сосудистой системы.
В норме за сутки человек выделяет от 1,5 до 2 л мочи. Однако эта величина – усредненный показатель, и после однократного измерения объема суточной мочи нельзя с уверенностью говорить о каком-либо заболевании. Например, после потребления большого количества жидкости и белковых продуктов выработка мочи увеличится, и наоборот, если в организм поступает мало жидкости или много соли – уменьшится. Объем мочи сокращается при физических нагрузках, когда жидкость выводится с потом. Повышение температуры тела, диарея, рвота также приводят к снижению выделения мочи. Количество выделяемой мочи меняется в течение суток: возрастает в утренние и дневные часы и уменьшается в вечерние и ночные вследствие снижения давления крови и уменьшения фильтрации жидкости почками.
Изменение объема суточной мочи можно отразить терминологически:
- полиурия – повышенное количество выделенной мочи (более 2000 мл в сутки);
- олигурия – пониженное количество выделенной мочи (менее 500 мл в сутки);
- анурия – суточное выделение мочи менее 50 мл.
Возможные причины
Полиурия отмечается при хронических заболеваниях почек, сахарном и несахарном диабете, гиперпаратиреозе и т. д.
Олигурия наблюдается при заболеваниях почек (пиелонефрит, гломерулонефрит), а также при уменьшении просвета или обтурации мочевыводящих путей камнем или опухолью. Олигурия также возникает при массивной кровопотере, интоксикации, голодании, обширных ожогах, резком снижении артериального давления.
Иногда олигурией называют уменьшение количества мочи при неполном опорожнении мочевого пузыря.
При задержке мочеиспускания почки работают полноценно, но выход мочи из мочевого пузыря затруднен у мужчин из-за сжатия мочеиспускательного канала увеличенной простатой при ее воспалении или опухоли,
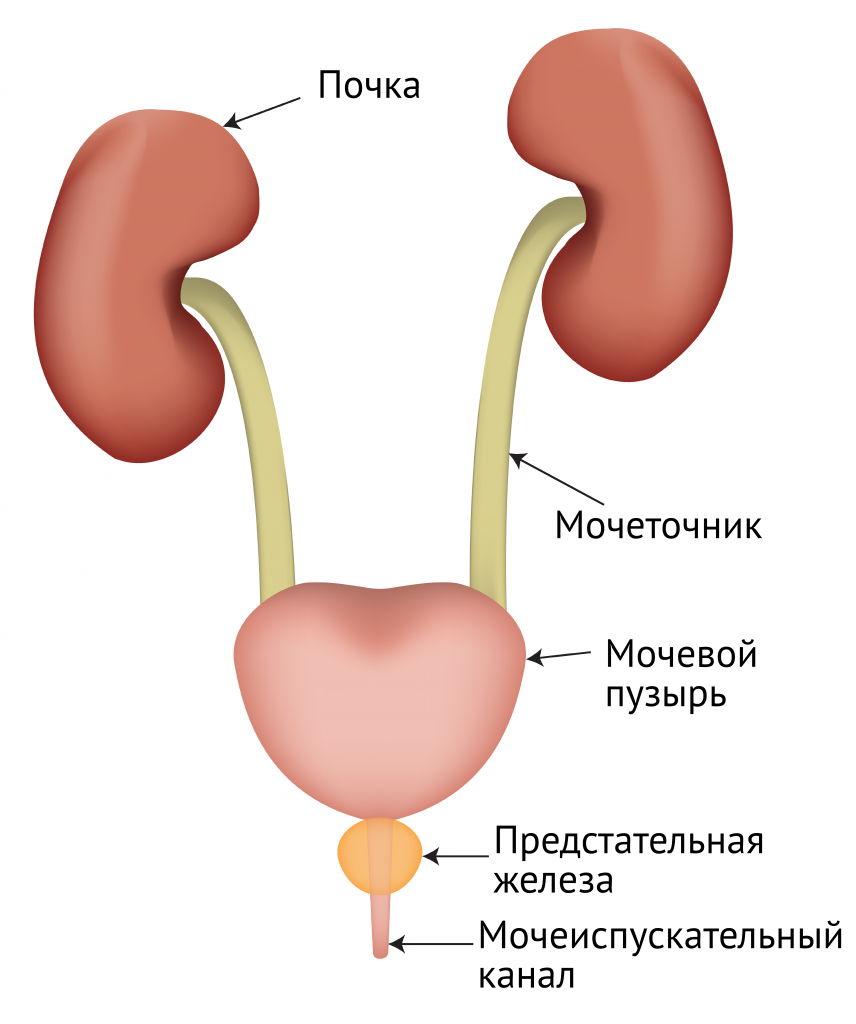
или атонии мочевого пузыря у женщин при гормональных нарушениях или после родов.
В большинстве случаев анурия является следствием тяжелого поражения почек при гломерулонефрите,
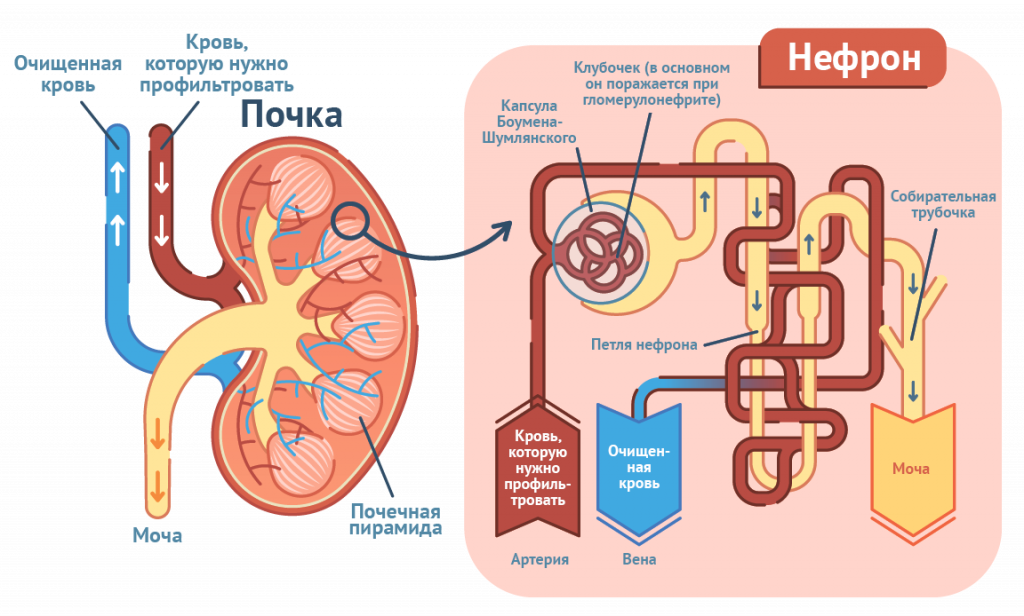
переливании несовместимой крови, отравлении ядами, сепсисе, шоке. В ряде случаев анурия может быть связана с нарушением оттока мочи из-за камней, сдавления мочеточников опухолью, случайной перевязки или пересечения мочеточников при операциях. Длительная анурия ведет к уремии – отравлению организма вредными веществами, которые должны выводиться с мочой.
Цвет мочи
Моча здорового человека имеет светло-желтый цвет. Если человек потребляет много жидкости, моча светлеет, при недостатке воды становится интенсивно-желтого цвета.
Возможные причины
Моча меняет цвет в зависимости от продуктов и напитков, потребляемых человеком. Свекла окрашивает мочу в розовый цвет, морковь – в оранжевый. На цвет мочи влияют и некоторые лекарства. Насыщенно-желтый цвет моча приобретает от рибофлавина, нитроксолина, красноватый – от аминофеназона, фениндиона и больших доз ацетилсалициловой кислоты, оранжевый – от фуразидина, нитрофурантоина, рифампицина, темно-коричневый – от метронидазола.
Цвет мочи – хороший индикатор обмена веществ, поэтому его изменение может служить признаком некоторых заболеваний.
Темно-желтый, почти коричневый цвет может указывать на повышенное содержание билирубина, что происходит при гепатитах, циррозе, желчнокаменной болезни, при массивном разрушении эритроцитов (после перенесенных инфекций, осложнений при переливании крови, малярии). Мутной буро-красного цвета моча становится при гломерулонефрите. При пиелонефрите моча может изменять цвет от грязно-желтого до розово-желтого, а при почечной колике (мочекаменной болезни), инфаркте почки может приобретать насыщенно-красный цвет.
Прозрачность мочи
Прозрачность мочи также входит в число основных параметров в анализе. Свежевыпущенная моча прозрачна, однако ее мутность может свидетельствовать не только о заболеваниях, но и о нарушении гигиенической обработки перед мочеиспусканием. В постоявшей (или несвежей) моче выпадает осадок, который состоит из слизи и солей.
Возможные причины
Мутность мочи можно объяснить присутствием солей (фосфатов, оксалатов, уратов) при нарушении обмена веществ, мочекаменной болезни; микроорганизмов, клеток эпителия, лейкоцитов, эритроцитов – при цистите, пиелонефрите; белка – при гломеруло- и пиелонефрите.
Удельный вес (плотность) мочи
Удельный вес мочи здорового человека колеблется в пределах 1010-1020 г/л. Большое количество выпитой воды приводит к снижению удельного веса, при недостаточном поступлении в организм воды, а также при усиленном потоотделении, рвоте, диарее удельный вес мочи повышается. Слабо окрашенная моча чаще имеет низкий удельный вес, интенсивно-желтая – высокий.
Возможные причины
Низкий удельный вес указывает на нарушение работы почек, например, при хроническом пиелонефрите или при синдроме Кушинга. Высокий удельный вес мочи обусловлен большим содержанием в ней растворенных и нерастворенных веществ: белка при остром гломерулонефрите, глюкозы при сахарном диабете, лейкоцитов и эритроцитов при цистите и воспалительных заболеваниях, солей при мочекаменной болезни, а также отмечается при нарушении питьевого режима и обезвоживании. Часто высокий удельный вес мочи бывает следствием применения высоких доз препаратов, выводимых с мочой (антибиотики и др.).
Запах и пенистость мочи
Запах и пенистость мочи играют не последнюю роль в диагностике заболеваний.
Возможные причины
Если моча имеет резкий запах нашатыря, это может служить признаком обезвоживания, пиелонефрита, цистита. Запах несвежей рыбы возникает при воспалительных и инфекционных заболеваниях мочеполового тракта. Моча пахнет ацетоном при осложнении течения сахарного диабета (тревожный симптом диабетической комы).
Неприятный запах в сочетании с пенистостью мочи может указывать на наличие в ней белка, что требует обязательной консультации уролога.
Реакция (рН) мочи
У здорового человека при полноценном питании моча имеет слабокислую реакцию. Если в диете преобладают те или иные продукты, реакция мочи может сдвигаться в кислую или щелочную сторону.
Возможные причины
При употреблении преимущественно мясной пищи и других богатых белками веществ реакция мочи становится кислой; растительная пища дает щелочную реакцию.
Заболевания тоже меняют кислотно-щелочной баланс. При высокой температуре, диабете, голодании рН мочи становится кислой; при циститах, гематурии, рвоте, раке мочевого пузыря и почек, повышении уровня гормонов паращитовидных желез – щелочной.
К каким врачам обращаться?
Заметив постоянные изменения цвета, запаха, количества мочи, необходимо в первую очередь посетить терапевта.
Врач на основании осмотра и жалоб пациента дает направления на соответствующие анализы. Только после получения результатов анализов мочи и крови решается вопрос о дальнейших консультациях. При наличии в моче белка, эритроцитов, лейкоцитов и цилиндров необходим визит к нефрологу или урологу, при повышенном удельном весе и обнаружении в моче глюкозы – к эндокринологу.
Что следует делать при появлении данных симптомов?
В первую очередь следует обратить внимание на питьевой режим, диету, соотнести изменения в моче с употребляемыми лекарственными препаратами.
Диагностика и обследования
Основные показатели мочи: цвет, плотность, реакцию, наличие глюкозы, лейкоцитов, эритроцитов и клеток эпителия определяют с помощью общего анализа мочи.
{{ANALYSIS_LIST|116}}
Для точного определения форменных элементов крови, клеток эпителия, бактериальных клеток необходим анализ мочи по Нечипоренко.
{{ANALYSIS_LIST|272}}
При ряде заболеваний обязательным является определение количества белка в суточной моче.
{{ANALYSIS_LIST|97}}
При олигурии необходимо определить соотношение концентраций в крови азота мочевины и креатинина, а также рассчитать скорость клубочковой фильтрации для оценки функции нефронов.
{{ANALYSIS_LIST|26}}{{ANALYSIS_LIST|22}}{{ANALYSIS_LIST|1526}}
Выявление в моче значительного количества солей диктует необходимость определения их химического состава.
{{ANALYSIS_LIST|1458}}{{ANALYSIS_LIST|112}}
Биохимический анализ мочи
необходим при определении гормональных нарушений, диагностике заболеваний поджелудочной и щитовидной желез.
Лечение
Изменения характеристик мочи могут свидетельствовать о временных нарушениях в работе организма.
Только на основании результатов анализов, при условии правильной подготовки к ним, врач может диагностировать заболевание и назначить лечение.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Источник