Классификация неспецифический язвенный колит
Классификационные критерии тяжести неспецифического язвенного колита
Классификационные критерии неспецифического язвенного колита по тяжести заболевания представлены в таблице 1.
Таблица 1. Классификационные критерии тяжести неспецифического язвенного колита.
Легкая форма неспецифического язвенного колита:
- удовлетворительное общее состояние
- стул кашицеобразный более 5 раз в сутки
- незначительная примесь крови и слизи в стуле
- отсутствие лихорадки, тахикардии, анемии
Неспецифический язвенный колит средней тяжести:
- удовлетворительное общее состояние
- жидкий стул 5 — 8 раз в сутки
- примесь крови и слизи в кале
- умеренная лихорадка, тахикардия, анемия
Тяжелая форма неспецифического язвенного колита:
- общее состояние тяжелое или очень тяжелое
- тяжелая диарея (более 8 раз в сутки)
- значительная примесь крови, слизи и гноя в каловых массах
- лихорадка более 38оС
- тахикардия
- анемия (гемоглобин < 90 г/л)
За рубежом наиболее часто характеристика неспецифического язвенного колита по степени тяжести производится по классификационным критериям Truelove и Witts – таблица 2.
Классификационные критерии тяжести неспецифического язвенного колита по Truelove и Witts
Таблица 2. Классификационные критерии тяжести неспецифического язвенного колита по Truelove и Witts.
Легкое обострение неспецифического язвенного колита:
- диарея более 4 раз в день с незначительной примесью крови
- лихорадка отсутствует
- тахикардия отсутствует
- умеренная анемия
- СОЭ < 30 мм/час
Обострение неспецифического язвенного колита средней тяжести:
- Промежуточное положение между легким и тяжелым обострением
Тяжелое обострение неспецифического язвенного колита:
- диарея более 4 раз в сутки, с кровью
- лихорадка: средняя вечерняя температура выше 37,5 оС; температура выше 37,8 оС каждый 2 — 4-й день
- тахикардия: > 90 в минуту
- анемия: НЬ < 75 г/ л
- СОЭ > 30 мм/ч
Ряд авторов выделяет отдельно дистальный язвенный колит. Дистальный неспецифический язвенный колит (проктосигмоидит) составляет в сумме от 60 до 79% всех случаев неспецифического язвенного колита. Нередко, начавшись как дистальный колит, патологический процесс с течением времени может прогрессировать. Так, при длительности наблюдения свыше 12 лет проктит трансформируется в левосторонний колит в 12% случаев и в панколит — в 34%, а левостороннее поражение прогрессирует в тотальное у 70% больных.
Риск прогрессирования неспецифического язвенного колита выше у больных с частыми рецидивами, некурящих и нуждающихся в терапии системными стероидами.
Балльная система оценки степени тяжести неспецифического язвенного колита
В последние годы широкое распространение получила балльная система оценки степени тяжести неспецифического язвенного колита, предложенная Rachmilewitz – таблица 3. Она базируется на определении индекса клинической и эндоскопической активности неспецифического язвенного колита. Выбор данной системы оценки тяжести неспецифического язвенного колита связан с частичным несоответствием клинической и эндоскопической тяжести патологического процесса в толстой кишке.
Таблица 3. Индекс клинической (CAL) и эндоскопической активности (El) по Rachmilewitz
| Показатели | Баллы шкалы | |
| Клинические данные | ||
| Частота стула в неделю: | < 18 | |
| 18 — 35 | 1 | |
| 36 — 60 | 2 | |
| > 60 | 3 | |
| Примесь крови в стуле (в среднем в течение недели): | отсутствует | |
| небольшая | 2 | |
| значительная | 4 | |
| Общее самочувствие: | хорошее | |
| нарушено | 1 | |
| плохое | 2 | |
| очень плохое | 3 | |
| Боли в животе: | отсутствуют | |
| слабые | 1 | |
| умеренные | 2 | |
| сильные | 3 | |
| Температура тела (лихорадка, обусловленная колитом): | < 37oC | |
| 37 — 38oC | 2 | |
| > 38oC | 4 | |
| Внекишечные проявления: наличие любого внекишечного проявления оценивается в 3 балла: | ирит | 3 |
| узловатая эритема | 3 | |
| артрит | 3 | |
| Лабораторные данные: | ||
| СОЭ | норма | |
| СОЭ ≤ 30 мм/ч | 1 | |
| СОЭ > 30 мм/ч | 2 | |
| Гемоглобин: | норма | |
| Hb > 110 г/л | 1 | |
| Hb 100 — 110 | 2 | |
| Hb < 100 г/л | 4 | |
| Эндоскопические данные | ||
| Эндоскопический признак CAI: грануляция поверхности слизистой оболочки рассеивает отраженный свет: | нет | |
| да | 2 | |
| Сосудистый рисунок: | нормальный | |
| размытый (нарушенный) | 1 | |
| вообще не прослеживается | 2 | |
| Ранимость слизистой оболочки: | отсутствует | |
| слегка повышена (контактные кровотечения) | 2 | |
| значительно повышена (спонтанные кровотечения) | 4 | |
| Налеты на поверхности слизистой оболочки (слизь, фибрин, гной, эрозии, язвы): | отсутствуют | |
| незначительные | 2 | |
| выраженные | 4 | |
При суммарном индексе активности, равном 0, констатируется полная клинико-эндоскопическая ремиссия заболевания. Незначительная степень активности язвенного колита диагностируется при индексе более от 0 до 15. Средняя степень активности диагностируется при индексе от 15 до 25. Высокая активность заболевания определяется при индексе более 20 баллов.
Эндоскопические признаки активности неспецифического язвенного колита
В классификации неспецифического язвенного колита целесообразно указывать активность воспаления, основываясь на эндоскопических критериях выраженности воспалительно-деструктивных изменений в слизистой оболочке толстой кишки. В практической работе принято различать три степени активности воспалительного процесса при неспецифическом язвенном колите – таблица 4.
Таблица 4. Эндоскопические признаки активности неспецифического язвенного колита
Минимальная степень активности неспецифического язвенного колита (I степень):
- Гиперемия — диффузная
- Зернистость — нет
- Отек — есть
- Сосудистый рисунок — размыт
- Кровоточивость — петехиальные геморрагии
- Эрозии — единичные
- Язвы — отсутствуют
- Фибрин — нет
- Гной (в просвете и на стенках) — нет
Умеренная степень активности неспецифического язвенного колита (II степень)
- Гиперемия — диффузная
- Зернистость — есть
- Сосудистый рисунок — отсутствует
- Кровоточивость — контактная, умеренно выражена
- Эрозии — множественные
- Язвы — единичные
- Фибрин — есть
- Гной (в просвете и на стенках) — нет или незначительное количество
Высокая степень активности неспецифического язвенного колита (III степень)
- Гиперемия — диффузная
- Зернистость — выражена
- Сосудистый рисунок — отсутствует
- Кровоточивость — спонтанная, выраженная
- Эрозии — множественные с изъязвлениями
- Язвы — множественные
- Фибрин — обильный
- Гной (в просвете и на стенках) — много
До настоящего времени используется классификация неспецифического язвенного колита, предложенная Ю.В. Балтайтисом и соавт, в 1986 г — таблица 5.
Таблица 5. Классификация неспецифического язвенного колита Балтайтиса Ю.В.и соавт.
- Клиническая характеристика
1.1. Клиническая форма:
а) острая
б) хроническая
1.2. Течение:
а) быстро прогрессирующее
б) непрерывно рецидивирующее
в) рецидивирующее
г) латентное
1.3. Степень активности неспецифического язвенного колита:
а) обострение
б) затухающее обострение
в) ремиссия
1.4. Степень тяжести неспецифического язвенного колита:
а) легкая
б) средней тяжести
в) тяжелая
- Анатомическая характеристика неспецифического язвенного колита
2.1. Макроскопическая характеристика:
- а) проктит
- б) проктосигмоидит
- в) субтотальное поражение
- г) тотальное поражение
2.2. Микроскопическая характеристика:
- а) преобладание деструктивно-воспалительных процессов
- б) уменьшение воспалительных процессов с элементами репарации
- в) последствия воспалительного процесса
- Осложнения неспецифического язвенного колита:
3.1. Местные:
- а) кишечное кровотечение
- б) перфорация толстой кишки
- в) сужение толстой кишки
- г) псевдополипоз
- д) вторичная кишечная инфекция
- е) исчезновение слизистой оболочки;
- ж) токсическая дилатация толстой кишки
- з) малигнизация
3.2.Общие:
- а) функциональный гипокортицизм
- б) сепсис
- в) системные проявления — артриты, сакроилеит, поражения кожи, ирит, амилоидоз, флебиты, склерозирующий холангит, дистрофия печени.
Источник
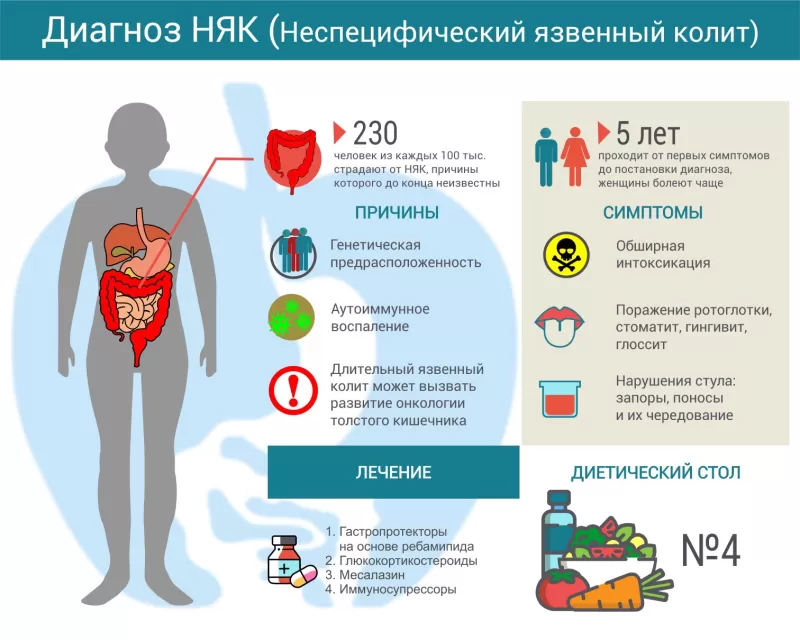
Неспецифический язвенный колит (НЯК, современное название «язвенный колит») –хроническое заболевание, которое проявляется гнойным геморрагическим воспалением стенки толстой кишки. Распространенность болезни в разных странах колеблется от 50 до 230 человек на 100 тысяч населения. Чаще всего страдают люди в возрасте 20–40 лет, мужчины и женщины с равной частотой[1]. Обычно от появления первых симптомов до установления точного диагноза проходит несколько лет. Поздняя диагностика и вызванная ею неадекватность лечения нередко приводят к развитию тяжелых осложнений и относительно высокой летальности (в России – 17 случаев на миллион населения, в Европе – 6 случаев на миллион[2]).
Причины неспецифического язвенного колита
Точная причина, вызывающая болезнь, до сих пор неизвестна: пока врачи говорят только о провоцирующих факторах.
Прежде всего, имеет место генетическая предрасположенность: среди кровных родственников заболеваемость НЯК в 15 раз выше, чем в целом по популяции[3]. Всего известно более сотни изменений в генах, ассоциированных с язвенным колитом[4]. Измененный генетический фон нарушает нормальный ход иммунных реакций, вызывая чрезмерный воспалительный ответ на бактериальные антигены. Учитывая, что в толстом кишечнике количество бактерий в 10 раз превышает количество всех клеток в организме человека, на фоне измененной иммунной активности воспаление становится практически постоянным.
Предрасполагающими факторами для развития язвенного колита могут стать:
- кишечные инфекции;
- нервный стресс;
- дефицит витамина D;
- избыток животного белка и недостаток пищевых волокон в рационе;
- острая вирусная инфекция,
Классификация неспецифического язвенного колита
По характеру течения болезни:
- острое – первые симптомы появились менее чем за 6 месяцев до обращения к врачу;
- хроническое непрерывное – перерывы между обострениями меньше полугода, несмотря на адекватное лечение;
- хроническое рецидивирующее: обострения сменяются ремиссиями, каждая из которых длится 6 месяцев и более.
По тяжести атаки (текущего обострения):
- легкая;
- средней тяжести;
- тяжелая.
Бактерий в кишечнике больше, чем клеток во всем организме, и это не всегда хорошо
критерий | легкая | среднетяжелая | тяжелая |
частота дефекаций с кровью | <4 | >=4 | >=6 |
пульс | в пределах нормы | <= 90 уд/мин | >90 уд/ мин |
температура | <37,5 | >37,5 | |
гемоглобин | >=105 г/л | <105 г/л | |
СОЭ | <=30 мм/ч | >30 мм/ч | |
контактная ранимость слизистой оболочки толстой кишки | нет | есть | есть |
По расположению патологического процесса:
- дистальный колит – проктит, проктосигмоидит – воспаление активно в прямой и сигмовидной кишке;
- левосторонний колит – воспаление в области прямой, сигмовидной, нисходящей ободочной и частично поперечной ободочной кишки (до середины);
- тотальный колит – воспален весь толстый кишечник.
Симптомы неспецифического язвенного колита
Основные проявления НЯК можно разделить на синдром нарушения стула, геморрагический и болевой синдромы.
Нарушение стула проявляется диареей: в тяжелых случаях частота дефекаций достигает 20 раз в сутки. Стул водянистый, с примесью слизи, гноя и крови. Нередко позывы к дефекации оказываются ложными (тенезмы) или заканчиваются только выделением кровянистой слизи (так называемый «ректальный плевок»). Чем тотальнее поражение кишечника, тем обильнее диарея – из-за нарушения всасывания воды и электролитов на фоне воспаления. В ситуациях, когда поражены только сигмовидная и прямая кишка, поносы могут чередоваться с запорами, вызванными спазмом вышележащих отделов толстого кишечника.
Боли в животе – ноющие, схваткообразные, чаще слева и внизу, реже – в районе пупка. В начале болезни возникают через 0,5–1,5 часа после еды, но по мере прогрессирования воспалительного процесса связь между приемом пищи и болью теряется. Максимальная интенсивность – непосредственно перед дефекацией, после опорожнения кишечника боли уменьшаются.
Геморрагический синдром – кровотечение из воспаленных участков кишечника. Если болезнь протекает тяжело, из-за выраженной воспалительной интоксикации, потери воды и электролитов появляется общая слабость, головокружение, поднимается температура, пропадает аппетит.
Кишечное кровотечение крайне опасно
Почти у половины пациентов[5] обнаруживаются и внекишечные проявления НЯК, которые могут быть вызваны аутоиммунными изменениями или длительным воспалением и связанными с этим метаболическими нарушениями.
Аутоиммунные системные проявления:
- артропатии (боли и воспаления в суставах);
- поражения кожи (гангренозная пиодермия, узловатая эритема);
- афтозный стоматит (язвочки на слизистой рта);
- воспаление склеры, радужной оболочки глаз (увеит, ирит, иридоциклит, эписклерит).
Системные проявления, вызванные метаболическими нарушениями:
- холелитиаз (камни в желчном пузыре);
- стеатоз печени, стеатогепатит;
- тромбоз периферических вен;
- тромбоэмболия легочной артерии.
Именно из-за разнообразия системных проявлений, которые могут протекать тяжело, «перетягивая» на себя все внимание как пациента, так и врача, возникает большинство диагностических ошибок. Человек с проявлениями, к примеру, иридоциклита, обратится к офтальмологу, при афтозном стоматите – к стоматологу. Ни одному из этих специалистов он не предъявит жалобы на проблемы в работе кишечника.
Осложнения неспецифического язвенного колита
- Токсическая дилатация толстой кишки – острое паралитическое расширение кишечника с повышением внутрикишечного давления. Состояние больного резко ухудшается: быстро возрастает температура, появляется резкая слабость, падает артериальное давление.
- Перфорация толстой кишки обычно возникает на фоне токсической дилатации. После прободения стенки кишечника ее содержимое попадает в брюшную полость, вызывая перитонит. Смертность при этом осложнении достигает 50%[6].
- Кишечное кровотечение.
Все эти состояния – показания для экстренной операции.
Диагностика неспецифического язвенного колита
НЯК — причины, симптомы, лечение, диетический стол
Основной метод диагностики НЯК – колоноскопия с биопсией. Во время эндоскопии врач видит характерные изменения кишечной стенки, которые подтверждаются при микроскопическом исследовании биоптата.
Кроме того, визуализировать состояние толстого кишечника можно с помощью ирригоскопии, магнитно-резонансной или компьютерной томографии с контрастированием.
Для определения общего состояния организма назначают общий и биохимический анализы крови. При первой атаке заболевания рекомендуют микроскопическое и бактериологическое исследование кала, чтобы исключить острую кишечную инфекцию.
Лечение неспецифического язвенного колита
При обострении назначают диету Стол №4, по мере стихания симптомов рацион расширяют, ориентируясь на реакцию пациента. Желательно исключить молоко и молочные продукты, так как у многих больных НЯК нарушается их переносимость.
Чтобы уменьшить активность воспаления, рекомендуют месалазин. Форма применения будет зависеть от распространенности процесса: при проктите легкой и средней тяжести может быть достаточно ректальных суппозиториев или ректальной пены, при более обширном поражении назначают таблетки.
Чтобы улучшить регенерацию слизистой оболочки назначают гастропротекторы на основе ребамипида. Они уменьшают активность воспаления, снижают проницаемость эпителиального барьера и способствуют скорейшему восстановлению нормальной структуры и функции кишечной стенки.
Если этих мер недостаточно, для купирования воспаления назначают глюкокортикостероиды (будесонид, преднизолон), препараты, подавляющие иммунитет (азатиоприн), моноклональные антитела (инфликсимаб, адалимумаб, голимумаб или ведолизумаб). Схемы применения и дозы определяет врач, но нужно настраиваться на длительный курс поддерживающей терапии: преждевременное прекращение лечения может спровоцировать рецидив.
При неэффективности консервативной терапии и появлении осложнений необходима операция – удаление пораженного участка толстой кишки.

Боль в животе и частый стул с примесью гноя, крови и слизи – основные симптомы НЯК
Прогноз и профилактика неспецифического язвенного колита
НЯК – хроническое рецидивирующее заболевание. При легком течении и отсутствии осложнения прогноз благоприятен.
Риск тяжелого обострения в течение жизни составляет 15% [7]. Кроме того, неспецифический язвенный колит в разы увеличивает вероятность возникновения колоректального рака, причем риск тем выше, чем больше «стаж» болезни. Поэтому таким пациентам необходима регулярная колоноскопия со взятием биопсии.
Поскольку причины болезни до конца не выяснены, специфической профилактики НЯК не существует.
[1] С.Р.Абдулхаков, Р.А.Абдулхаков. Неспецифический язвенный колит: современные подходы к диагностике и лечению. Вестник современной клинической медицины, 2009.
[2] П. В. Главнов, Н. Н. Лебедева, В. А. Кащенко, С. А. Варзин. Язвенный колит и болезнь Крона. Современное состояние проблемы этиологии, ранней диагностики и лечения. Вестник СПбГУ. 2011.
[3] там же.
[4] Клинические рекомендации Российской гастроэнтерологической ассоциации и ассоциации колопроктологов России по диагностике и лечению язвенного колита. 2017.
[5] Н.Т. Ватутин1, А.Н. Шевелёк, В.А. Карапыш, И.В Василенко. Неспецифический язвенный колит. Архив внутренней медицины, 2015.
[6] Клинические рекомендации Российской гастроэнтерологической ассоциации и ассоциации колопроктологов России по диагностике и лечению язвенного колита. 2017.
[7] там же.
Источник
Неспецифический
язвенный колит (НЯК) — заболевание
неизвестной этиологии, характеризующееся
развитием некротизирующего воспалительного
процесса слизистой оболочки толстого
кишечника с образованием язв, геморрагии
и гноя.
Этиология и
патогенез
Этиология НЯК
неизвестна. Предположительными
этиологическими факторами являются
инфекция (вирусы, бактерии), нерациональное
питание (диета с низким содержанием
пищевых волокон). Многими последний
фактор рассматривается как предрасполагающий
к развитию болезни.
Основными
патогенетическими факторами являются:
• дисбактериоз
кишечника — нарушение нормального
состава микрофлоры в толстом кишечнике,
что оказывает местное токсическое и
аллергизирующее влияние, а также
способствует развитию неиммунного
воспаления толстой кишки;
• нарушение
нейрогуморальной регуляции функции
кишечника, обусловленное дисфункцией
вегетативной и гастроинтестинальной
эндокринной системы;
• значительное
повышение проницаемости слизистой
оболочки толстой кишки для молекул
белка и бактериальных антигенов;
• повреждение
кишечной стенки и образование аутоантигенов
с последующим образованием аутоантител
к стенке кишечника. Антигены некоторых
штаммов Е.
Соli индуцируют
синтез антител к ткани толстой кишки;
• образование
иммунных комплексов, локализующихся в
стенке толстой кишки, с развитием в ней
иммунного воспаления;
• развитие
внекишечных проявлений болезни вследствие
многогранной аутоиммунной патологии.
Этиопатогенез НЯК
представлен на рис. 13.
Патоморфология
При НЯК развивается
выраженный воспалительный процесс в
слизистой оболочке толстой кишки.
Прогрессирующая деструкция эпителия
и слияние воспалительных инфильтратов
обусловливают развитие язв слизистой
оболочки.
У 70-80% больных
развивается характерный признак НЯК —
микроабсцессы крипт толстой кишки. При
хроническом течении отмечаются дисплазия
кишечного эпителия и фиброз стенки
кишки.
Наиболее часто при
НЯК поражаются дистальные участки
обойной кишки и прямая кишка, причем
последняя вовлекается в патологический
процесс почти в 100% случаев. У 25% больных
наблюдается развитие панколита.
Классификация
Классификация
неспецифического язвенного колита
приведена в табл. 25.
Табл. 25. Классификация
неспецифического язвенного колита
(В. Д. Федоров, М. X.
Левитан, 1982; Ю. В. Балтайтис и соавт.,
1986; Г. А. Григорьева, 1996)
Течение | Степень | Распространенность | Активность | Наличие |
Молниеносное | Легкая | Тотальный | Минимальная | Местные |
Клиническая картина
Хроническое воспаление слизистой оболочки толстой кишки
Рис. 13. Этиопатогенез
неспецифического язвенного колита
(Falk, 1998).
Частота возникновения
(первичная заболеваемость) составляет
4-10 заболеваний на 100 000 жителей в год,
встречаемость (численность больных) —
40-117 больных на 100000 населения. У большинства
больных заболевание впервые диагностируется
в возрасте 15-30 лет.
Основными симптомами
НЯК являются следующие.
1. Диарея
с кровью, слизью и гноем.
При выраженной клинической картине
заболевания характерен частый жидкий
стул с примесью крови, слизи, гноя. Стул
до 20 раз в сутки, а при тяжелом течении
до 30-40, преимущественно ночью и утром.
У многих больных количество крови в
кале бывает весьма значительным, иногда
дефекация происходит почти чистой
кровью. Количеств во крови, теряемой
больными в течение суток, может составить
от 100 до 300 мл. Каловые массы содержат
большое количество гноя и могут иметь
зловонный запах.
Начало заболевания
может быть различным в зависимости от
времени появления крови в кале; возможны
следующие варианты:
• вначале появляется
диарея, а через несколько дней слизь и
кровь;
• заболевание
сразу начинается с ректального
кровотечения, при этом стул может быть
оформленным или кашицеобразным;
• одновременно
начинаются диарея и ректальное
кровотечение, при этом у больных выражены
остальные симптомы заболевания (боли
в животе, интоксикация).
Диарея и кровотечение
считаются основными клиническими
проявлениями НЯК. Диарея обусловлена
обширным воспалительным поражением
слизистой оболочки толстой кишки и
резким снижением ее способности
реабсорбировать воду и натрий. Кровотечение
является следствием изъязвления
слизистой оболочки толстой кишки и
развития рыхлой соединительной ткани
с обильно развитой сосудистой сетью.
2. Боли
в животе.
Постоянный симптом НЯК. Боли носят
схваткообразный характер и локализуются
преимущественно в проекции отделов
толстой кишки, чаще всего в области
сигмовидной, поперечной ободочной,
прямой кишки, реже — в области слепой
кишки, в околопупочной области. Обычно
боли усиливаются перед дефекацией и
успокаиваются или ослабевают после
стула. Возможно усиление боли после
еды.
Следует заметить,
что чрезвычайно сильные боли и симптомы
перитонита для НЯК нехарактерны, так
как воспалительный процесс при этом
заболевании ограничивается слизистой
оболочкой и подслизистым слоем. При
осложненном течении НЯК воспалительный
процесс распространяется на глубокие
слои кишечной стенки (см. далее).
3. Болезненность
живота при пальпации.
Характерный признак НЯК. При пальпации
определяется четко выраженная
болезненность в области сигмовидной,
поперечной ободочной и слепой кишки.
Чем сильнее выражен воспалительный
процесс в толстом кишечнике, тем
значительнее боль при пальпации его
отделов. Симптомов раздражения брюшины,
мышечного напряжения при неосложненном
течении заболевания, как правило, не
наблюдается, однако при тяжелом течении
возможно появление резистентности мышц
передней брюшной стенки.
4. Интоксикационный
синдром.
Характерен для тяжелого течения НЯК и
острых молниеносных форм заболевания.
Синдром интоксикации проявляется резкой
слабостью, адинамией, повышением
температуры тела (нередко до высоких
цифр), похуданием, снижением или даже
полным отсутствием аппетита, тошнотой,
состоянием депрессии, выраженной
эмоциональной лабильностью, плаксивостью,
раздражительностью.
5. Синдром
системных проявлений.
Системные проявления НЯК характерны
для тяжелого течения заболевания и в
некоторых случаях встречаются при форме
средней тяжести. К типичным системным
проявлениям относятся:
• полиартрит —
обычно поражаются голеностопные,
коленные, межфаланговые суставы,
интенсивность боли и степень ограничения
движений в суставах, как правило,
невелики. С наступлением ремиссии
суставные изменения полностью исчезают,
деформаций и нарушений функции суставов
не развивается. У некоторых больных
развиваются преходящий спондилоартрит
и сакроилеит. Сакроилеит встречается
чаще и протекает тяжелее при более
обширных и тяжелых поражениях толстого
кишечника. Симптомы сакроилеита могут
предшествовать за много лет клиническим
проявлениям НЯК;
• узловатая эритема
— развивается у 2-3% больных, проявляется
множественными узлами, чаще на
разгибательной поверхности голени.
Кожа над узлами имеет багрово-фиолетовую
окраску, затем становится зеленоватой,
желтоватой и далее приобретает нормальный
цвет;
• поражение кожи
— возможно развитие гангренозной
пиодермии (при тяжелом септическом
течении заболевания); изъязвлений кожи;
очагового дерматита; постулезных и
уртикарных высыпаний. Особенно тяжело
протекает гангренозная пиодермия;
• поражения глаз
— отмечены у 1.5-3.5% больных, характерно
развитие ирита, иридоциклита, увеита,
эписклерита, кератита и даже панофтальмита;
• поражения печени
и внепеченочных желчных протоков имеют
большое значение для оценки течения
заболевания, тактики лечения и прогноза.
При НЯК наблюдаются следующие формы
поражения печени: жировая дистрофия,
портальный фиброз, хронический активный
гепатит, цирроз печени. По данным Ю. В.
Балтайтис и соавт. (1986), поражения печени
практически не изменяются под влиянием
консервативной терапии НЯК, а при тяжелых
формах прогрессируют и приводят к
развитию цирроза печени. После колэктомии
изменения в печени регрессируют.
Характерным поражением внепеченочных
желчных путей является склерозирующий
холангит.
— поражение слизистой
оболочки полости рта характеризуется
развитием афтозного стоматита, глоссита,
гингивита, протекающих с очень сильными
болями; возможен язвенный стоматит;
— нефротический
синдром — редкое осложнение НЯК.
— аутоиммунный
тиреоидит.
— аутоиммунная
гемолитическая анемия.
Развитие синдрома
системных проявлений обусловлено
аутоиммунными нарушениями и отражает
активность и тяжесть патологического
процесса при язвенном колите.
6. Дистрофический
синдром.
Развитие дистрофического синдрома
характерно для хронической формы, а
также острого течения НЯК. Дистрофический
синдром проявляется значительным
похуданием, бледностью и сухостью кожи,
гиповитаминозами, выпадением волос,
изменениями ногтей.
Клинические
формы течения
Большинство
гастроэнтерологов различает следующие
формы течения НЯК: острую (включая
молниеносную) и хроническую (рецидивирующую,
непрерывную).
Острое течение
Острая форма
заболевания характеризуется быстрым
развитием клинической картины, тяжестью
общих и местных проявлений, ранним
развитием осложнений, вовлечением в
патологический процесс всей толстой
кишки. Острое течение язвенного колита
характеризуется тяжелой диареей,
значительным кишечным кровотечением.
При выраженной диарее выделения из
прямой кишки почти не содержат кала, из
прямой кишки выделяются кровь, слизь,
гной, тканевой детрит каждые 15-20 минут.
Развивается тяжелое истощение (потеря
массы может достигать 40-50%). Больные
адинамичны, бледны, резко выражены
симптомы интоксикации (сухость кожи и
слизистой оболочки полости рта;
тахикардия; повышение температуры тела;
отсутствие аппетита; тошнота). При
пальпации живота отмечается выраженная
болезненность отделов толстого кишечника.
Для острого течения заболевания
характерны осложнения (токсическая
дилатация толстой кишки, перфорация,
перитонит ).
Молниеносная
форма (фульминантная) —
является самым тяжелым вариантом течения
НЯК и обычно требует хирургического
лечения. Она характеризуется внезапным
началом, бурным развитием клинической
картины (иногда в течение нескольких
дней или 1-2 недель). При молниеносной
форме наблюдаются резко выраженная
диарея, значительное кишечное кровотечение,
высокая температура тела, тяжелая
интоксикация, часто развиваются опасные
для жизни осложнения. При молниеносной
форме НЯК отмечается тотальное поражение
толстой кишки и быстрое развитие
системных проявлений заболевания.
Хронические формы
Хроническая
непрерывная форма
диагностируется, если через 6 месяцев
после первоначальных проявлений не
наступает ремиссии процесса (Ю. В.
Балтайтис и соавт., 1986). При этой форме
обострения следуют друг за другом часто,
ремиссии очень нестабильные,
кратковременные, быстро формируются
системные проявления заболевания, часто
развиваются осложнения.
Хроническая
рецидивируюшая форма
встречается наиболее часто и характеризуется
ремиссиями продолжительностью 3-6 месяцев
и более, сменяющимися обострениями
различной степени выраженности.
Степени тяжести
При НЯК тяжесть
заболевания обусловлена степенью
вовлечения в патологический процесс
отделов толстого кишечника. Наиболее
часто встречается проктосигмоидит (70%
больных), изолированное поражение прямой
кишки регистрируется у 5% больных,
тотальный колит — у 16% пациентов.
В табл. 26 представлены
степени тяжести НЯК.
Осложнения
1. Перфорация
толстой кишки.
Одно из наиболее тяжелых осложнений
НЯК, наблюдается у 19% больных с тяжелым
течением заболевания. Перфорировать
могут язвы толстой кишки, возможны также
множественные перфорации перерастянутой
и истонченной толстой кишки на фоне ее
токсической дилатации.
Перфорации происходят
в свободную брюшную полость и могут
быть прикрытыми.
Основными симптомами
перфорации толстой кишки являются:
• появление
внезапной резкой боли в животе;
• появление
локального или распространенного
напряжения мышц передней брюшной стенки;
• резкое ухудшение
состояния больного и усугубление
симптомов интоксикации;
• выявление
свободного газа в брюшной полости при
обзорной рентгеноскопии брюшной полости;
• появление или
усиление тахикардии;
• наличие токсической
зернистости нейтрофилов;
• выраженный
лейкоцитоз.
Перитонит может
развиться без перфорации вследствие
транссудации кишечного содержимого
через истонченную стенку толстой кишки.
Уточнить диагноз перфорации толстой
кишки и перитонита можно с помощью
лапароскопии.
2. Токсическая
дилатация толстой кишки.
Очень тяжелое осложнение, характеризующееся
чрезмерным ее расширением. Развитию
этого осложнения способствуют сужение
дистальных отделов толстой кишки,
вовлечение в патологический процесс
нервно-мышечного аппарата кишечной
стенки, гладкомышечных клеток кишки,
потеря мышечного тонуса, токсемия,
изъязвление слизистой оболочки кишки.
Развитию этого
осложнения могут также способствовать
глюкокортикоиды, холинолитики,
слабительные средства.
Основными симптомами
токсической дилатации толстой кишки
являются:
• усиление болей
в животе;
• уменьшение
частоты стула (не считать это признаком
улучшения состояния больного!);
• нарастание
симптомов интоксикации, заторможенность
больных, спутанность сознания;
• повышение
температуры тела до 38-39°С;
• снижение тонуса
передней брюшной стенки и прощупывание
(пальпировать осторожно!) резко
расширенного толстого кишечника;
• ослабление или
исчезновение перистальтических кишечных
шумов;
• выявление раздутых
участков толстой кишки при обзорной
рентгенографии брюшной полости.
Токсическая
дилатация толстого кишечника имеет
неблагоприятный прогноз. Летальность
при этом осложнении 28-32%.
3. Кишечное
кровотечение.
Примесь крови в кале при НЯК является
постоянным проявлением этого заболевания.
О кишечном кровотечении как осложнении
НЯК следует говорить, когда из прямой
кишки выделяются сгустки крови. Источником
кровотечения являются:
• васкулиты на дне
и краях язв; эти васкулиты сопровождаются
фибриноидным некрозом стенки сосудов;
• флебиты стенки
кишки с расширением просвета вен
слизистой, подслизистой и мышечных
оболочек и разрывы этих сосудов (В. К.
Гусак, 1981).
4. Стриктуры
толстой кишки.
Это осложнение развивается при
длительности течения НЯК более 5 лет.
Стиктуры развиваются на небольшом
протяжении кишечной стенки, поражая
участок длиной 2-3 см. Клинически они
проявляются клиникой кишечной
непроходимости различной степени
выраженности. В диагностике этого
осложнения важную роль играют ирригоскопия
и фиброколоноскопия.
5. Воспалительные
полипы. Это
осложнение НЯК развивается у 35-38% больных.
В диагностике воспалительных полипов
большую роль играет ирри?


