Клиника и патогенез краснухи
В клинических проявлениях типичной краснухи выделяют 4 периода: инкубационный, катаральный, период экзантемы и период реконвалесценции.
Проявляется ринитом, слезотечением, светобоязнью, першением в горле, иногда сухим кашлем. Температура тела повышена (в тяжелых случаях – до высоких цифр). Интоксикация проявляется недомоганием, головной болью, миалгиями, снижением аппетита. Возможны артралгии.
Увеличиваются и становятся болезненными при пальпации лимфатические узлы, как правило, затылочные, околоушные, заднешейные. Лимфаденопатия сохраняется до 2-3 недель, но возможно и ее отсутствие.
Продолжительность катарального периода – 1-3 дня.
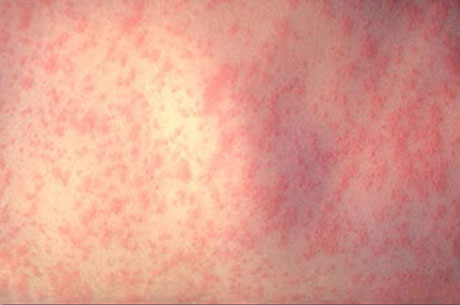
Сыпь вначале появляется на лице, за ушами, на волосистой части головы и в течение 10-12 часов распространяется на все тело, причем к моменту появления на туловище, на лице сыпь уже угасает. Сыпь расположена на разгибательных поверхностях конечностей, ягодицах, спине. На других участках тела сыпь более скудная, на подошвах и ладонях сыпь отсутствует. Экзантема наблюдается не более 4 дней, исчезает бесследно.
На твердом небе и слизистой оболочке ротовой полости возможно появление энантемы в виде мелких единичных пятнышек (пятна Форхгеймера). Возможны гепатомегалия и спленомегалия.
Температура тела в периоде экзантемы, как правило, нормальная или субфебрильная.
Мелкопятнистая сыпь у больного краснухой.
Протекает гладко. Сыпь угасает бесследно. Нормализуется температура тела.
Клинические проявления краснухи у беременной женщины отличия не имеют, но заболевание во время беременности приводит к инфицированию плода. В зависимости от срока беременности, на котором происходит заражение, у плода c различной вероятностью формируются множественные пороки развития. В I триместре вероятность этого достигает 90%, во втором — до 75%, в третьем — 50%.
Заражение в первые 2-3 месяца беременности часто приводит к нарушению эмбриогенеза, уродствам, смерти плода и выкидышу. Если ребенок рождается, у него определяется множество аномалий. В классический «малый краснушный синдром» включают триаду Грета: катаракту, пороки сердца и глухоту.
К типичным проявлениям краснухи в неонатальном периоде относятся тромбоцитопеническая пурпура, гепатоспленомегалия, гепатит с желтухой и высоким содержанием билирубина в крови, гемолитическая анемия с характерным ретикулоцитозом и деформированными эритроцитами, увеличение родничка, интерстициальная пневмония, поражение трубчатых костей с чередованием участков разрежения и уплотнения. Большая часть неонатальных проявлений исчезает в течение первых 6 месяцев жизни.
Пороки сердца встречаются в 98% случаев врожденной краснухи. Наиболее часто наблюдается незаращение артериального протока в сочетании со стенозом легочной артерии или без него. Встречаются поражения аортального клапана, стеноз аорты, дефект межжелудочковой и межпредсердной перегородок, транспозиция крупных сосудов. Большая часть пороков сердца выявляется уже после периода новорожденности.
В 84,5% случаев обнаруживается поражение органов зрения. Чаще всего это катаракта. Она может быть одно — или двусторонней, часто сопровождается микрофтальмией, может отсутствовать при рождении и развиваться позже. Глаукома встречается реже, она может прогрессировать в период новорожденности.
Глухота разной степени выраженности часто встречается в сочетании с вестибулярными расстройствами.
Практически 71,5% детей с врожденной краснухой имеют те или иные поражения нервной системы. Частыми аномалиями бывают микроцефалия и гидроцефалия. Хронические менингоэнцефалиты протекают с длительным сохранением вируса в ликворе. В первые месяцы жизни заметны нарушения мышечного тонуса, изменения поведения — сонливость, или, наоборот, повышенная возбудимость, двигательные нарушения различной степени, в том числе гиперкинезы, судороги, параличи. Позднее наблюдается снижение психического развития и интеллекта вплоть до идиотии.
Поражение нервной системы не всегда диагностируется при рождении, и может проявляться гораздо позже в виде судорог, умственного недоразвития.
Инфицированные краснухой дети, даже не имеющие пороков развития, часто рождаются с малой массой тела и малым ростом, и в дальнейшем отстают в физическом развитии.
В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению.
Источник
Краснуха (приобретённая) — острое антропонозное вирусное инфекционное заболевание с воздушно-капельным механизмом передачи возбудителя, характеризующиеся в типичной манифестной форме умеренно выраженными интоксикацией и катаральными проявлениями со стороны верхних дыхательных путей, регионарной лимфоаденопатией, экзантемой.
- Причины и возбудитель
- Эпидемиология
- Профилактика краснухи
- Патогенез приобретенной краснухи
- Патогенез врождённой краснухи
Причины и возбудитель
Вирус краснухи — РНК-содержащий вирус, являющийся единственным представителем рода Rubivirus, относящегося к семейству Togaviridae. Вирион имеет сферическую форму, диаметр около 60-70 нм. Вирус содержит комплекс внутренних и наружных антигенов. Геном представлен однонитчатой, линейной, не фрагментированной инфекционной (плюс-нить) РНК. Геном вируса длиной 9960 нуклеотидов кодирует 5 белков, включая 2 неструктурных белка NS1, NS2 и 3 вирионных белка: два оболочечных гликопротеина — Е1 и Е2, и негликолизированный капсидный С-белок. В структурном белке Е2 выделяют Е2а и Е2б формы, различающиеся по степени гликозилирования.
Суперкапсид вириона состоит из липидного слоя плазматической мембраны клетки-мишени, модифицированной вирусными гликопротеидами Е1 и Е2 в виде “шипов” — пепломеров длиной 6-8 нм. Гликопротеид Е1 является гемагглютинином, индуцирует образование гемагглютинирующих и вируснейтрализующих антител. Гликопротеид Е2 выполняет функцию рецептора при взаимодействии с клеткой-мишенью и выявляется в реакции нейтрализации. На гликопротеид Е2 также вырабатываются вируснейтрализующие антитела, но белок Е1 является более сильным иммуногеном. Выработка противовирусных антител происходит в основном именно на этот полипептид.
Внутри оболочки содержится нуклеокапсид, содержащий РНК и связанные с ней многократно повторяющиеся молекулы структурного нуклеопротеина — капсидного С-белка. Капсидный антиген-С выявляется в РСК.
Молекулярная масса вириона составляет 3500 кД. Вирус обладает слабо выраженной гемагглютинирующей, гемолитической и нейраминидазной активностью, что обуславливает его рецепцию к эпителиальным клеткам.
Вирус краснухи тропен к эпителию слизистых и синовиальных оболочек, кожи, эмбриональных тканей. Внедрение вируса в клетку-мишень происходит путем рецепторного эндоцитоза. Синтез вирионных белков и сборка нуклеокапсида происходит на рибосомах цитоплазматических мембран. Сборка и почкование вирионов путем экзоцитоза происходит на цитоплазматической мембране зараженных клеток.
Культивация вируса возможна в различных клеточных культурах, где он не проявляет выраженного цитопатического действия. В то же время, в первичных культурах клеток из тканей человеческого эмбриона репродукция вируса сопровождается выраженным цитопатическим эффектом. Цикл репродукции вируса при этом составляет всего 12-15 часов.
Цитопатическое действие вируса в пролиферирующих, наиболее метаболически активных тканях плода (период закладки органов), объясняет тератогенную активность вируса преимущественно в первом триместре беременности, которая и приводит к развитию врожденной краснухи (патологии развития плода), нередко к формированию синдрома врождённой краснухи (СВК).
Антигенная структура вируса достаточно стабильна. В настоящее время идентифицированы 2 основные генетические линии вируса краснухи — клайд 1 и 2, включающие 10 генотипов вируса.
Характерной особенностью вируса краснухи является высокая степень антигенного сродства между штаммами вируса, выделяемых в различных регионах. Антигенные различия между отдельными штаммами вируса не превышают 1%, что дает основание условно рассматривать все штаммы вируса краснухи как единый серотип.
Вирус краснухи сравнительно нестоек во внешней среде, быстро погибает при обработке эфиром, хлороформом или ацетоном; под воздействием ультрафиолета полностью погибает через 40 секунд, при кипячении — через 2 минуты. Хорошо переносит замораживание, может сохраняться при комнатной температуре насколько часов.
Эпидемиология
В большинстве случаев приобретённой краснухи реализуется аэрозольный механизм заражения.
Источником и резервуаром инфекции при приобретённой краснухе является больной человек с клинически выраженной или бессимптомно протекающей инфекцией, выделяющий вирус с секретом слизистой оболочки ВДП на протяжении заболевания. Новорожденные с синдромом врождённой краснухи выделяют вирус со слизью носоглотки и мочой на протяжении 1 -2 лет. Источник инфекции не всегда удается установить — более половины числа случаев заболевания приобретённой краснухой протекает в бессимптомной или стёртой форме.
При врождённой краснухе действует вертикальный (трансплацентарный) механизм передачи. Реплицирующийся в эпителитоцитах вирус выявляется в секрете верхних дыхательных путей за 2 дня до и в течение 5-7 дней после появления на коже больного сыпи. В результате больной краснухой контагиозен с последних дней инкубационного периода и до 7 дня с момента появления высыпаний на коже.
Поскольку катаральные явления при краснухе слабо выражены, вирус менее интенсивно выделяется во внешнюю среду. В результате этого краснуха менее контагиозна, чем корь и ветряная оспа и для заражения ею требуется более длительный и тесный контакт.
В связи с малой устойчивостью вируса во внешней среде распространение инфекции контактно-бытовым путем, через предметы обихода и третьих лиц не имеет эпидемического значения. Для краснухи характерна зимне-весенняя сезонность. В крупных городах каждые 3-5 лет отмечаются умеренные, а каждые 10-12 лет значительные подъёмы заболеваемости, что связано с увеличением не иммунной прослойки населения.
Восприимчиво к краснухе все неиммунное население независимо от возраста. В частности, среди женщин детородного возраста выявляется 10-20% серонегативных, неиммунных лиц. Перенесенное заболевание оставляет стойкий пожизненный иммунитет.
Применявшиеся ранее в целях профилактики и снижения заболеваемости краснухой населения меры карантинного порядка оказались мало эффективными. Формирование невосприимчивости населения к возбудителю достигается вакцинопрофилактикой.
Профилактика краснухи
Профилактические мероприятия среди иммунных контактных лиц (переболевшие или привитые живой противокраснушной вакциной) не проводят. Разобщение контактных неиммунных лиц осуществляется с 7 по 17 день с момента контакта с больным краснухой. Больной краснухой изолируется от окружающих до 7 дня с момента появления сыпи, при наличии осложнениий — до десятого дня.
Специфическая вакцинация против краснухи осуществляется живой атенуированной вакциной. Согласно календарю прививок РФ вакцинация проводится в 12-месяцев и 6 лет. При несоблюдении календаря прививок девочек прививают в возрасте 13 лет.
В РФ зарегистрированы и рекомендованы к применению следующие вакцины:
- Паротитно-коревая-краснушная вакцина (MMR-2)(CШA);
- Паротитно- краснушная вакцина MR- УАХ-2);
- Краснушная вакцина (MERUVAX -2) (США);
- Краснушная вакцина (RUDIVAX) (Франция).
Патогенез приобретенной краснухи
Инкубационный период длится от 11 до 24 дней. Инфицирование вирусом краснухи эпителиоцитов слизистой оболочки носо- и ротоглотки (входные ворота инфекции), его репликация в них. Выделение вируса в просвет верхних дыхательных путей — «горизонтальное” распространение инфекции в области входных ворот, слизистой оболочке трахеи.
Транспортировка вируса дендритными клетками (ДК) и макрофагами в регионарные лимфоузлы. Инициация формирования противовирусного иммунитета. Начало пролиферации специфических клонов иммуноцитов в лимфоидных фолликулах, сопровождающейся гиперплазией лимфоидной ткани в области входных ворот — постепенное увеличение в размерах заушных, заднешейный и затылочных лимфоузлов. Виремия.
Лимфогенная и гематогенная диссеминация вируса краснухи с образованием множественных вторичных очагов его репликации как в области входных ворот инфекции, так и за их пределами — в эпителиоцитах кожи, слизистых и синовиальных оболочек, желёз внешней и внутренней секреции, лимфоидной ткани. Выделение вируса в окружающую среду из верхних дыхательных путей.
Начальный (продромальный, катаральный) период может длиться от нескольких часов до 2 — 3 суток. Наблюдается преимущественно у взрослых, у детей чаще отсутствует.
Продолжение процессов репликации и диссеминации вируса в организме больного. Виремия. Действия факторов неспецифического противовирусного иммунитета: интерферонов, нормальных киллеров, провоспалительных цитокинов. Клинически наблюдаются умеренно выраженные: катаральное воспаление в области входных ворот (легкий насморк, реже — конъюнктивит, трахеит); интоксикация; регионарный лимфаденит. Выделение вируса в окружающую среду.
Разгар заболевания (период экзантемы) — от 3 до 5-7 дней. Появление вируснейтрализующие антител, иммуноопосредованный цитолиз инфицированных эпителиоцитов (антителозависимая клеточная цитотоксичность (АЗКЦТ), действие Т-эффекторов (CD-8, CD-4) во вторичных очагах репликации вируса — появление экзантемы и энантемы. Уменьшение репликации вируса, виремии и выделения возбудителя в окружающую среду (снижение контагиозности больного). Сохранение интоксикационного синдрома, генерализованной лимфаденопатии.
Период реконвалесценции — с момента нормализации температуры и исчезновения сыпи. Дальнейшее формирование иммунитета, элиминация возбудителя, прекращение виремии и выделения вируса во внешнюю среду.
Исход заболевания — выздоровление. Стабильность антигенной структуры вируса краснухи, его высокая иммуногенность, отсутствие интегративного механизма воспроизводства определяют острое циклическое течение приобретенной краснухи с последующим самовыздоровлением и формированием стойкого пожизненного иммунитета у лиц с нормальной иммунной реактивностью.
Патогенез врождённой краснухи
Врождённая краснуха наблюдается в случае заражения эмбриона в первом триместре беременности. Вирус легко проникает через плаценту, находящуюся на ранней стадии своего формирования и поражает клетки эмбриональных тканей плода, пребывающие в состоянии высокой митотической активности в процессе закладки всех основных систем и органов плода.
В процессе активной репликации в эмбриональных тканях вирус краснухи оказывает выраженное цитопатическое действие на инфицированные клетки-мишени, вызывает избирательное подавление их митоза, повреждение генетического аппарата. При заражении краснухой в течение первого месяца беременности более чем в 80% случаев происходит формирование врождённых пороков развития плода. Часто формируются пороки развития сердца (незаращение Боталова протока, стеноз легочного ствола, дефекты межжелудочковой перегородки), поражение глаз (помутнение роговицы, катаракта, хориоретинит, микроофтальмия), ЦНС (микроцефалия, умственная отсталость, глухота). Классический синдром врождённой краснухи (СВК) предполагает наличие у пациента триады пороков развития — катаракты, врожденных пороков сердца и глухоты.
Самое частое и тяжёлое из проявлений врождённой краснухи — тромбоцитопеническая пурпура новорожденных, которая клинически характеризуется наличием на их коже обильной красно-фиолетовой пятнистой сыпи. Экзантеме обычно сопутствуют: низкий вес плода при рождении, гепатоспленомегалия, гемолитическая анемия, возможно гепатит, повышение внутричерепного давления (менингизм, серозный менингит), интерстициальная пневмония, миокардит, поражение костей в области метафиза.
Врождённая краснуха значительно повышает риск развития инсулинозависимого сахарного диабета. У многих больных с врождённой краснухой даже в отсутствие сахарного диабета обнаруживаются цитотоксические антитела к островковым клеткам поджелудочной железы и антитела к поверхностным белкам этих клеток. Это говорит о возможном внутриутробном поражении вирусом клеток поджелудочной железы, что может играть важную роль в патогенезе инсулинозависимого сахарного диабета у генетически предрасположенных к нему лиц. Недавно была описана связь врождённой краснухи и тиреоидита.
Внутриутробное инфицирование приводит к формированию иммунологической толерантности, длительной персистенции вируса краснухи в организме ребенка, родившегося с синдромом врожденной краснухи. Очень высока угроза развития в дальнейшем у таких детей прогрессирующего краснушного панэнцефалита (ПКПЭ).
Источник
КРАСНУХА (rubeola, син. краснуха коревая) — острая инфекционная болезнь, вызываемая вирусом, характеризующаяся появлением сыпи на коже и увеличением лимфатических узлов.
Заболевание впервые упоминается Байю (G. de Baillou) в 16 в. В 1829 г. Вагнер (Wagner) дифференцировал Краснуху от кори и скарлатины. В самостоятельную нозологическую форму Краснуха выделена на международном конгрессе в Лондоне в 1881 г. Внимание к этой болезни возросло в связи с выявлением ее роли в возникновении врожденных пороков развития.
Этиология и патогенез
Вирус Краснухи выделен Паркменом (Р. D. Parkman) с сотр. и Уэллером и Невой (Т. Н. Weller, F. A. Neva) в 1961 г. Отнесен к роду рубивирусов семейства тогавирусов (см. Вирусы). Вирион диам. 60—75 нм, имеет сферическую форму и состоит из изометрически построенного нуклеокапсида, содержащего однотяжевую РНК, и внешней оболочки, имеющей 5—6 выступов длиной 5—8 нм. В составе вириона определяются липиды и ок. 8 полипептидов с различным молекулярным весом. Вирус термолабилен, но может сохраняться при t° — 20—70°, чувствителен к действию органических растворителей, стабилен при pH 6,8—8,1. Обладает комплементсвязывающей и гемагглютинирующей активностью. Размножается в клетках многих первичных и перевиваемых культур, однако только в немногих проявляет цитопатическое действие и образует бляшки; склонен вызывать хроническую инфекцию клеток, особенно эмбрионального происхождения. Отмечено размножение вируса в организме мелких лаб. животных (хорьки, морские свинки, кролики, крысы, мыши) и обезьяны.
Возбудитель болезни проникает в организм через слизистую оболочку верхних дыхательных путей, а оттуда уже во второй половине инкубационного периода в кровь, обусловливая развитие вирусемии (см.). В стадии высыпания начинается продукция антител, содержание которых в крови достигает максимума через 2—3 и более недель после высыпания. Вирус К. проявляет тропизм к лимфатической ткани, вызывая характерное системное поражение лимф, узлов.
Патологическая анатомия
Вирус обладает особой способностью поражать эмбриональные ткани; при возникновении краснушной инфекции у женщины в первые три месяца беременности возникает хрон, инфекция эмбриона. Вирус К. тормозит митотическую активность клеток, оказывает цитодеструктивное действие с задержкой развития тканей и органов эмбриона, в результате чего возникают различные эмбриопатии (пороки развития мозга, органов зрения и слуха, сердца, скелета и пр.). При инфицировании в более поздние сроки беременности вирус поражает сосуды плаценты, обусловливая хрон, ишемию тканей и органов плода, нарушая их развитие. Патологическая анатомия К., возникающей при постнатальном заражении, не изучена.
Эпидемиология
Источником инфекции при Краснухе являются больные, у которых вирус может быть выделен за несколько дней до и в течение 2 нед. и более после высыпания. Источником заражения могут быть также лица, переносящие бессимптомную (инаппарантную) форму краснушной инфекции, к-рая выявляется серологическими реакциями. Дети, родившиеся с явлениями врожденной К., в течение нескольких месяцев и даже 1,5 —2 года после рождения могут быть также источниками инфекции. Заражение происходит воздушно-капельным путем. Восприимчивость к К. высокая, но ниже, чем при кори и ветряной оспе. Поражаются преимущественно дети в возрасте от 1 до 7 лет. Возможно заболевание взрослых, хотя большинство населения переносит эту инфекцию в детстве. После перенесенного заболевания развивается стойкий пожизненный иммунитет. При повторном инфицировании может отмечаться так наз. бустер-эффект — раннее и быстрое нарастание антител при отсутствии клин, проявлений болезни. Повышенная заболеваемость К. обычно имеет выраженную сезонность (зима, весна) и наблюдается каждые 4—5 лет.
Клиническая картина
Инкубационный период Краснухи в среднем 15—21 день. Продромальный период длится несколько часов, иногда 1 — 2 сут., часто оставаясь незамеченным. Он характеризуется незначительным подъемом температуры, слабо выраженными насморком и кашлем. Типичным симптомом К., который появляется за 2—3 дня до высыпания и исчезает через несколько суток после угасания сыпи, является припухание заднешейных, затылочных и других лимфатических узлов, которые увеличиваются до размеров крупной горошины, плотноваты и болезненны на ощупь. Сыпь появляется на лице, шее, распространяясь в течение нескольких часов по всему телу; она наиболее обильна на разгибательных поверхностях конечностей, на спине и ягодицах, может сопровождаться легким зудом. Сыпь имеет вид пятен бледно-розового цвета круглой или овальной формы, иногда слегка возвышающихся над кожей. Величина пятен различна — от булавочной головки до размеров чечевицы. Сыпь исчезает через 2—3 дня, не оставляя пигментации и последующего шелушения. Одновременно с кожным высыпанием у части больных на слизистой оболочке зева появляется энантема в виде мелких бледно-розовых пятнышек. Высыпание сопровождается подъемом температуры, чаще в пределах 38°; нередко в течение всего заболевания температура остается нормальной. Катаральные явления, возникшие в продромальном периоде, не усиливаются. Самочувствие больных, как правило, не нарушается. При исследовании крови в инкубационном периоде обнаруживаются небольшой лейкоцитоз и нейтрофилез, в стадии высыпания — лейкопения, лимфоцитоз и значительное количество плазматических клеток.
Взрослые переносят К. тяжелее: температура может достигать 39°, могут быть сильные головные боли, мышечные боли, выраженные катары слизистой оболочки носа и конъюнктивы глаз.
Осложнения
Серьезными осложнениями являются краснушные энцефалит (см.) и энцефаломиелит (см.); один случай этих осложнений приходится на 5—6 тысяч больных К. Артропатии, отиты, бронхопневмонии, нефриты, полиневриты также представляют большую редкость.

Рис. 4. Ребенок с признаками неонатальной тромбоцитопенической пурпуры при врожденной краснухе (желтуха как проявление гепатита и генерализованная сыпь)
При заболевании Краснухой беременных женщин в первые три месяца беременности (в период органогенеза) у плода часто (в среднем в 50% случаев) возникают пороки развития различных органов и систем (см. Эмбриопатии), в т. ч. синдром Грегга (катаракта, глухота, пороки сердца), может быть микроцефалия (см.), нарушение развития скелета и черепа. При заражении К. беременных женщин в более поздние сроки у плода как результат вирусного поражения развиваются Фетопатии (см.) — гемолитическая анемия, тромбоцитопеническая пурпура, гепатит (цветн. рис. 4), поражение костей, легких и пр.
Диагноз
Диагноз ставится на основании клин, симптоматики и данных эпидемиол, анамнеза.
Точная диагностика К. обеспечивается с помощью серол, методов. При выделении вируса пробы (смывы из носоглотки, кровь, мочу, послеабортные материалы) помещают в пробирки со стерильным р-ром, содержащим желатин или плазменный альбумин крупного рогатого скота и антибиотики. Для заражения чаще всего используют клетки RK-13 или ВНК 21/13S. Инокулированные культуры (культуры, в которые внесен вирус) подвергают 3—4 слепым пассажам для накопления вируса. Идентификацию вирусов (см.) проводят либо по наличию интерференции, обычно используя первичные культуры клеток и разрешающие вирусы ECHO—11 и вирусы везикулярного стоматита, либо прямым методом по проявлению цитопатического действия или образованию бляшек, используя клетки RK-13, ВНК-21, SIRK. Для нейтрализации вируса К. гипериммунные сыворотки получают иммунизацией кроликов, овец, свиней или используют сыворотки переболевших К. людей. Идентификацию вируса К. проводят также методом непрямой иммунофлюоресценции (см.), выполняемым по стандартной методике с использованием чаще всего клеток ВНК 21/13 S и RK-13 и названных гипериммунных сывороток. Находит применение иммунопероксидазный метод, модифицированный Джерны (G. Gerna), который предложил использовать для заражения клетки Vero, BS-C-1 и конъюгаты с иммунопероксидазой специфических человеческих IgG (прямой метод), а также козьих IgG против глобулинов человека (непрямой метод). Этот метод более прост и требует меньше времени, чем предыдущие.
К. необходимо дифференцировать с корью (см.), от к-рой К. отличается слабой выраженностью катаров верхних дыхательных путей и лихорадочной реакции, отсутствием пятен Вельского — Филатова — Коплика и этапности высыпания, более бледной окраской и пятнистым характером сыпи, имеющей слабую склонность к слиянию и не оставляющей пигментации и шелушения, припуханием затылочных и заднешейных лимф, узлов. Реже К. приходится дифференцировать с инф. мононуклеозом (см. Мононуклеоз инфекционный), а также сыпью, возникающей при непереносимости лекарственных веществ (см. Лекарственная аллергия).
Лечение
Специальное лечение не проводится, иногда применяют симптоматические средства.
Прогноз благоприятный, исключая К. внутриутробного происхождения, при к-рой часто наблюдаются пороки развития, а также гибель плода и естественное прерывание беременности.
Профилактика
Больного изолируют из коллектива на 4 дня от начала высыпания. Однако, учитывая большую длительность заразительности больных, а также частоту инаппарантных форм Краснухи, нельзя рассчитывать на абсолютный эффект этой меры. Беременным женщинам следует избегать общения с больным К.; в случае заболевания К. некоторые авторы рекомендуют вводить им гамма-глобулин (10—30 мл) с целью профилактики поражений плода. Предложена активная иммунизация живой аттенуированной (ослабленной) вакциной.
Библиография: Агабабова В. В. и др. Поражение нервной системы при краснухе у детей, Педиатрия, № 11, с. 62, 1974; Анджапаридзе О. Г. и Червонский Г. И. Краснуха, М., 1975, библиогр.; Дранкин Д. И. и Годлевская М. В. Малые детские инфекции, с. 154, Саратов, 1975, библиогр.; Канторович Р. А. и др. Первый опыт проспективных и ретроспективных эпидемиолого-иммунологических исследований в связи с врожденной краснушной инфекцией, Журн, микр., эпид, и иммун., № 8, с. 42, 1973; Чернова М. П., Канторович Р. А. и Володина Н. И. Краснуха и врождённые пороки развития, Педиатрия, № 1, с. 17, 1977, библиогр.; Яковлева Н. В., Насибов М. Н. и Смородинцев А. А. Характеристика реактогенных свойств и эффективность живой вакцины против краснухи, Вопр, вирусол., № 3, с. 365, 1969; Ваdillet М. et Herzog Т. Gamma-globulines et rubeole, Presse m6d., t. 75, p. 799, 1967; Gerna G. Rubella virus identification in primary and continuous monkey kidney cell cultures by immuno-peroxidase technique, Arch. Virol., v. 49, p. 291, 1975; Gregg N. M. Congenital cataract following german measles in mother, Trans. Ophthal. Soc. Aust., v. 3, p. 35, 1941; Hofmann H. Impfung gegen Roteln, Wien. med. Wschr., S. 169, 1974, Bibliogr.; Horstmann D. M. Controlling rubella, Ann. intern. Med., v. 83, p. 412, 1975, bibliogr.; Horstmann D. М., Pajot T. G. a. Liebhaber H. Epidemiology of rubella, Amer. J. Dis. Child., v. 118, p. 133, 1969; International conference on rubella immunization, ibid., v. 118, p. 1, 1969; Mon-net P. Rubeole congenitale, Rev. Prat. (Paris), t. 21, p. 715, 1970; Parliman P. D. Attenuated rubella virus, New Engl. J. Med., v. 275, p. 569, 1966; Viral infections of humans, epidemiology and control, ed. by A. S. Evans, N. Y., 1976; Vivell O. Klinische Aspekte der Ro-telninfektion, Arztl. Lab., Bd 20, S. 303, 1974.
С. Д. Носов; Г. И. Червонский (этиол., мет. иссл.).
Источник


