Колит дифференциальный диагноз с раком
Болезнь Крона следует дифференцировать от следующих заболеваний: 1) неспецифичҵского язвенного колита; 2) рака; 3) туберкулеза; 4) ишемического колита и хронического колита; 5) аппендицита и аппендикулярного инфильтрата; 6) дивертикулита; 7) актиномикоза и ряда других заболеваний.
Дифференциальный диагноз болезни Крона ободочной кишки и неспецифического язвенного колита затруднен из-за сходства начала заболевания и многих общих симптомов. Отличительными признаками болезни Крона ободочной кишки является менее выраженная диарея. Стул кашицеобразный 3—4 раза в день в противоположность частому и водянистому, который бывает при неспецифическом язвенном колите. При болезни Крона боли в животе тупые, постоянные, реже острые. Схваткообразные боли бывают только при развитии кишечной непроходимости. Кровотечения крайне редки и наблюдаются главным образом при вовлечении в процесс прямой кишки. В противоположность болезни Крона ободочной кишки при неспецифическом язвенном колите боли чаще имеют спастический характер, появляются перед дефекацией и могут стихать после опорожнения кишечника. Кровотечения из прямой кишки возникают с каждым стулом и быстро приводят к анемии. Для болезни Крона характерны хроническое течение заболевания, сегментарность поражения, наличие стриктур, деформации кишки с изменениями слизистой оболочки по типу «булыжной мостовой» за счет образования глубоких поперечных и продольных язв-трещин, кото
рые проникают через серозную оболочку, вызывая сначала образование инфильтрата с последующим формированием внутренних свищей, а затем и наружных свищей. Гистологически обнаруживаются саркоидные гранулемы. Очень характерны перианальные поражения. Для неспецифического язвенного колита характерно более острое начало е тенезмами, частым водянистым стулом с кровью и гноем. Более частая локализация процесса в левой половине ободочной кишки при начале процесса в прямой кишке и диффузным распространением на лежащие выше отделы. Слизистая оболочка рыхлая, зернистая, отечная, легко кровоточит, покрыта язвами различных размеров, псевдополипами. В просвете кишки кровянисто-гнойное отделяемое. Гистологически имеются крипт-абсцессы. Рентгенологически эвакуация ускорена, слизистая оболочка имеет равномерно зернистый вид с псевдополипами, наблюдается трубкообразное сужение и укорочение ободочной кишки. Часто происходят перфорации язв кишки, образование инфильтратов и внутренних свищей не наблюдается.
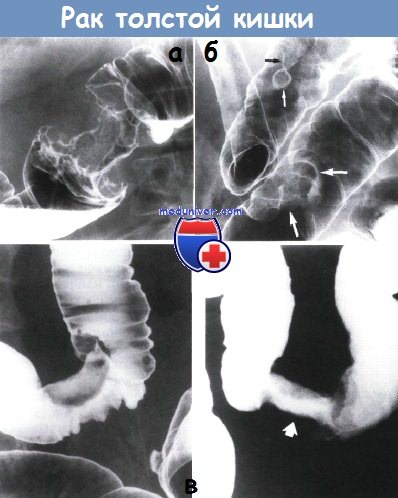
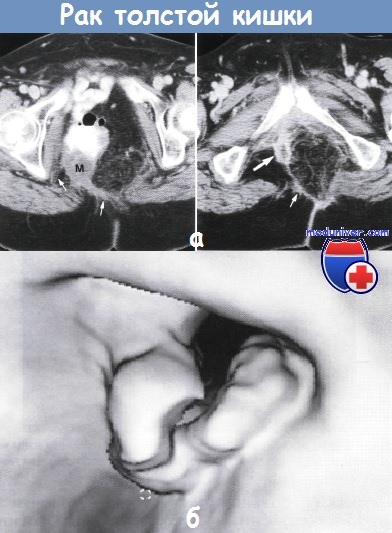
При дифференциальной диагностике болезни Крона ободочной кишки и рака следует обратить внимание на рентгенологическую и колоноскопическую картину рака и болезни Крона. При раке нисходящей ободочной и сиг-мовидной ободочной кишки, протекающем по типу эндо-фитно растущего образования, кишка циркулярно сужена на ограниченном участке, укорочена, ригидна, рельеф слизистой оболочки резко перестроен, четко определяется дефект наполнения. При раке слепой кишки на рентгенограмме (метод двойного контрастирования) выявляется утолщение стенки кишки на ограниченном участке, а при больших размерах опухоли определяется краевой дефект наполнения с изъеденными бугристыми контурами. У края дефекта наполнения складки слизистой оболочки резко обрываются. Рак восходящей ободочной и поперечной ободочной кишки часто вызывает циркулярное сужение просвета кишки с характерным дефектом наполнения.
Из клинических проявлений ранним признаком рака является появление кровянистых выделений при акте дефекации, что нехарактерно для болезни Крона ободочной кишки.
Наиболее достоверные данные о характере заболевания дает гистологическое исследование биопсийного материала [Левитан-М. X. и др., 1980]. Очень труден дифференциальный диагноз между болезнью Крона ободочной кишки и туберкулезом той же локализации, поскольку клинические и рентгенологические признаки у них весьма сходны. Оба эти заболевания часто локализуются в илеоцекальной области и поражают как слепую кишку, так и терминальный отдел подвздошной кишки. Начальный период обоих заболеваний почти одинаков. На рентгенограмме отмечается неравномерное сужение слепой кишки, деформация. На рельефе слизистой оболочки видны мелкие просветления — полипо-видные образования, очень похожие на просветления при туберкулезе. Некоторые различия появляются при дальнейшем развитии болезней. При болезни Крона имеется четкое отграничение пораженного участка от здорового. Стенка кишки становится ригидной, слепая кишка суживается. Если в процесс вовлечена подвздошная кишка, то она превращается в узкую трубку — симптом «шнура» (Геселевич Е. С., 1968]. Язвенная и продуктивная формы туберкулеза тоже протекают с фиброзом и образованием стриктур, поэтому по мнению R. Marshak и Lindner (1972), рентгенологически провести дифференциальный диагноз не всегда удается. Туберкулез илеоцекальной области наблюдается в 90% всех случаев сочетанного заболевания легких и кишечника [Левитан М. X. и др., 1980].
Колоноскопическая картина может внести некоторую ясность, так как при туберкулезе язвы имеют неправильную форму и большие размеры, а при болезни Крона язвы имеют щелевидную форму. Если же к болезни Крона присоединяется банальная инфекция, то язвы могут изменить форму. Более точный диагноз может быть поставлен при биопсии.
При дифференциальной диагностике болезни Крона и ишемического колита следует учитывать, что при болезни Крона чаще поражаются правые отделы толстой кишки, а при ишемическом колите — левые отделы [Левитан М. X. и др., 1981 ].
Кроме того, по данным авторов, ишемический колит чаще встречается в пожилом возрасте (80% больных старше 50 лет) у больных с сердечно-сосудистыми заболеваниями. В молодом возрасте ишемические колиты обычно наблюдаются у женщин, принимающих контрацептивные средства. Заболевание начинается остро и иногда сопровождается единичными кровотечениями из прямой кишки. Рентгенологически ишемическая стриктура проявляется концентрическим
сужением просвета со сглаженными контурами. Наблюдаются мешковидные выпячивания в ободочной кишке — «пальцевые вдавления» на рентгенограммах.
В противоположность этому при болезни Крона не наблюдается «пальцевых вдавлений», а выявляется прерывистость поражения, слизистая оболочка имеет вид «булыжной мостовой».
При колоноскопии в области ишемии видны язвы различной формы, иногда циркулярные, полиповидные образования, слизистая оболочка отечная, бледная.
Наиболее четкие отличия можно получить при гистологическом исследовании. При ишемическом колите при гистологическом исследовании обнаруживаются макрофаги, содержащие гемосидерин, а при болезни Крона — саркоид-ные гранулемы.
Достаточно трудна дифференциальная диагностика болезни Крона правой половины ободочной кишки и ап-пендикулярного инфильтрата, особенно если инфильтрат возникает подостро и клинические проявления аппендицита до образования инфильтрата очень скудны и стерты. В этом случае рентгенологически наблюдается краевой дефект наполнения, купол слепой кишки располагается высоко. В процесс обычно вовлечен и терминальный отдел подвздошной кишки с вдавлением и деформацией эксцентрического характера в том месте, где она соприкасается с инфильтратом. При развитии периаппендику-лярного абсцесса рентгенологически выявляется горизонтальный уровень жидкости. Возможен стаз и атония слепой кишки.
Проводя дифференциальный диагноз между болезнью Крона иабдоминальным актиномикозом, необходимо учитывать, что актиномикоз чаще всего развивается в слепой кишке, так как в ней происходит задержка каловых масс. На месте внедрения актиномицета через слизистую оболочку остается незаметный рубчик. Основной процесс развивается в стенке кишки, инфильтрат быстро распространяется на переднюю брюшную стенку или в забрю-шинную клетчатку. Заболевание начинается остро, с высокой температуры и болей в животе, которые иррадиируют в зависимости от области распространения инфильтрата. По мере абсцедирования инфильтрата формируются свищи, открывающиеся на поверхности кожи. Из свищей выделяется жидкий гной и крошковидные массы (скопления друз). Язвы не образуются, регионарные лимфатические узлы, как правило, не поражаются. Дифференциальный диагноз болезни Крона идивертикулеза не представляет больших трудностей, так как метод двойного контрастирования позволяет выявить отдельные или группы дивертикулов в виде стойкого депо контрастного вещества за контуром кишки. Истинный дивертикул обычно имеет правильную округлую форму, четкие и ровные края. Кроме того, в зависимости от объема воздуха наблюдается изменчивость интенсивности и величины дивертикулярного «кольца», так как под действием воздуха растягивается мешок дивертикула [Грачева К. П. и др., 1981].
При болезни Крона могут наблюдаться дивертикуло-подобные выпячивания. Рентгенологически они отличаются от истинных дивертикулов неправильной формой, шейка или не видна совсем, или значительно тоньше дивертикулярного мешка. Колоноскопическая картина дивертикулеза следующая: в сигмовидной ободочной кишке и других отделах ободочной кишки на фоне неизмененной слизистой оболочки можно видеть щелевидные или овальные отверстия в дивертикулярные мешки, из которых иногда выделяется кишечное содержимое. Значительно большие трудности в дифференциальной диагностике возникают придивертикулите. Развитие воспалительного процесса в дивертикулах распространяется на окружающие ткани. Слизистая оболочка становится отечной, устье дивертикула деформируется и часто полностью закрывается. Вокруг устья отмечается венчик гиперемии. В связи с тем что патологический процесс чаще локализуется слева, больные жалуются на боли в левой половине живота, запор, перемежающийся с поносом, кал со слизью и с примесью крови. Температура тела повышена. Пальпаторно может определяться инфильтрат. Наиболее частым рентгенологическим признаком диверти-кулита является наличие поперечных густорасположенных широких складок, напоминающих частокол или палисадник. Поражение имеет местный и эксцентрический характер, поэтому складки могут располагаться радиально по укороченной стороне стенки кишки, чаще у края прикрепления брыжейки. Гаустры в этом участке становятся узкими и приобретают своеобразную типичную форму «зубьев пилы» [Геселевич Е. С.,1968].
Для дифференциальной диагностики болезни Крона и дивертикулита рассчитывать на колоноскопию не приходится, так как этот метод исследования при остром дивертикулите противопоказан.
Источник
Программа обследования:
1) ОАК, ОАМ
2) Копрологический анализ, включая исследование на простейшие и гельминты
3) Исследование кала на дисбактериоз
4) УЗИ органов брюшной полости
5) Ирригоскопия
6) Ректороманоскопия (при проктосигмоидите)
7) Колоноскопия
8) Биопсия слизистой оболочки толстой кишки и гистологическое исследование биоптатов
9) Пальцевое исследование прямой кишки
Колитический копрологический синдром
— Диарея 10-15 раз в сутки
— В 50% — запоры
— Кал неоформленный, кашицеобразный
— Примесь слизи, крови и гноя в кале
— Эритроциты, лейкоциты, пищевые волокна при микроскопии кала
IV.СИНДРОМ РАЗДРАЖЁННОГО ТОЛСТОГО КИШЕЧНИКА
Синдром раздражённого толстого кишечника – комплекс функциональных (не связанных с органическим поражением) расстройств толстой кишки, продолжающееся свыше 3 месяцев в год.
Встречается у 20-30% взрослого населения
Критерии диагностики
Непрерывное сохранение или рецидивирование следующих симптомов на протяжение, по крайней мере, 3 месяцев:
— боль или дискомфорт в животе, который уменьшается после дефекации или сопровождается изменением частоты стула, или консистенции стула в сочетании, по крайней мере, с двумя из следующих признаков:
— изменение частоты стула (более 3 раз в день или менее 3 раз в неделю)
— изменение формы стула
— нарушение пассажа стула (напряжение, императивные позывы, ощущение неполного опорожнения кишечника)
— выделение слизи
— вздутие живота
Признаки
= отсутствие болей и диареи в ночное время
= отсутствие так называемых «симптомов тревоги» (примесь крови в кале, лихорадка, необъяснимое похудание, анемия, повышение СОЭ)
= длительный анамнез заболевания, изменчивый характер жалоб, несоответствие между обилием и «красочночтью» жалоб и хорошим общим состоянием больного
= связь ухудшения самочувствия с психоэмоциональными факторами и стрессовыми ситуациями
= отсутствие патологических изменений сос стороны лабораторно-инструментальных методов диагностики
Дифференциальная диагностика синдрома раздражённой кишки и хронического колита
Дифференциальная диагностика хронического колита и рака толстой кишки
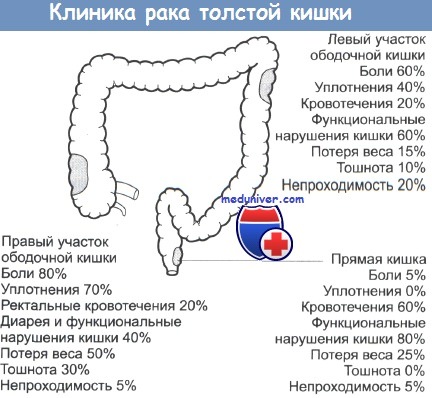
Для рака правой половины толстой кишки характерно:
— кишечные кровотечения (клинически выраженные или скрытые) и гипохромная анемия
— боли в правой половине живота постоянного характера
— пальпируемая бугристая плотная опухоль в области слепой кишки или восходящего отдела поперечно-ободочной кишки
— отсутствие симптомов кишечной непроходимости
Для рака левой половины толстой кишки характерно:
— схваткообразные боли в животе, чередование поносов и запоров
— ограниченное вздутие левой половины живота, видимая на глаз перистальтика кишечника
— картина кишечной непроходимости
— пальпируемая бугристая опухоль в левой половине толстой кишки
— рак прямой кишки легко определяется при пальцевом исследовании
— выделение крови с калом, слизи, гноя
— боль в области заднего прохода и затруднение дефекации
— постоянно положительная реакция на скрытую кровь в кале
Дифференциальная диагностика хронического колита и туберкулёза кишечника
Для туберкулёза характерно:
— Наличие в анамнезе указаний на туберкулёзный процесс
— Постоянные боли в животе, чаще в правой подвздошной и околопупочной области
— Плотные, болезненные, утолщённые стенки слепой кишки, определяемые при пальпации
— области
— Положительные туберкулиновые пробы
— Положительная реакция на скрытую кровь в кале и определение микобактерий туберкулёза в кале
— Тенезмы и ложные позывы к дефекации
V. ЯЗВЕННЫЙ КОЛИТ
Язвенный колит – заболевание неизвестной этиологии, характеризующееся развитием некротизирующего воспалительного процесса слизистой оболочки толстого кишечника с образованием язв, геморрагий, гноя.
Дифференциальная диагностика болезни Крона и язвенного колита
ЛИТЕРАТУРА
1. Радужный Н.Л. Внутренние болезни Мн: ВШ, 2007, 365с
2. Пирогов К.Т Внутренние болезни, М: ЭКСМО, 2005
3. Сиротко В.Л, Все о внутренних болезнях: учебной пособие для аспирантов, Мн: ВШ, 2008 г.
4. Непочелович А.П. Диагностика и лечение внутренних болезней, Мн: БГМУ, 2007г.
Источник
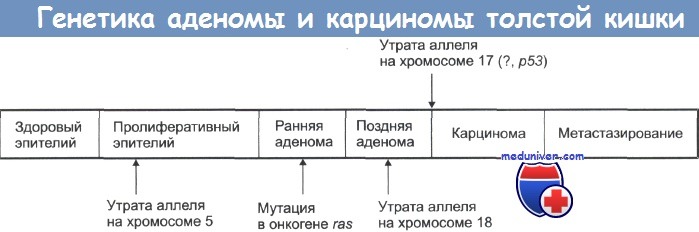
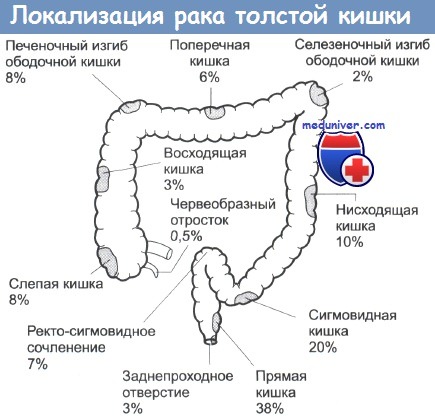
Колоректальный рак (КРР) — рак ободочной кишкиКолоректальный рак (КРР) — это наиболее распространенная опухоль в колорек-тальной хирургии, третий по частоте встречаемости рак и вторая причина в структуре онкологической смертности. В связи с этим, диагноз рака ободочной кишки должен быть исключен практически при любом его симптоме. Прямые факторы риска: сидячий образ жизни, курение, лучевой колит, состояние после формирования уретеросигмоидных анастомозов; пища с высоким содержанием жира/калорий/протеинов и алкоголь, низкое содержание клетчатки (вновь обсуждаемый вопрос); недостаток витамина D, инсоляции, кальция, фолатов. Популяционные факторы риска: Эволюция от неизмененной кишки до диагностированного рака: 10 лет (в обычной популяции), 3-5 лет (ННПРТК). Теоретически, колоректальный рак (КРР) является полностью предотвратимой опухолью, так как канцерогенез — это медленный процесс, который проходит этап видимых (полипы) предшественников, а ободочная кишка доступна для полной эндоскопии. Руководства по скринингу разработаны, но их осуществление нельзя назвать выполненным, даже приблизительно. Выбор оптимального лечения зависит от стадии и локализации опухоли, ее осложнений, ситуации (экстренная или плановая операция), наличия сопутствующих заболеваний и других патологических изменений ободочной кишки. Важность разграничения рака ободочной кишки (например сигмовидной ) и рака прямой кишки обусловлена планом лечения, поскольку в последнем случае определенную роль играет (нео-)адъювантная лучевая терапия. Сравнение основных категорий риска колоректального рака
АСАТК — аттенуированный САТК; САТК — семейный аденоматоз толстой кишки; 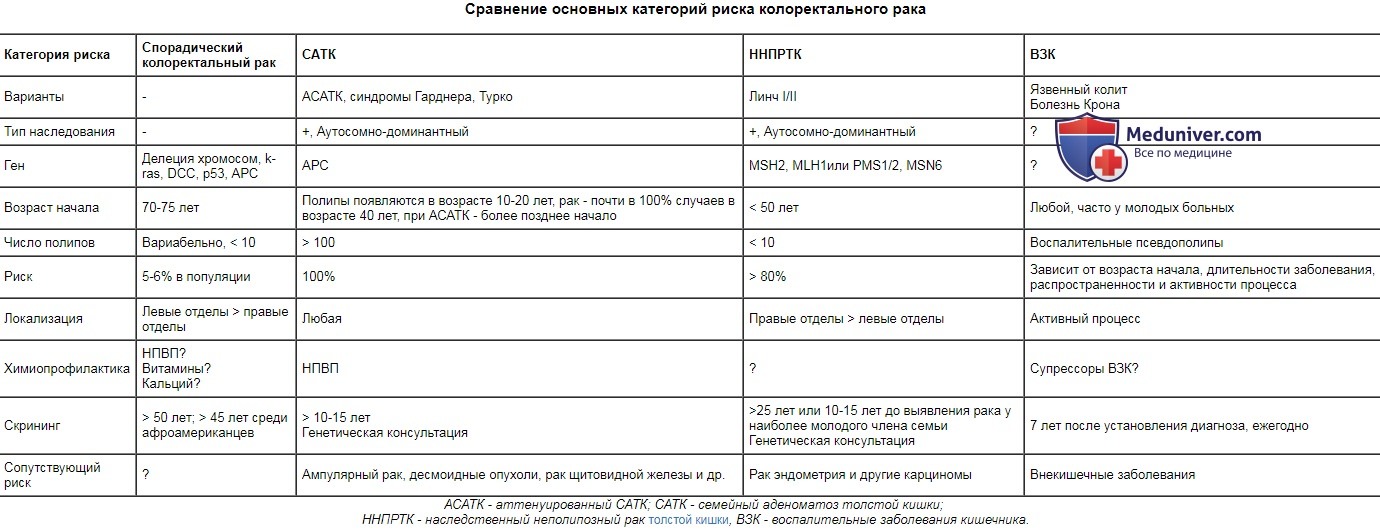 а) Эпидемиология колоректального рака:
б) Симптомы колоректального рака: в) Дифференциальный диагноз колоректального рака:
г) Патоморфология Микроскопическое исследование:
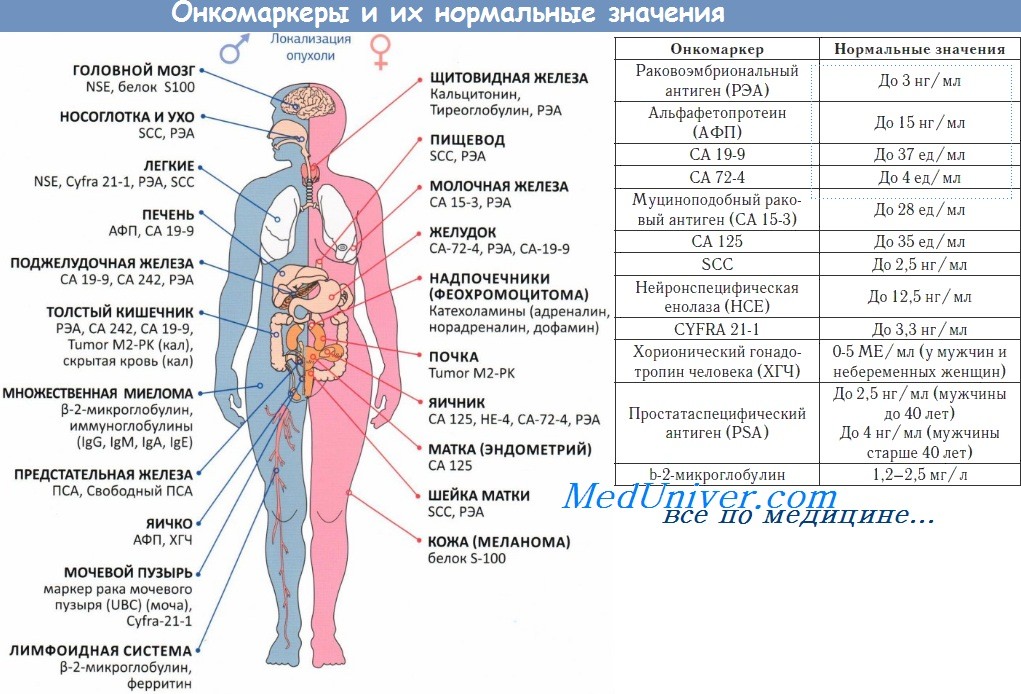
д) Обследование при колоректальном раке Дополнительные исследования (необязательные):
е) Классификация колоректального рака: ж) Лечение без операции рака ободочной кишки:
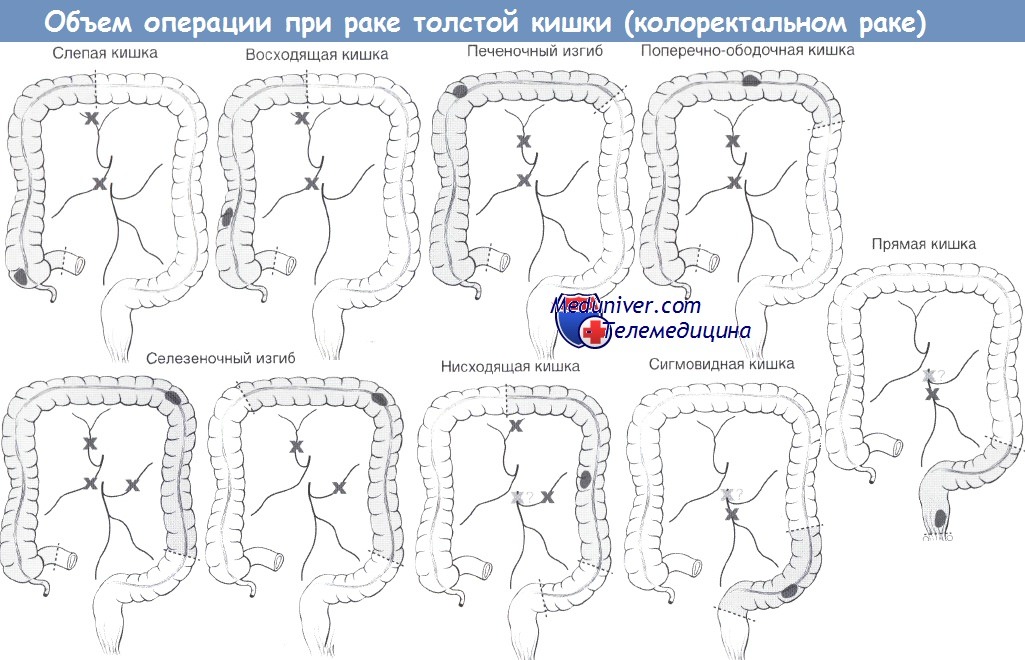
з) Операция при колоректальном раке Хирургический подход при раке ободочной кишки а) Радикальное лечение: — Селезеночный изгиб: — Нисходящая кишка: — Сигмовидная кишка: резекция сигмовидной кишки с перевязкой верхней прямокишечной или нижней брыжеечной артерии.
• Особые ситуации: — Синхронные опухоли: • Больной моложе 50 лет/ННПРТК: • САТК: • Картирование сторожевого лимфоузла: значительный уровень ложноотрицательных результатов, роль не определена.
Экстренное лечение колоректального рака: • Рак правых отделов: хирургическое лечение, как и в плановой ситуации, первичный тонкотолстокишечный анастомоз. • Рак левых отделов: — Двухэтапное лечение: — Трехэтапное лечение (в основном не применяется): проксимальная стома (трансверзостома) => резекция и формирование анастомоза в плановом порядке (с сохранением отключающей стомы) => закрытие стомы в плановом порядке. и) Паллиативное лечение: к) Результаты лечения рака ободочной кишки:
л) Наблюдение и дальнейшее лечение: — Повторные хирургические вмешательства:
— Также рекомендуем «Рак прямой кишки — причины, признаки, лечение» Оглавление темы «Опухоли толстой кишки»:
|
Источник