Колит левый бок после сладкого
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Боль после еды в левом подреберье может быть результатом самых различных нарушений, отклонений от нормы работы организма, и даже заболеваний. Именно по этой причине ни в коем случае нельзя игнорировать сигналы вашего тела, сообщающие вам о том, что определённые процессы в системе работают не так как нужно.
Боль в левом подреберье говорит о возможных дисфункциях работы сердца и желудка, поджелудочной железы и селезенки, но сейчас мы выделим отдельный вид боли — это боль в левом подреберье после еды. Боль в левом подреберье по своему характеру также может быть разной: режущей, тупой, острой и спазматической. Очень важно понимать каким образом проявляет себя болевой синдром и насколько сильно проявление боли, так как информация об этом даст врачу возможность правильно поставить диагноз и начать лечение.
А теперь внимательно прочитайте и запомните, к чему может привести такая боль, каковы симптомы некоторых заболеваний, связанных с ней, а также узнайте, как её диагностировать и лечить. А после обязательно обратитесь к врачу и не занимайтесь самостоятельным лечением.
 [1], [2], [3]
[1], [2], [3]
Самыми распространенными причинами боли под рёбрами с левой стороны после еды могут быть:
- Привычки питания. Многие любители фастфуда жалуются на боли такого типа после еды. Это связано с тем, что при приготовлении картошки — фри или жаренных пирожков масло, на котором эти блюда готовят, в целях экономии, меняют очень редко. И при его использовании в третий или даже четвёртый раз, растительное масло начинает превращаться в яд, выделяя вредные канцерогенные вещества. Этот эффект можно увидеть даже невооружённым глазом, посмотрев во фритюрницу в любом киоске. Масло начинает менять цвет с прозрачно-жёлтого, до грязно-коричневого, или даже чёрного. По этой причине любители поесть «на ходу» чаще всех страдают от язвенных заболеваний, а некоторые из них не понаслышке знают, что такое рак желудка.
- Злоупотребление алкоголем. Ни одно принятие пищи у вас не обходится без «ста грамм»? Тогда это может быть одной из причин боли после еды. В умеренных дозах спиртные напитки способны стимулировать работу ЖКТ, но дозировка не должна превышать пятидесяти грамм водки, коньяка или ста грамм вина, в больших дозах алкоголь не только помутняет рассудок, но и стремительно разрушает здоровые клетки организма, терроризирует поджелудочную железу и отнимает ваши жизненные ресурсы.
- Переедание. Чрезмерная любовь к вкусной еде может привести ни только к ожирению, но и к появлению болей после приёма пищи. Когда человек переедает, стенки его желудка начинают растягиваться, что приводит к болевому синдрому. Контролируйте количество еды, которое можете съесть за один раз, и вы сможете избавиться не только от неприятной тяжести в желудке, но и спасёте себя от появления лишнего веса.
- Травма. Не редко результатом боли после еды под левым ребром может быть ранее полученная физическая травма. Ушиб, удар, конфликт или простая неосторожность могут навсегда обеспечить вас болевыми синдромами после любого принятия пищи. В результате воздействия на организм сильной физической силы, внутри образуются гематомы, микроразрывы и трещины, которые нарушают нормальную безболезненную работу внутренних органов.
А теперь давайте перейдём к более серьёзным причинам боли после еды в левом подреберье:
- Гастрит — заболевание, связанное с воспалительными процессами слизистой желудка, это одно из самых наиболее часто встречающихся и всем известных заболеваний желудочно-кишечного тракта. Обычно больные гастритом не испытывают боли после еды, но при пониженной кислотности, тупой и нудный болевой сигнал употребления пищи становится нормой, а при повышенной кислотности боли возникают на голодный желудок.
- Язвенная болезнь желудка и двенадцатиперстной кишки — это хроническое заболевание, которое появляется, как правило, в результате нарушения питания, нервных перенапряжений, курения и злоупотребления спиртным. Очень большую роль играет наследственная предрасположенность к язвенным образованиям в двенадцатиперстной кишке. Главными признаками язвенного заболевания желудка, обычно бывают боли в области поджелудочной, а при язве двенадцатиперстной кишки появляется ноющая и изматывающая боль в левом подреберье, распространяющаяся на левую лопатку или спину. При язвенной болезни двенадцатиперстной кишки может возникнуть тошнота и рвота, а вес тела уменьшается из-за снижения аппетита.
- Острый панкреатит — заболевание поджелудочной железы, обычно сопровождающиеся желчекаменной болезнью и появляется в результате избыточного веса, пристрастия к алкоголю, проблемной беременности. Также может стать побочным результатом после острого отравления, или попадания в организм паразитов. Очень велика вероятность, что рецидив острой формы панкреатита может случиться сразу же после плотного обеда с употреблением немалого количества алкоголя, потому что поражённая поджелудочная очень сильно реагирует на пагубные привычки больного. В момент обострения боль имеет настолько сильные проявления, что пациент может потерять сознание или даже умереть от болевого шока. А если панкреатит имеет гнойные осложнения, то обязательно поднимется температура. Часто после еды появляется рвота.
- Хронический панкреатит прогрессирует намного медленнее и поражает такие большие участки, чем его острая форма. Однако может принести немало дискомфорта пациенту. Боли в данной форме панкреатита имеют тупой, ноющий характер, обычно базируются в эпигастральной области и под рёбрами с левой стороны. Больным людям при хроническом панкреатите всегда назначают диету, которой нужно строго придерживаться, однако если обед больного был не по указанному меню, а как душа пожелает, то боли в левом подреберье не заставят себя долго ждать. Обычно периоды обострений хронического панкреатита сменяются ремиссиями. Если случился приступ панкреатита, необходимо немедленно вызвать скорую помощь. Это необходимая мера, потому что пациенту потребуется дальнейшая госпитализация, уход специалистов. А иногда единственно верным решением становится операция, исход которой неоднозначен.
- Нарушения в работе диафрагмы может быть одной из причин болевых спазмов в левом подреберье. Грыжа или защемление диафрагмы могут вызвать болевой спазм с левой стороны под ребрами. Сразу же после еды у пациента появляется одышка, может начаться тошнота, а потом и рвота.
Опираясь на вышеперечисленные причины появления боли в левом подреберье после еды, мы можем сделать вывод о том, что определить тип боли очень важно, чтобы диагноз был верным, а лечение — эффективным. Поэтому далее речь будет идти непосредственно о симптоматике боли:
- Тупой ноющий и изматывающий болевой синдром после еды под рёбрами слева — это явный признак таких тяжёлых заболеваний как гастрит, рак желудка и язвенных заболеваний. Эти не утешающие диагнозы также определяются при сопутствующих симптомах тошны, рвоты, снижением аппетита, диареей, горькой отрыжкой. В особенности раковые сопутствующие симптомы: резкое снижение веса, депрессия, желтушность кожи лица и глазных белков, как признак интоксикации, а также резкая неприязнь к отдельным продуктам питания, слабость и нарушение работоспособности.
- Сильная острая боль после еды в левом подреберье, доводящая до потери сознания — признак панкреатита и злоупотребления жаренной едой и алкоголем, также это один из признаков язвенной болезни двенадцатиперстной кишки. Такая боль может распространиться на левую лопатку или спину.
- Колющая боль появляется в результате нарушения работы диафрагмы и проявляется как последствие перенесённых травм. Часто она сопровождается одышкой, тошнотой и рвотой.
Следует всегда помнить, что любая боль имеет свою первопричину, и определить её может только опытный специалист. Первоначальный осмотр всегда ведёт терапевт общей практики, и после диагностики направляет больного на осмотр к врачу узкой специализации. В зависимости от причины боли, пациента могут направить к нижеперечисленным специалистам:
- Гастроэнтерологу.
- Онкологу.
- Хирургу.
- Эндокринологу.
- Травматологу.
После того, как пациент определился со спецификой заболевания, врач — специалист должен поставить заключительный диагноз, который ставится в четыре этапа:
- Опрос пациента, или как его по другому называют профессионалы — анамнез. В результате проведения опроса врач должен получить подробную информацию перенесенных, хронических и наследственных заболеваниях пациента.
- Пальпация — метод обследования пациента с использованием тактильного контакта.
- Диагностика кожных и покровов и слизистых оболочек, а также глаз и языка.
- Лабораторное обследование при дальнейшей госпитализации.
Ничто не защитит ваши внутренние органы, такие как лёгкие, сердце, селезёнка и поджелудочная железа, лучше чем левое подреберье, так как это надёжный щит, данный нам природой. Заболевание этих органов очень плохо сказываются на общей работе организма, поэтому их лечение не требует отлагательств. И лучшим решением при появлении вышеперечисленных симптомов, будет своевременный поход к врачу.
Самостоятельно лечить имеющее заболевание крайне не рекомендуется, а вот снять болевой синдром до приезда врача или до транспортировки в больницу можно при помощи:
- Но-шпа — принимать строго по рецепту: по две таблетки не чаще трёх раз в день.
- Нитроглицерин: принимается одна таблетка под язык или на кусочек рафинада три капли жидкого нитроглицерина.
Если боль от болеутоляющих прошла, это ещё не повод махнуть на неё рукой. Потому что она непременно вернётся снова. Очень часто при острой боли, требуется немедленное хирургическое вмешательство. К примеру, может открыться язва. В любом случае нельзя рисковать, а обязательно воспользоваться медицинской помощью.
Когда ваш лечащий врач уже поставил диагноз и прописал вам медикаментозное лечение, можно начинать помогать своему организму воспринимать лечение лучше. В этом вам помогут рецепты народной. Обязательно посоветуйтесь с врачом перед началом применения травяных смесей и отваров, убедитесь, что у вас нет аллергии на определённые ингредиенты лекарственных сборов, чтобы дополнительное лечение вам не навредило. Предлагаем Вашему вниманию несколько проверенных рецептов народной медицины, которые помогут справиться с болью в левом подреберье, не только после еды, но и на более длительный период:
В борьбе с гастритом помогут:
- В равных долях смешайте лечебные травы: тысячелистник обыкновенный, цветы календулы и траву зверобоя. Чтобы получить настой, залейте две столовые ложки смеси половиной литра кипятка и дайте настояться в течение часа. Принимайте по сто грамм каждый раз за полчаса до еды.
- Настойкой прополиса поможет вылечить гастрит в домашних условиях. Десять капель настойки прополиса растворите в ста граммах воды и принимайте за полчаса до еды. Настойка прополиса настолько действенное средство, что применяется даже в лечении язвенной болезни желудка и 12-перстной кишки.
В борьбе с язвой помогут:
- Четыре раза в день на протяжении шести недель нужно пить по стакану капустного сока. Помогает лучше всякого лекарства. Можно, конечно, заменить свежим томатным или облепиховым соком, но уже все равно не то.
- Мумиё — быстродействующее и эффективное лекарство при язве желудка. Возьмите 150 миллилитров отвара мяты и растворите в ней пять грамм мумие. Принимайте пред завтраком и перед сном по одной чайной ложке от десяти до пятнадцати дней.
В борьбе с панкреатитом помогут:
- Настойка календула улучшит состояние поджелудочной, если принимать её по одной чайной ложке каждый день.
- Хорошо помогает от болей при панкреатите настойка эхинацеи и корня элеутерококка.
- Измельчите сто грамм барбариса и залейте одним литром спирта или водки, дайте настояться 1 неделю и пейте по одной чайной ложке ежедневно.
 [4], [5]
[4], [5]
Болевой синдром и его причины — это результат образа жизни больного, его вредных привычек и поведения. Чтобы не допустить появления боли после еды в левом подреберье нужно правильно питаться и вести здоровый образ жизни. Ни один фастфуд не сможет дать вам столько удовольствия, сколько вы получите от вкусной домашней еды. Вредные привычки, такие как никотин и алкоголь — это не только причины появления болей — это гвозди в гроб вашего здоровья! Если вы хотите прожить долгую и счастливую жизнь, не стоит её искусственно укорачивать. Берегите свои нервы, чтобы не заработать язву. Ведь все наши переживания и стрессы в первую очередь сказываются на желудке.
Если вам уже поставили диагноз, необходимо строго следовать лечению и соблюдать строгую диету, назначенную врачом. В противном случае может случиться рецидив болезни, что приведёт к очень неутешительным последствиям.
 [6]
[6]
Источник
Когда после приема пищи возникает боль в животе – это первый признак того, что в органах желудочно-кишечного тракта происходят патологические процессы. Многие люди, особенно те, которые часто смотрят телевизор и полностью доверяют рекламе лекарственных препаратов, привыкли устранять боль, так и не узнав ее истинной причины. Этого делать категорически нельзя, ведь любые анальгетики и спазмолитики всего лишь снимают болевой синдром и снижают чувствительность, а саму болезнь не лечат, давая ей возможность активно прогрессировать в скрытой форме. Почему возникает боль, для каких заболеваний она характерна с локализацией в левом подреберье, появляющаяся после приема пищи, как ее диагностировать и в чем заключается лечение, узнаем далее.
Основные заболевания
Современный ритм жизни заставляет человека постоянно находиться в движении, лишая нормального сбалансированного питания. Поэтому большая часть населения планеты имеет заболевания желудочно-кишечного тракта, а 85% хотя бы единожды испытывали боль и дискомфорт в левом подреберье через какое-то время после еды. Даже самые незначительные боли, которые могут проходить самостоятельно без помощи медикаментов, требуют диагностики. Ранняя диагностика позволяет выявить заболевание в той стадии, когда его можно полностью вылечить, не навредив здоровью. Рассмотрим наиболее часто встречающиеся болезни, которые могут провоцировать боль в левом подреберье после приема пищи.
Гастрит
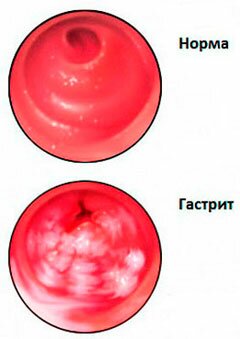 Заболевание развивается в результате раздражения и воспаления слизистой оболочки желудка. Чаще всего воспалительный процесс провоцируют бактерии Helicobacter pylori, однако существуют второстепенные факторы, способствующие развитию гастрита:
Заболевание развивается в результате раздражения и воспаления слизистой оболочки желудка. Чаще всего воспалительный процесс провоцируют бактерии Helicobacter pylori, однако существуют второстепенные факторы, способствующие развитию гастрита:
- неправильное несбалансированное питание с преобладанием жирной и сладкой пищи;
- частое переедание, особенно перед сном;
- стрессы и эмоциональные перенапряжения, вызывающие отсутствие аппетита и как следствие длительное голодание;
- злоупотребление острой пищей, что само по себе является раздражающим эффектом для слизистой оболочки;
- употребление слишком горячих напитков;
- хронический алкоголизм.
В группу риска попадают люди, которые злоупотребляют курением, поскольку токсичные вещества и смолы способны попадать в желудок, уничтожая там полезные бактерии и позволяя активно размножаться патогенной микрофлоре.
Выделяют несколько типов и форм гастрита, которые имеют свои особенности и проявления. Наиболее частыми и обобщенными симптомами гастрита являются следующие проявления:
- острая спастическая боль в области выше пупка и в левом подреберье;
- тошнота и рвота непосредственно после приема пищи;
- обильное срыгивание пищи;
- ноющая боль в боку;
- дискомфорт в области всего живота, который усиливается при положении тела лежа на животе.
Отсутствие своевременного лечения приводит к тому, что болезнь приобретает хроническую форму течения. Симптоматика и интенсивность боли несколько меньше (преимущественно под ребрами), однако болезнь периодически дает рецидивы, заставляя несколько раз в год проходить профилактическое лечение в стационаре.
Диагностика гастрита происходит в три этапа:
- Сбор анамнеза — терапевт опрашивает пациента, выясняя характер болей, их локализацию и интенсивность при пальпации в боку. После этого требуется консультация гастроэнтеролога.
- Гастроэнтеролог проводит осмотр полости желудка при помощи процедуры ФГС. Через ротовую полость и пищевод проводится специальная эластичная трубка-зонд, имеющая на конце камеру. Она помогает оценить состояние органа, а также установить более точный диагноз.
- УЗИ исследование может использоваться как вспомогательный метод, позволяющий исключить наличие онкологических заболеваний и спаек на поверхности желудка и между ребрами.
Также для обследования необходимо сдать мочу и кровь. В отдельных случаях может потребоваться анализ желудочного сока, чтобы выявить уровень ph и его количество.
Лечение заключается в соблюдении диеты и режима питания, а также использования медикаментов, подавляющих развитие бактерий патогенной микрофлоры желудка.
Язва желудка
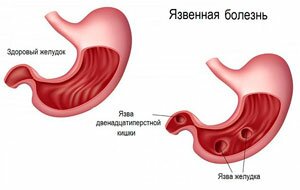 Заболевание характеризуется наличием язвенных поражений слизистой оболочки желудка, которые могут кровоточить и провоцировать боль. Язва относится к хроническим заболеваниям, лечение которой возможно только на первых стадиях.
Заболевание характеризуется наличием язвенных поражений слизистой оболочки желудка, которые могут кровоточить и провоцировать боль. Язва относится к хроническим заболеваниям, лечение которой возможно только на первых стадиях.
Механизм появления язв на слизистой оболочке таков: активность бактерий Helicobacter pylori приводит к тому, что костным мозгом вырабатывается большое количество лейкоцитарных клеток, которые должны эти бактерии уничтожить. Увеличенное количество лейкоцитов пагубно воздействует не только на бактерии, но и на слизистую, делая ее более тонкой. Под воздействием кислотной среды истонченная слизистая поражается, давая изъязвления. При этом травмируются сосуды и капилляры, провоцируя кровотечение.
Причины появления язвы и ее диагностика идентичны гастриту, так как эти два заболевания взаимосвязаны. Зачастую язва – это усугубившийся гастрит, который длительное время находился без лечения.
Человек может ощущать такие обособленные симптомы, как:
- боль в левом боку сразу после приема пищи, спереди брюшной полости и подреберье;
- усиление спазма возникает при длительном голодании (левый бок), может возникать под ребрами;
- в хронической стадии боль ноющая, периодическая;
- в 95% случаев отмечается постоянная диарея;
- асимметрия в боку, при которой левая часть условно больше правой;
- окрашивание кала в черный цвет (признак наличия кровоточивости в верхних отделах ЖКТ).
Почему появляются такие симптомы, догадаться несложно.
Особенно в группу риска попадают мужчины от 20 до 55 лет, поскольку им более свойственно питание на бегу и злоупотребление острой жареной пищей, а также травматизм области под и над ребрами. Для них боль в боку – это обыденное явление, которое проходит само по себе или после «волшебной таблетки». Нельзя исключать и алкоголь, который также ослабляет слизистую оболочку, оказывая деструктивное воздействие.
Лечение язвы представляет собой целый комплекс мероприятий, куда входит:
- медикаментозная терапия;
- соблюдение диеты;
- обильное питье;
- умеренная двигательная активность.
Панкреатит
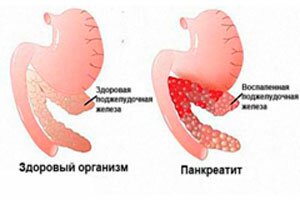 Это заболевание наиболее часто провоцирует сильную боль в левом подреберье, поскольку орган расположен в данном месте. Анатомическое строение и близость к желудку, вызывает острую боль спереди брюшной полости и в левом подреберье. Характеризуется снижением функциональности поджелудочной железы в результате закупорки протоков, по которым передвигаются ферменты, необходимые для переваривания пищи.
Это заболевание наиболее часто провоцирует сильную боль в левом подреберье, поскольку орган расположен в данном месте. Анатомическое строение и близость к желудку, вызывает острую боль спереди брюшной полости и в левом подреберье. Характеризуется снижением функциональности поджелудочной железы в результате закупорки протоков, по которым передвигаются ферменты, необходимые для переваривания пищи.
В результате нарушения оттока ферментов, вырабатываемых поджелудочной железой, сок остается в пределах органа, после чего расщепляет собственные клетки. Из-за этого деструктивного процесса нарастает воспалительный процесс, который и провоцирует острую боль после приема пищи.
Причины этого явления следующие:
- хронический алкоголизм (95% всех случаев возникновения панкреатита);
- аутоиммунные заболевания, в результате которых собственные клетки провоцируют разрушение организма, воспринимая ткани и органы как чужеродные элементы;
- паразитарное инфицирование органов под ребрами;
- нарушение липидного обмена, в результате чего жир оседает на внутренних стенках сосудов, провоцируя атеросклероз;
- длительное использование гормональных препаратов;
- вирусные заболевания хронической формы: паротит, гепатит С, микоплазма;
- туберкулез, поражающий область под ребрами и между ними.
Панкреатит может спровоцировать такие симптомы:
- Стул пенистой консистенции, при акте дефекации имеется умеренная боль.
- Резкая потеря в весе, причины которого неясны.
- Присоединение тахикардии и одышки, сильная боль в левом боку.
- Сине-кровяные пятна и кровоподтеки в области пупка и под ребрами.
- Боль в боку сразу после еды.
- Болезненная пальпация в левом подреберье спереди брюшной стенки, с усилением острой боли между ребрами.
Диагностика заболевания включает два метода:
- Пальпация – при прощупывании зоны поджелудочной железы (левый бок), отмечается патологическое увеличение ее в размерах, что сопровождается неприятными ощущениями.
- УЗИ исследование – позволяет оценить состояние органа, а также проверить процессы, происходящие в нем.
Лечение включает в себя соблюдение строжайшей диеты, а также медикаментозную терапию. В редких случаях может потребоваться хирургическое вмешательство по удалению камней в протоках, а также по иссечению части железы, пораженной деструктивными формами.
Грыжа или защемление диафрагмы
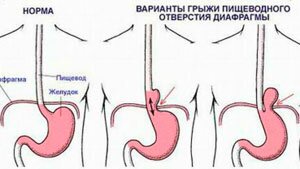 Диафрагма представляет собой уплотненную эластичную перегородку, которая разделяет грудную клетку и брюшную полость. Она принимает непосредственное участие в процессе дыхания, а также позволяет органам желудочно-кишечного тракта находиться в изоляции при движении. При травмах брюшной полости и области грудины возможны разрывы паренхимной ткани, в результате чего образуются грыжи. Некоторые органы ЖКТ могут частично выпячиваться в карман грыжи, что вызывает определенные болевые ощущения.
Диафрагма представляет собой уплотненную эластичную перегородку, которая разделяет грудную клетку и брюшную полость. Она принимает непосредственное участие в процессе дыхания, а также позволяет органам желудочно-кишечного тракта находиться в изоляции при движении. При травмах брюшной полости и области грудины возможны разрывы паренхимной ткани, в результате чего образуются грыжи. Некоторые органы ЖКТ могут частично выпячиваться в карман грыжи, что вызывает определенные болевые ощущения.
Симптоматика наличия грыжи может быть похожа на проявление болезней желудочно-кишечного тракта, в чем и заключается ее опасность. Неправильно поставленный диагноз, а также отказ от диагностики увеличивает риски развития диафрагмальный грыжи, что впоследствии может спровоцировать опасные для жизни явления.
Одним из самых серьёзных осложнений, которое требует немедленного хирургического вмешательства, является ущемление грыжи, особенно если оно происходит в том месте, где пищеводное отверстие проходит через диафрагму. Основными симптомами этого состояния являются затруднённое глотание, ощущение застрявшей еды, схваткообразные боли под ребром, тошнота, рвота, озноб, резкое снижение давления. Также сбивается дыхание, появляются одышка и тахикардия, движения грудной клетки и дыхания могут не совпадать.
Поэтому надо срочно обращаться к врачу, если вы заметили следующие симптомы, которые могут свидетельствовать о возникновении грыжи:
- появляется сильная отрыжка;
- вздутие живота и повышенное газообразование в кишечнике;
- боль возникает внезапно, усиливаясь при движении;
- боль может быть как внизу живота, так и в верхней его части, иногда усиливается в боку;
- усиление боли после еды и при резком повороте туловища вокруг оси.
Диагностика диафрагмальной грыжи происходит в два этапа:
- Сбор анамнеза – терапевт оценивает место боли, производит его пальпацию, а также обращает внимание на характер боли при движении. Одновременно производится анализ мочи и крови, повышенные лейкоциты в которых могут условно указывать на наличие грыжи.
- Аппаратное обследование – используют УЗИ либо МРТ исследования, где можно узнать истинную причину болезненных ощущений после еды. После этого ставят диагноз, подбирая наиболее оптимальное лечение.
Причины развития диафрагмальной грыжи чаще всего имеют две направленности:
- сильный травматизм брюшной полости и грудной клетки, синдром длительного сдавливания, удары в бок, падение с высоты на левый бок;
- врожденные патологии внутренних органов, которые возникают на стадии зарождения и формирования эмбриона, при которых внизу грудины перегородка небольших размеров или неэластичная.
Лечение грыжи диафрагмы происходит в три этапа:
- Снижение кислотности желудка медикаментозной терапией, чтобы левый бок и подреберье менее беспокоили сильными болями.
- Полное исключение физических нагрузок, сон в положении полусидя.
- Хирургическое вмешательство – используется в редких случаев, когда грыжа постоянно увеличивается, давая возможность желудку полностью менять свое анатомическое положение, вываливаясь в грудину.
После оперативного вмешательства могут проявляться рецидивы, поэтому наряду с удалением грыжи следует позаботиться об организме и качестве соединительной ткани. Определенные группы витаминов и минералов, а также коллаген и эластин, способны предотвратить разрывы мягких тканей, делая ее более эластичной.
Таким образом, боли после еды под ребрами в большинстве случаев связаны с проблемами пищеварения. Неправильное питание и злоупотребление некоторыми продуктами приводят к тому, что желудок и поджелудочная не справляются со своими функциями, о чем и говорит боль. Ни в коем случае нельзя терпеть боль в животе, а также снимать ее медикаментами. Просто устраняя болезненные проявления, можно усложнить работу для врача, который не сможет определить первичную причину, поскольку симптомы будут смазаны. Только правильное, умеренное и рациональное питание, богатое овощами и фруктами, способно оградить от возможных проблем со здоровьем. Отказ от курения, алкоголя и активный образ жизни сократят риски болезненных ощущений после еды.
Источник

