Коревая краснуха иммунитет к кори

Корь и краснуха — это одно и то же или нет: такой вопрос не редкость. Еще в начале XIX века общепринятым было мнение, что краснуха является вариантом кори. И лишь в 1881 году на конгрессе по педиатрии ее выделили как самостоятельную болезнь.
До сих пор дифференциальная диагностика этих двух патологий иногда вызывает трудности даже у опытных врачей. Маме и папе больного ребенка бывает сложно сориентироваться, поэтому неплохо знать основные аспекты этиологии и лечения данных заболеваний.
Краткое описание болезней
Корь
Корь у детей (лат. Morbilli) — это острая инфекция, которая передается от заболевшего другим людям воздушно-капельным путем. Инфекционным агентом является РНК-вирус (миксовирус). Восприимчивость к заболеванию практически стопроцентная. В холодное время вспышки кори у детей фиксируются в детских садах чаще.
Инкубационный период продолжается в среднем две недели. Болезнь развивается быстро. Вначале появляются признаки катарального воспаления совместно с интоксикацией. Температура тела поднимается до 38°C, реже — 39°C. Ребенка беспокоит общее недомогание, ринит, конъюнктивит, продолжительный сухой кашель.
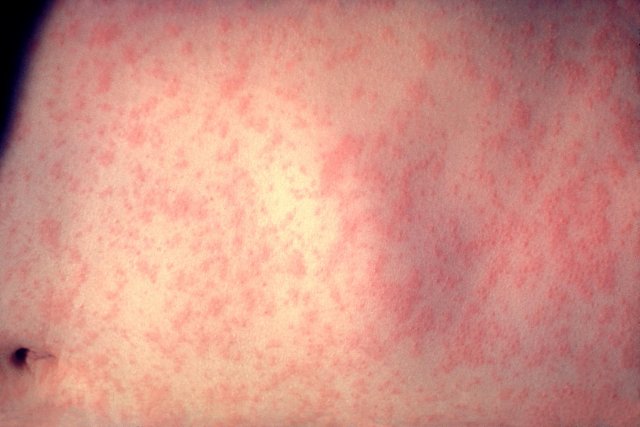
Постепенно симптомы нарастают, и на 3–4-й день болезни проявляется специфическая сыпь на коже и слизистых. Вначале видны пятна различной формы, которые могут расти и сливаться, возвышаясь над эпидермисом, образуя узелки. Через пару суток яркие высыпания сменяются бледной пигментацией. Элементы сыпи на теле возникают поэтапно (сверху вниз).

Если течение болезни гладкое и нет осложнений, то выздоровление наступает к 7–9-му дню. При атипичных вариантах патологии или вовлечении в процесс микробной флоры сроки изменяются. Так как коревой вирус приводит к угнетению местного и общего иммунитета, вторичные инфекции протекают тяжело и могут привести к трагичному финалу. В 2017 году ВОЗ зарегистрировала 92 тысячи смертельных случаев от кори у детей до 5 лет.
Лечение нацелено на подавление симптомов болезни. Профилактические меры включают вакцинацию, введение иммуноглобулинов и неспецифические мероприятия. Прививка от кори внесена в национальный прививочный календарь. Все дети, если они не имеют медотвода, подлежат обязательной вакцинации.
Краснуха
Краснуха (лат. Rubeolla) — это антропонозная инфекция, которую порождает РНК-вирус (род рубивирусов). Механизм передачи чаще аэрозольный, реже контактный или парентеральный. Если женщина заражается во время беременности, то возбудитель передается плоду (врожденная краснуха). Приобретенная форма болезни чаще возникает у детей от 2 до 9 лет.
Инкубационный период не превышает 2–3 недель. Продромальная стадия наблюдается не всегда, и ее продолжительность варьируется от пары часов до нескольких дней.
Ее проявления: субфебрильная температура, плохое самочувствие, умеренные катаральные явления (заложенность носа, дискомфорт в горле, покраснение глаз и ротоглотки), лимфаденит затылочных и шейных узлов.
Затем начинается этап высыпаний, длящийся 3–4 дня. Сыпь в большинстве случаев бледно-розовая, мелкая, с ровными контурами. Она появляется одномоментно на лице, туловище и конечностях. Иногда визуально картинка может напоминать сыпь при кори. Экзантема проходит бесследно к 4-м суткам от начала высыпаний.

Полиаденит является типичным признаком болезни. Чаще увеличиваются задние шейные и затылочные лимфатические узлы, реже — подчелюстные, околоушные, подмышечные и подколенные. Внутренние органы, как правило, не поражаются. Возможны воспалительные процессы в суставах. Самым опасным последствием инфекции считается воспаление головного мозга. Летальные исходы практически не наблюдаются.
Для врожденной краснухи характерна патологическая триада: порок сердца, катаракта и потеря слуха. Однако при попадании вируса в кровоток плода он способен привести к развитию аномалий в любой системе организма. Поражаются сразу несколько органов.
В нашей стране от краснухи прививают всех детей, если нет противопоказаний. Первая инъекция делается в год, вторая в 6 лет. В ответ на вакцинацию вырабатывается стойкий иммунитет.
Исторический факт! Доктора прошлых столетий дали краснухе название «третья болезнь», так как в списке детских заболеваний, сопровождающихся экзантемой, она стояла на третьем месте.
Что общего у заболеваний
Вирусные инфекции похожи между собой. Наибольшие трудности в постановке диагноза возникают, если приходится отличать истинную корь от коревой краснухи (вариант болезни, при котором клиническая картина двух болезней очень схожа) или при наслоении других заболеваний.
Общими для двух патологий являются следующие моменты:
- антропонозные вирусные инфекции детского возраста;
- преимущественно передаются по воздуху при непосредственном контакте с больным, иногда вирус может переноситься на другие этажи здания, в соседние комнаты;
- высокая восприимчивость к возбудителю;
- схожая симптоматика в определенные периоды болезни;
- диагностика основывается на клинико-эпидемиологическом анализе и лабораторных данных (общий анализ крови, серологический и вирусологический методы);
- лечение в большей степени направлено на устранение симптомов и побочных явлений;
- обязательная вакцинация;
- при легком течении болезни благоприятный прогноз;
- если человеку пришлось переболеть, формируется длительный иммунитет.
В разгар инфекционного процесса, когда наблюдается высокая температура, общее недомогание и яркая кожная реакция, различия между патологиями могут быть минимальными. Определить корь это, краснуха или нет, сможет только детский врач.
Практический совет! Чтобы педиатр имел полноценную картину того, как развивалась болезнь, родители могут записать в блокнот: когда малыш начал болеть, какие симптомы появились и сколько по времени они развивались. Можно сделать фотографии, на которых видно, как выглядит сыпь в разные дни заболевания. Эти фото помогут доктору провести сравнительный анализ.
Основные отличия
Различать две инфекции проще, если они имеют типичное течение. При атипичных формах разница между ними может быть незначительной. При наслоении микробной инфекции клиническая картина дополняется новыми симптомами, которые также затрудняют постановку диагноза.

Сравнительная таблица «Чем отличается корь от краснухи»:
| Параметр | Корь | Краснуха |
|---|---|---|
| Инфекционный агент | Парамиксовирус | Рубивирус |
| Источник заражения | Заболевший | Больной человек |
| Пути заражения | Воздушно-капельный | Распространение по воздуху, реже через кровь, в частности от матери плоду |
| Инкубационный период | 1–2 недели, реже до 17 дней, после иммунопрофилактики — 3 недели | 18-23 дня |
| Начальная стадия болезни | Развивается остро, с лихорадкой до 38–39°C, имеются симптомы интоксикации, надоедливый непродуктивный кашель, ринит, воспаление конъюнктивы | Возможен продромальный период от пары часов до пары суток, который проявляется слабо выраженной интоксикацией и катаральными явлениями, затем появляется сыпь, характерен лимфаденит |
| Разгар болезни | Усиливаются проявления интоксикации и катарального воспаления, температура будет держаться в пределах фебрильных показателей, выражен конъюнктивит, насморк и кашель, слизистые внутренней поверхности рта отечные, видны пятна Бельского – Филатова – Коплика (маленькие беловатые точки с красной окантовкой), десны покрыты серовато-белым налетом, лицо одутловатое, веки опухшие, наблюдаются слезотечение и светобоязнь | С первого дня болезни на коже проступает характерная сыпь, воспаление глаз и носоглотки бывает не всегда и длится пару дней, типичным признаком инфекции является полиаденит |
| Отличия сыпи | На 4–5-е сутки появляется сыпь, начинаясь с ушей и лица, затем спускаясь ниже, имеющая вид пятен, которые растут, сливаются и формируют пятнисто-папулезную экзантему; в такой же последовательности проходит пигментация, поэтому можно наблюдать бледные элементы сыпи на лице и яркие высыпания на конечностях | Сыпь, как правило, мелкопятнистая, неяркая, не склонная к слиянию, появляется одномоментно на разных участках тела, преимущественно локализуется на лице и разгибательных поверхностях, но может быть полиморфной и многовариантной |
| Стадия выздоровления | Если течение болезни гладкое, все элементы сыпи перерождаются в пигментные участки и бесследно исчезают, общее самочувствие улучшается | Сыпь исчезает бесследно на 4-е сутки после начала высыпания при гладком течении болезни |
| Классификация болезни | Подразделяют по тяжести, по типичности, по течению | Такая же, как при кори |
| Возможные осложнения | Обусловленные непосредственно патогенным действием вируса и вызванные вторичной микробной флорой | Осложнения возникают редко, представляют опасность энцефалит и менингит |
| Как лечить | Устранять симптомы | Лечение симптоматическое |
| Профилактика | Обязательная вакцинация (прививка внесена в национальный прививочный календарь), применение иммуноглобулина тем, кто имел контакт с источником инфекции и не имеет специфических антител | Вакцинация, пассивная иммунизация, выявление больных, их лечение и изоляция, мероприятия с контактными, обследование беременных женщин на этапе планирования беременности и во время нее |
| Иммунитет | После двух доз вакцины или перенесенной инфекции появляется стойкий иммунитет | После прививок или перенесенного заболевания, у человека будет длительный иммунитет |
| Прогноз | При типичной форме заболевания — благоприятный | При типичной приобретенной форме — благоприятный, при врожденной краснухе — неблагоприятный |
Особое внимание уделяется предупреждению инфицирования беременных женщин вирусом краснухи. Когда гинеколог начинает оформлять индивидуальную карту роженицы, он вносит туда результат анализа крови на наличие антител к возбудителю. Если иммунный ответ положительный, то будущему малышу ничего не угрожает.
При отсутствии у матери иммунитета зародыш находится в опасности на протяжении всего периода вынашивания. Однако после 4-го месяца беременности риск развития пороков снижается. Врожденная краснуха отличается по многим параметрам от приобретенной формы заболевания и требует особого подхода.
Важно! Если родители заметили у ребенка даже одно подозрительное пятнышко на коже или видимых слизистых, не надо гадать, что это — крапивница или серьезное инфекционное заболевание. Как определить ту или иную патологию, знает врач.
Если болел краснухой, можно ли заболеть корью
Человек может заболевать корью, если болел краснухой, и наоборот — после перенесенной краснухи заражаться корью. Эти патологии вызывают разные вирусы. Антитела, которые иммунная система выработала к одному возбудителю, не защитят от другого.
Рекомендуем вам посмотреть полезную передачу про корь, краснуху и ветрянку:
ВАЖНО! *при копировании материалов статьи обязательно указывайте активную ссылку на первоисточник: https://razvitie-vospitanie.ru/zdorovie/kor_i_krasnuha.html
Если вам понравилась статья — поставьте лайк и оставьте свой комментарий ниже. Нам важно ваше мнение!
Источник
Краснуха (официальный термин – коревая краснуха) чаще всего наблюдается у детей от 5 до 14 лет и считается классической детской инфекцией.
До введения вакцины (в 1969 году) коревая краснуха была одинаково распространена по всему миру: небольшие эпидемии коревой краснухи наблюдались каждые 6–9 лет, а более масштабные – каждые 10–30 лет. Особенно значительными были эпидемии коревой краснухи, произошедшие в 1935, 1943 и 1964 годах.
Из стран, где программы вакцинации для профилактики коревой краснухи не проводятся, сообщения об эпидемиях продолжают поступать каждые 4–5 лет.
В Украине ежегодно регистрируется от нескольких тысяч до нескольких сот тысяч случаев коревой краснухи, для которых характерен весенний подъем заболеваемости. Кроме того, в связи с длительным инкубационным периодом заболевания и значительным количеством стертых, недиагностированных форм коревой краснухи вспышки заболевания достаточно долго – в течение нескольких месяцев – могут длиться в организованных коллективах.
Иммунитет после перенесенной коревой краснухи стойкий, длительный.
Коревая краснуха: формы заболевания и возбудитель инфекции
Коревая краснуха – острая вирусная инфекция, которая может протекать в виде как приобретенного, так и врожденного заболевания с различными механизмами передачи и различными последствиями.
Возбудитель коревой краснухи принадлежит к семейству тогавирусов (Togaviridae), и является единственным членом рода рубиовирусов (Rubivirus). До того, как это заболевание было описано в 1834 г. немецким исследователем Вагнером, коревая краснуха считалась разновидностью кори.
Как самостоятельная нозологическая единица, коревая краснуха окончательно утверждена в 1881 г. на Международном конгрессе в Англии. Но еще до начала 40–х гг XX в. в связи с легкостью течения, низкой частотой неблагоприятных последствий и осложнений «классической» коревой краснухи, заболевание практически не привлекало внимания.
В 1942 г. австралийский офтальмолог Н. М. Грег сообщил об увеличении частоты врожденных пороков и катаракты у новорожденных после вспышек коревой краснухи. Дальнейшие исследования последствий коревой краснухи показали, что возбудитель обладает выраженным тератогенным действием и может поражать все органы и системы плода.
Врожденная коревая краснуха
При врожденной краснухе вирус с кровью попадает к плоду от матери. Частота инфицирования беременной при контакте с больным коревой краснухой зависит от наличия у нее иммунитета к этой инфекции.
К сожалению, в последнее время в Украине наблюдается тенденция к увеличению количества детей с врожденными пороками в качестве осложнений коревой краснухи: в структуре постнатальной смертности последние стабильно занимают второе место (28%).
Среди 1118 умерших от врожденных пороков (2002 г.), ассоциированных с коревой краснухой, 43,6% погибли от врожденных аномалий сердца и сосудов, 8,9% – от аномалий нервной системы.
По данным российских авторов, где эпидемическая ситуация с коревой краснухой сходна с Украиной, среди всех новорожденных с врожденной краснухой пороки развития нервной системы встречались в 75% детей, аномалии костей – 60%, множественные пороки развития – у 57,14% малышей. При этом в постнатальном периоде такие дети чаще умирают не от пороков развития, а от интеркуррентных заболеваний, которые у этой категории больных характеризуются чрезвычайно тяжелым течением.
Патологический процесс поражений при внутриутробном инфицировании коревой краснухой развивается по типу хронической инфекции. Уровень поражения эмбриона при этом зависит от срока беременности – чем меньше срок, тем больше риск развития патологий у плода.
Серьезнее всего последствия коревой краснухи у матери отражаются на органах плода, находящихся в стадии закладки. Таким критическим периодом для мозга является 3–11 неделя беременности, для сердца – 4–7 неделя, для уха и глаза – 4–7 неделя, для нёба – 10–12 неделя беременности. Пороки сердца, катаракта, глаукома чаще всего наблюдаются при заболевании матери коревой краснухой в первые 8 недель беременности, поражение органа слуха – на 12–й неделе.
После рождения ребенка с коревой краснухой, персистенция вируса в его организме сохраняется. При этом создаются условия для иммунопатологических процессов, результатом которых является развитие у ребенка с врожденной краснухой глухоты, ретинопатии, диабета, энцефалита и др.
Н. Грег подробно описал характерные для врожденной коревой краснухи аномалии развития, такие как катаракта, помутнение роговицы, пороки сердца, низкая масса тела при рождении. Позже была замечена и глухота. Таким образом, по Грегу, классическая триада врожденной краснухи заключается в развитии
- катаракты
- пороков сердца
- глухоты.
При этом необходимо отметить, что в последние 30 лет триада Грега встречается редко.
Кроме указанных синдромов, у детей с врожденной коревой краснухой, , имеют место микроцефалия, глаукома, расщепление неба, пневмония, гепатит, миокардит, менингоэнцефалит, поражение вестибулярного аппарата, пороки развития мочеполовых органов, дерматит, тромбоцитопения, гемолитическая анемия, гипогаммаглобулинемия т.д.
Среди пороков сердца чаще всего (в 78% случаев) встречается незаращение артериального протока, стеноз аорты, дефект межжелудочковой перегородки и т.д.
В течение первых 4 лет жизни умирает около 16% детей с проявлениями врожденной коревой краснухи. Причиной их смерти преимущественно являются пороки развития, поражение внутренних органов, интеркуррентные вирусные и бактериальные инфекции.
У детей с врожденной краснухой вирусовыделение с мокротой, калом, мочой может продолжаться в течение 1–3 лет. Такие сроки выделения возбудителя от больных обусловливают чрезвычайно высокую контагиозность коревой краснухи. Описаны случаи заболевания персонала, обслуживавшего больных коревой краснухой детей.
Приобретенная коревая краснуха
Основным механизмом передачи инфекции при приобретенной коревой краснухе является воздушно–капельный путь. Вирус начинает выделяться из носоглотки больного человека за 7–10 дней до появления сыпи на коже, и выделение его может продолжаться после исчезновения последнего. Наиболее интенсивное выделение вируса происходит в первые дни сыпи.
Наиболее опасными с точки зрения эпидемиологии являются больные с субклиническими формами коревой краснухи, которые встречаются в несколько раз чаще, чем явные формы заболевания. Коревая краснуха легко распространяется в ситуациях, когда люди находятся в длительном и тесном общении (через третьих лиц краснуха не передается). Восприимчивость к коревой краснухе высокая: индекс контагиозности составляет 70–90%.
Временно невосприимчивыми к вирусу коревой краснухи являются дети первого полугодия жизни, матери которых имеют противокраснушный иммунитет. У детей, матери которых не имеют иммунитета к коревой краснухе, врожденный иммунитет отсутствует. Рожденные ими младенцы могут заболеть коревой краснухой сразу же после рождения. Наиболее часто болеют коревой краснухой дети в возрасте от 2 до 9 лет.
Инкубационный период при приобретенной коревой краснухе составляет 11–21 день, чаще всего – 18 ± 3 дня. В 20–30% заболевание протекает в субклинической форме. В других случаях в конце инкубационного периода наступает продромальный период, который длится от нескольких часов до 1–2 дней.
Постоянным признаком коревой краснухи является полиаденит, который характеризуется умеренным увеличением лимфоузлов, чаще заднешейных и затылочных, которые становятся плотными и чувствительными при пальпации. Увеличение лимфатических узлов может быть столь значительно выраженным, что видно невооруженным глазом.
Кроме лимфаденита, в продромальном периоде отмечается увеличение температуры тела до 37,5–38° С, слабо выраженное катаральное воспаление слизистых оболочек дыхательных путей, конъюнктивы, розеолезная энантема на твердом нёбе.
Сыпь на коже при коревой краснухе появляется одновременно по всему телу. Характер сыпи в типичных случаях розеолезный, пятнисто–папулезный. Элементы ее между собой не сливаются. Наибольшая концентрация высыпаний наблюдается на поверхности конечностей, спине, ягодицах, наружной поверхности бедер. На второй день или даже в конце первого дня сыпь значительно уменьшается и становятся мелкопятнистой, внешне похожей на скарлатинозную. Окончательно сопровождающая коревую краснуху сыпь исчезает через 3 дня, без образования пигметации или шелушения.
У подростков и взрослых приобретенная коревая краснуха, как правило, имеет более тяжелое течение, чем у детей. Наблюдаются интоксикация, фебрильная температура, озноб, миалгии и катаральные явления (сухой кашель, зуд в горле, конъюнктивит со слезотечением и светобоязнью, насморк. Сыпь, как правило, более обильная, пятнистая, имеет тенденцию к слиянию.
У девушек, заболевших коревой краснухой, нередко возникают артриты и артралгии. Клинически это проявляется болью, покраснением, припухлостью суставов. Поражаются чаще суставы пальцев рук, затем коленные и локтевые суставы. Симптомы поражения суставов, как правило, возникают через неделю после появления сыпи и исчезают в течение следующей недели.
Редко развивается тромбоцитопения, которая в 56% случаев может приобретать хроническое течение.
Но самым серьезным осложнением коревой краснухи является аутоиммунный энцефалит, который встречается с частотой 1: 5 000 – 1: 6 000 случаев заболевания коревой краснухой и чаще всего отмечается у детей школьного возраста и у взрослых. Если же в процесс вовлекаются и мозговые оболочки – развивается менингоэнцефалит.
Наиболее угрожающими при данном осложнении коревой краснухи являются центральные нарушения деятельности сердечно–сосудистой и дыхательной систем. Летальность при этом составляет 20–35%. В 30% случаев развиваются остаточные явления.
В 1975 г. впервые было сообщено о случае прогрессирующего краснушного панэнцефалита, который протекает в молодом возрасте (10–20 лет) и проявляется снижением координации движений и интеллекта. Болезнь имеет хронический характер и заканчивается летально течение 1–10 лет. При краснушном панэнцефалите в головном мозге отмечаются изменения белого вещества, которое становится серым и мягким за счет демиелинизации и потеря глии клетками, и поражение сосудов. Процесс имеет иммунопатологические природу.
Коревая краснуха у беременных
По данным литературы, в подавляющем большинстве случаев течение коревой краснухи у беременных имеет стертый характер, поэтому своевременная диагностика заболевания в этот период является очень важной и одновременно сложной. Поэтому серонегативным по коревой краснухе беременным показано наблюдение в течение всей беременности.
При контакте беременной женщины с больным коревой краснухой, необходимо проведение срочного серологического обследования. Также обследованию на коревую краснуху подлежат женщины, у которых отмечаются кратковременная лихорадка, любая сыпь на коже, увеличение лимфатических узлов.
Острое заболевание коревой краснухой определяется наличием специфических ІgМ, низкоавидных ІgG или нарастание титров ІgG в динамике.
Если такие изменения диагностируются в 1–м триместре беременности, то необходимо решать вопросы о ее прерывании. В случае отсутствия лабораторных признаков острой инфекции, необходимо наблюдение за беременной в течение 20 дней с повторным ее обследованием в указанные сроки.
При инфицировании женщины в 2–3–м триместре беременности необходимо обеспечить наблюдение за ней с использованием различных методов диагностики.
Дети, родившиеся от матерей, которые в период беременности болели коревой краснухой или были в контакте с больными, подлежат диспансерному наблюдению не менее 7 лет с обязательным регулярным осмотром педиатра, отоларинголога, невролога. Введение иммуноглобулина с целью профилактики коревой краснухи неэффективно.
Согласно действующему законодательству, все беременные с пятнистой или пятнисто–папулезной сыпью, больные или контактные с больным корью или коревой краснухой в обязательном порядке обследуются на наличие протикоревых и противокраснушных иммуноглобулинов (ІgМ).
Диагностика приобретенной коревой краснухи
Диагностика приобретенной коревой краснухи базируется на клинико–эпидемиологических данных. Специфические методы диагностики:
- вирусологический – заключается в выделении вируса из носоглоточных смывов, крови, кала, мочи и других сред организма;
- серологический – обследование путем определения реакции пассивной гемагглютинации (РПГА) проводится два раза: на 1–3–й день болезни и через 14 дней. Доказательством острой краснушной инфекции является нарастание титра антител в 4 раза и более.
Методом иммуноферментного анализа определяют специфические антитела класса ІgМ и низкоавидные ІgG, образующиеся в начале заболевания и свидетельствующие об острой инфекции. Високоавидные ІgG остаются на всю жизнь и являются свидетельством перенесенного заболевания. Диагноз коревая краснуха может быть подтвержден при нарастании титра специфических ІgG в динамике заболевания.
Лечение коревой краснухи
На сегодня специфические методы лечения как врожденной, так и приобретенной коревой краснухи отсутствуют. Патогенетическая терапия направлена на предотвращение развития тяжелых осложнений в частности энцефалита, отека головного мозга, гипертермии, судорог и т.д.
Больные неосложненной приобретенной коревой краснухой лечатся в домашних условиях. Им показан постельный режим в течение острого периода и симптоматическая терапия.
Больных с врожденной коревой краснухой на первом этапе лечат в профильном стационаре – в зависимости от наличия клинических синдромов.
Профилактика коревой краснухи
Специфическая профилактика коревой краснухи осуществляется живой краснушной вакциной в возрасте 12–15 месяцев с последующей ревакцинацией в 6 лет у девушек – еще и в 15 лет. Прививки проводят моновакциной и комбинированным препаратом, в состав которого входят компоненты против краснухи, кори и эпидемического паротита.
Не следует проводить вакцинацию во время беременности. Рекомендуется также избегать оплодотворения яйцеклетки течение 3 месяцев после иммунизации. Женщинам, которые получили вакцинацию против коревой краснухи, не рекомендовано грудное вскармливание новорожденного.
Дети с врожденной коревой краснухой должны расцениваться как потенциально опасный источник инфекции для окружающих, и по отношению к ним необходимо применять соответствующие противоэпидемические мероприятия. С целью своевременной диагностики врожденной краснухи и распространения коревой краснухи среди населения, целесообразно всех новорожденных с врожденными пороками обследовать на предмет наличия данного заболевания.
Коревая краснуха в Украине
На сегодняшний день в Украине среди инфекционных болезней, управляемых средствами специфической профилактики, коревая краснуха является самой массовой. За 10–летний период коревой краснухой переболело 639 тыс. человек, из них 520 тыс. детей (81,4%).
Специфическая профилактика коревой краснухи в Украине начала проводиться только с 1996 года. Однако до 2002 года объемы прививок были неудовлетворительными, что было связано с отсутствием целевого финансирования на закупку вакцины. И только в 2003–2006 годах показатели охвата прививками детей до 2 лет достигли 93,5 и 99,0% соответственно.
В Киеве в 2006 году зарегистрировано 1688 случаев коревой краснухи, в 2007 г. – 798, 2008г. – 543 случая, т.е. наблюдается снижение интенсивности эпидемического процесса. По сравнению с 1994г. (до начала массовой вакцинации) заболеваемость коревой краснухой в 2008г. уменьшилась в 32,5 раза.
Однако приведенные данные могут не отражать реальных показателей проблемы, так как из–за отсутствия специализированных центров для обследования новорожденных детей и беременных женщин, диагностика врожденной коревой краснухи в Украине практически не проводится: за последние 10 лет в стране официально зарегистрирован лишь один случай врожденной краснухи. Вместе с тем, по расчетам исследователей, при таком высоком уровне заболеваемости коревой краснухой, в Украине, должно регистрироваться 50–400 случаев врожденной краснухи ежегодно.
Согласно Календарю прививок, утвержденному приказом МОЗ Украины № 48 от 03.02.06 г. «Про порядок проведення профщеплень в Україні та контроль якості й обігу медичних біологічних препаратів» детей против коревой краснухи в Украине прививают в возрасте 12 месяцев и 6 лет. Кроме того, отдельно ревакцинируют девочек 15–летнего возраста.
Источник
