Кори в 2014 году
Серия вспышек кори с участием медицинских работников в Европе стала основанием для многочисленных высказываний экспертов, призывающих ввести обязательную вакцинацию против кори, эпидемического паротита и краснухи (MMR) для медсестер и врачей.
Передача кори в медицинских учреждениях является недооцененной проблемой, — говорит сказал Tarik Derrough, PharmD, сотрудник Европейского центра по контролю и профилактике заболеваний (ECDC) в Стокгольме.
Вакцинация медработников представляет собой предотвратимый фактор риска передачи кори и других управляемых инфекций в медицинских учреждениях, — заявил он в своем выступлении на 33-й ежегодной конференции Европейского общества детских инфекционных болезней. Мы уверены, что обязательная вакцинация против кори, краснухи и эпидемического паротита — является оптимальным решением в сложившейся обстановке», — добавил он.
В последние годы отмечается нарастание числа случаев кори в Европе и США. В 2013 году в США было зафиксировано 200 случаев кори, а в 2014 году — 668 случаев, по данным Центра по контролю и профилактике заболеваний (CDC).
В Европе отмечается еще большее распространение кори: с марта 2014 года по февраль 2015 года было отмечено 3760 случаев кори, согласно данным ECDC.
Dr Derrough и его команда ученых проанализировали данные о вспышках кори с участием медицинских работников в Европе с 2010 года по 2014 год. Они выявили восемь вспышек заболевания, поразившие в общей сложности 719 человек, 205 из которых (28%) были медицинскими работниками.
Некоторые из медицинских работников перенесли корь в очень тяжелой форме, некоторые пациенты были заражены от медицинских работников, — сообщает Dr Derrough.
Невакцинированные медицинские работники представляют опасность в любом случае, но особенно велика эта опасность, если невакцинированными являются сотрудники педиатрии и скорой помощи. Сюда попадают большое количество людей, которые не могут быть привиты против кори в связи с ранним возрастом.
Несмотря на риски, связанные с отсутствием вакцинации у медицинских работников, введение законов об обязательной вакцинации медработников до сих пор вызывает споры экспертов. Самым частым аргументом против введения таких законов является отсутствие гарантий того, что такая мера приведет к реальному увеличению охвата прививками медицинских работников.
С одной стороны, политика обязательной вакцинации медицинских работников — не принесла желаемых результатов в тех странах, в которых она уже была проведена, например в Великобритании. С другой стороны, выделение какой-либо вакцины как «обязательной» сделает остальные вакцины «необязательными», поскольку необходимость введения первой — определена законом, а остальных — лишь рекомендована.
В 2014 году 64,8% всех европейских случаев кори произошло в Германии и Италии (1239 и 1199 случаев соответственно).
Среди 3760 случаев кори в Европе в 2014 году, 73% заболевших — не имели вакцин против кори. Эти цифры подчеркивают важность вакцинации медицинских работников против кори.
Врачи и другие медицинские работники рассматриваются родителями как наиболее надежные источники медицинской информации. Как мы можем увеличить охват вакцинацией населения в целом, если мы не можем достичь удовлетворительного охвата прививками самих медицинских работников?», — говорит Dr Derrough.
«Позволяя медработникам отказываться от прививок — мы ставим их индивидуальные права выше благополучия их пациентов. Это нелегкая дилемма, что для нас важнее: соблюсти право на свободный выбор среди медработников, или защитить наших пациентов», — добавил он.
Некоторые профсоюзы медицинских сестер выступили с категорическими протестами против введения обязательной иммунизации медицинских работников против кори.
Это весьма удивительно, учитывая, что именно медсестры проводят большую часть времени лицом к лицу с пациентами. Dr Derrough считает, что человек, взявший на себя ответственность за здоровье других людей,вполне может пожертвовать некоторыми личными правами ради их благополучия. В противном случае именно он может стать источником смертельного заболевания, вопреки своему призванию.
Согласно данным CDC, в настоящее время лишь 10 государств имеют законы, требующие обязательную вакцинацию против кори, краснухи и эпидемического паротита для всех медицинских работников.
Источник.
Источник
Копірайт зображення
UNIAN
Почему все говорято кори?
Сейчас в Украине и некоторых странах Европы — вспышка кори. За 2017 год в Украине зафиксировали 4782 случая этого заболевания. Это — в 40 раз больше, чем в позапрошлом году. А только за первые две недели 2018 корью заболели 1285 человек, восемь умерли, среди них — пятеро детей.
Чем опасна корь?
Корь — это инфекционное заболевание, которое вызывает вирус Morbillivirus. Он опасен тем, что легко распространяется, вызывает осложнения и даже смерть, и лекарств от него не существует.
9 из 10 неиммунизированных людей болеют корью после контакта с больным. Это самая распространенная причина детской смертности в мире. От кори умирают три-пять человек на 1000 зараженных.
30% больных корью иметь могут получить такие осложнения, как потеря слуха, энцефалит и пневмония. Корь вызывает иммунную амнезию — неспособность адекватно реагировать на инфекцию. Она продолжается следующие несколько лет после болезни.
Как защититься от кори?
Вирус кори поражает прежде всего клетки иммунной системы и распространяется с их помощью по всему телу. при этом вирус угнетает врожденный противовирусный иммунитет.
Только специфические к вирусу кори антитела (иммуноглобулины) его нейтрализуют и выводят из организма. Малоэффективные антитела (IgM) появляются на второй неделе болезни, а высокоэффективные (IgG) — через 3-4 недели.
У нас есть антитела, если мы когда-то переболели корью или успешно прошли два тура вакцинации. Дети до одного года имеют антитела от матери — они способны проходить через плаценту. Поэтому важно, чтобы будущая мать имела противокоревой иммунитет. Дети, которые не вакцинированы, уже не имеют антител.
Копірайт зображення
Getty Images
Когда начали прививать от кори?
Вакцину против кори на основе ослабленного живого вируса сертифицировали и ввели в США в 1963 году.
С тех пор и заболеваемость корью стремительно упала. Вакцина изменилась с момента возникновения и проходила проверки на безопасность.
С 2000 года стали применять трехкомпонентную вакцину от кори, паротита и краснухи (КПК). В мире только с 2000 года предотвратили более 20 миллионов смертей от кори. В значительной степени — именно благодаря вакцинации.
Какая причина нынешней вспышки кори?
Причиной распространения кори в Украине считают низкий уровень охвата вакцинацией. По словам и.о. министра здравоохранения Ульяны Супрун, 86% больных корью не были вакцинированы. Чтобы остановить распространение болезни нужно, чтобы 95% людей имели иммунитет.
В последние годы все больше людей отказывались делать своим детям прививки против кори и других болезней.
В 2016 году больше половины детей не были привиты от кори. В 2017 году этот показатель удалось улучшить.
Копірайт зображення
UNIAN
Image caption
И.о. министра здравоохранения Ульяна Супрун говорит, что 86% больных корью не были вакцинированы
Уровень вакцинации до недавнего времени был высоким, а вспышки кори были все равно. Почему?
Есть несколько причин.
Во-первых, вирусы не знают границ, и распространяются между странами благодаря путешествиям.
Во-вторых, около 3% вакцинированных людей заболевают из-за слабой иммунной реакции. Но в таком случае болезнь, как правило, протекает легче.
В-третьих, специалисты ВОЗ предполагают, что вакцинация в СССР была не очень эффективной из-за низкой иммуногенности вакцины и несоблюдения правил ее хранения, а данные об охвате прививками искусственно завышали. Такой вывод был сделан на основе возрастного распределения больных корью в Украине, России, Беларуси и Казахстане.
Важно то, что одна доза вакцины защищает в 93% случаев, а две — в 98%.
В Украине две дозы вакцины от кори могли получить люди, рожденные в 1980 и позже. К тому же, когда говорят об охвате прививками, то имеют в виду количество привитых в течение последнего года детей, а не все население.
В США корь официально остановили в 2000 году. Почему там все еще случаются вспышки?
На фоне средних по стране высоких показателей вакцинированности есть определенные группы, которые отказываются от прививок, либо не имеют доступа к ним.
Например, в США это амиши, переселенцы из Швейцарии, не признающие благ цивилизации. В Намибии это кочевники, а в Италии — цыгане-синти. Именно в таких группах и возникают вспышки болезни, и она распространяется дальше.
Так, в 2014 году вспышка кори в США возникла, когда вирус завезли из Филиппин двое амишей. Заболели невакцинированные люди в пределах поселения.
Вторая причина — уменьшение доли привитых людей из-за кампании против вакцин.
Копірайт зображення
UNIAN
Какая причина спада вакцинации в Украине?
Что касается Украины, то ООН отмечает наличие сильного лобби против прививок, дезинформационную кампанию и скептицизм общества. Согласно опросу ЮНИСЕФ, в 2013 году только 46% людей одобрительно относились к вакцинации.
Одним из стимулов, который спровоцировал недоверие к вакцине против кори, паротита и краснухи (КПК) стала статья, в которой говорилось о вероятной связи этой вакцины с аутизмом.
Эта статья вышла в 1998 году в журнале Lancet и якобы основывалась на опросе 12 родителей. Впоследствии эту публикацию опровергли, отозвали, а другие исследования доказали непричастность вакцины к развитию аутичного спектра нарушений.
Другой, более обоснованной причиной страха перед КПК, стал смертельный случай в Краматорске в мае 2008 года. Подросток, который на тот момент имел две прививки от кори, был привит снова в рамках массовой вакцинации.
В течение суток после этого он умер. Представитель ЮНИСЕФ назвала причиной смерти септический шок. Тогда же в Краматорске госпитализировали еще 92 человека с осложнениями после вакцинации.
Для прививки тогда использовали закупленную МОЗ, но несертифицированную в Украине индийскую вакцину. По факту закупки открыли уголовное производство.
Президент Виктор Ющенко тогда отменил обязательность вакцинации.
Кроме того, вакцинацию в глазах общества дискредитировала и попытка МЗ осенью 2013 года отменить стандарт Good Monitoring Practice (GMP) и сертификацию для вакцин. Стандарт GMP описывает необходимые условия производства, транспортировки и хранения медицинских препаратов.
В тогдашнем МЗ такой шаг объяснили дефицитом вакцин и нехваткой времени на их сертификацию.
Это решение вызвало резонанс в обществе, ведь вакцина КПК является очень чувствительной к размораживанию и перепадам температур.
Копірайт зображення
UNIAN
Кому нужно делать прививки от кори, а кому — нет?
Согласно рекомендациям Центра по контролю болезней США (Centers of Disease Control), делать прививки от кори следует в следующих случаях:
• Детям в 1 год и в 6 лет
• Медицинским работникам
• Взрослым, у которых нет иммунитета. Наличие антител к вирусу кори можно проверить в диагностической лаборатории.
• Людям старше 6 месяцев, которые выезжают за границу.
• Женщинам, планирующим беременность, и не имеющим иммунитета. При грудном вскармливании вакцинация разрешена.
Прививки противопоказаны, если:
• Есть аллергия к компонентам вакцины овальбумина (яичного белка) и антибиотика неомицина, или анафилактические реакции в случае предыдущей прививки. Проверить наличие аллергии можно в диагностической лаборатории.
• Если на момент прививки человек болеет инфекционным заболеванием или имеет существенные проблемы со здоровьем. В то же время, простуда или даже ветрянка не является противопоказанием для вакцинации.
• Беременность.
Источник
Общие сведения
Корь является крайне заразной тяжелой болезнью вирусного происхождения (индекс контагиозности приближается к 100 %).
Корь — одна из основных причин смерти среди детей раннего возраста, даже несмотря на наличие безопасной вакцины, почему в довакцинальную эру корь называли «детской чумой».
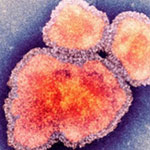
Вирус передается воздушно капельным путем при кашле и чихании и при тесных личных контактах. Вирус остается активным в воздухе или на инфицированных поверхностях в течение 2 часов. Он может быть передан инфицированным человеком приблизительно за 4 дня до появления у него сыпи и в течение 4 дней после ее появления. С 5-го дня высыпаний больной считается незаразным.
Вспышки кори могут принимать форму эпидемий, которые приводят к смертельным исходам, особенно среди детей раннего возраста, страдающих от недостаточности питания.
Вероятность заболеть
Если человек, ранее корью не болевший и не привитый, будет контактировать с больным корью – вероятность заболеть чрезвычайно высока. Для этой инфекции характерна почти 100% восприимчивость.
Невакцинированные дети раннего возраста подвергаются самому высокому риску заболевания корью и развития осложнений, включая смертельный исход. Невакцинированные беременные женщины также подвергаются риску.
Симптомы и характер протекания заболевания
Первым признаком кори обычно является значительное повышение температуры, которое наступает примерно через 8-14 (редко до 17 дней) дней после инфицирования и продолжается от 4-х до 7 дней. На этой начальной стадии могут появляться насморк, кашель, покраснение глаз и слезотечение, а также мелкие белые пятна на внутренней поверхности щек. Через несколько дней появляется сыпь, обычно на лице и верхней части шеи. Примерно через 3 дня сыпь распространяется по телу и, в конечном итоге, появляется на руках и ногах. Она держится 5-6 дней и затем исчезает. В среднем, сыпь выступает через 14 дней (от 7 до 18 дней) после воздействия вируса. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
Обратное развитие элементов сыпи начинается с 4-го дня высыпаний: температура нормализуется, сыпь темнеет, буреет, пигментируется, шелушится (в той же последовательности, что и высыпания). Пигментация сохраняется 1—1,5 недели.
Осложнения после перенесенного заболевания
Большинство смертельных случаев кори происходит из-за осложнений, связанных с этой болезнью.
В 30% случаев корь приводит к осложнениям. Чаще всего осложнения развиваются у детей в возрасте до пяти лет или у взрослых людей старше 20 лет. Самые серьезные осложнения включают слепоту, энцефалит (воспалительные изменения вследствие коревой инфекции, приводящие к отеку вещества головного мозга), тяжелую диарею и связанную с ней дегидратацию, отит, первичная коревая, вторичная бактериальная пневмония.
Риску развития тяжелых осложнений подвергаются также инфицированные женщины во время беременности, сама беременность может заканчиваться самопроизвольным абортом или преждевременными родами.
Смертность
По оценкам, в 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори.
В 2013 году в глобальных масштабах произошло 145 700 случаев смерти от кори — почти 400 случаев в день или 16 случаев в час. В 2014 году в глобальных масштабах произошло 114 900 случаев смерти от кори — почти 314 случаев в день или 13 случаев в час.
Среди групп населения с высокими уровнями недостаточности питания и при отсутствии надлежащей медицинской помощи до 10% случаев кори заканчиваются смертельным исходом.
Особенности лечения
Тяжелых осложнений кори можно избежать при поддерживающем лечении, которое обеспечивает хорошее питание, надлежащее поступление жидкости и лечение дегидратации с помощью рекомендуемых ВОЗ регидратационных растворов. Эти растворы возмещают жидкость и другие важные микроэлементы, которые теряются при диарее и рвоте.
Специфических противовирусных препаратов для лечения кори не существует!
Для лечения глазных и ушных инфекций и пневмонии следует назначать антибиотики. Все дети в развивающихся странах, которым поставлен диагноз кори, должны получить 2 дозы добавки витамина А с интервалом в 24 часа. Это лечение позволяет восстановить низкие уровни содержания витамина А, наблюдаемые во время кори даже среди детей, получающих надлежащее питание, и может помочь предотвратить поражения глаз и слепоту. Как показывает опыт, добавки витамина А способствуют уменьшению числа случаев смерти от кори на 50%.
Симптоматическое лечение включает отхаркивающие средства, муколитики, противовоспалительные аэрозоли для облегчения воспалительных процессов дыхательных путей. В случае развития пневмонии или других бактериальных осложнений при кори показаны антибиотики, в тяжёлых случаях крупа используются кортикостероиды.
Детям, болеющим корью, не рекомендуется принимать аспирин, аспирин может привести к развитию синдрома Рея (печеночная энцефалопатия вплоть до развития глубокой комы вследствие приема ацетилсалициловой кислоты на фоне вирусной инфекции). Для борьбы с лихорадкой и болью можно использовать ибупрофен и парацетамол.

Эффективность вакцинации
По оценкам ВОЗ, в 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори. В 2014 году около 85% всех детей в мире получили одну дозу противокоревой вакцины в течение первого года жизни в ходе оказания регулярных медицинских услуг, по сравнению с 73% в 2000 году.
Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори. В 2000-2014 гг. вакцинация от кори предотвратила, по оценкам, 17,1 миллиона случаев смерти. Глобальная смертность от кори снизилась на 75% — с 544 200 случаев смерти в 2000 году до 114 900 случаев в 2014 году, сделав вакцину от кори одним из наиболее выгодных достижений общественного здравоохранения.
Вакцины
Вакцина против кори впервые была создана в 1966 году. Противокоревую вакцину часто объединяют с вакцинами против краснухи и/или свинки в странах, где эти болезни представляют проблемы. Она одинаково эффективна как в виде моновакцины, так и в виде комбинированного препарата.
Подробнее о вакцинах
Последние эпидемии
- В 2011-2012 гг. ситуация по кори ухудшилась в 20 субъектах РФ, в основном, за счет завозных случаев. Это связано с неблагополучием в Европейском регионе, откуда прибывал основной поток инфицированных. Так, в 2011 г. в Европе зафиксировано более 30 000 случаев кори, только во Франции — 15 000 с 714 случаями пневмонии, 16 — энцефалита и 6 —летального исхода. Показатель заболеваемости корью в РФ составил в 2011 г. 4,4, в 2012 г. — 14,9 на 1 млн (2123 случая в 2012 г.); болели чаще всего непривитые: из 1779 случаев кори с известным прививочным статусом не получили ни одной дозы вакцины 1290 человек (73%), из них 465 детей в возрасте 1-4 лет.
- Вспышки кори в странах Европы и США происходят также, в основном, из-за низкого охвата вакцинацией, в т. ч. под влиянием антипрививочного лобби. В Англии снижение охвата вакцинацией до 80% из-за боязни аутизма привело к возникновению более 1000 случаев кори. В США, где статус элиминации кори был достигнут в 2002 г., в 2011 г. зафиксировано 17 вспышек заболевания. 65% заболевших не имели прививки против кори: как правило, по «философским» и религиозным мотивам.
- За лето 2013 года в Нидерландах было выявлено 1226 случаев кори, при этом 82 заболевшим понадобилась госпитализация. В 14% случаев корь осложнилась другими заболеваниями, в том числе энцефалитом и пневмонией. Вспышка возникла в одной из протестантских школ, а затем распространилась по всей стране.
Исторические сведения и интересные факты
Заболевание известно на протяжении двух тысячелетий. Первое описание болезни сделал арабский врач Разес. В XVII веке — англичанин Сиденгам и француз Мортон, однако только в XVIII веке корь выделили как самостоятельное заболевание. Впервые вирус был выделен в 1967 году, а в 1969 году удалось доказать, что именно корь является причиной склерозирующего панэнцефалита. В 1919 году впервые была произведена сыворотка для лечения кори.
Источник

