Краснуха у детей таблетки
Описание:
Краснуха («германская корь») — антропонозная вирусная инфекция с генерализованной лимфаденопатией и мелкопятнистой экзантемой.
Резервуар и источник инфекции — человек с клинически выраженной или стёртой формой краснухи. Больной выделяет вирус во внешнюю среду за 1 нед до появления сыпи и в течение 5-7 дней после появления высыпаний. Большое эпидемиологическое значение имеют дети с врождённой краснухой. При последней возбудитель выявляют в слизи носоглотки и моче (реже в фекалиях) на протяжении нескольких недель, иногда — до 12-20 мес.
Механизм передачи — аэрозольный, путь передачи — воздушно-капельный. Для заражения необходимо более длительное и тесное общение с больным, чем при кори и ветряной оспе. Существует вертикальный путь передачи (трансплацентарная передача вируса), особенно в первые 3 мес беременности. Руки и предметы ухода не имеют эпидемиологического значения. Исключение составляют игрушки, с помощью которых возможна передача вируса маленькими детьми изо рта в рот.
Естественная восприимчивость к инфекции высокая. Серологические обследования свидетельствуют о большом проценте (30% и более в отдельных регионах страны) серонегативных женщин детородного возраста, особенно в возрасте 20-29 лет. Результаты серологического обследования беременных свидетельствуют о высокой восприимчивости женщин детородного возраста к вирусу краснухи, особенно в возрастной группе 20-29 лет (в разные годы выявлены от 8 до 30% серонегативных).
Основные эпидемиологические признаки. Краснуху относят к числу инфекций, ликвидация которых возможна в ближайшем будущем, согласно программе ВОЗ. В ряде стран (США, Швеции и др.) её выявляют на крайне низком уровне. С учётом значения для здравоохранения синдрома врождённой краснухи, 48-я сессия Регионального комитета ВОЗ для Европы (1998) включила краснуху в число инфекций, борьба с которыми будет определять цели программы «Здоровье для всех в XXI веке». К 2010 г. частота синдрома врождённой краснухи должна быть снижена до уровня менее 0,01 на 1000 новорождённых.
В довакцинальный период краснуху с высокой заболеваемостью регистрировали повсеместно. В связи с отсутствием до настоящего времени программы широкой иммунизации населения в Украине отмечают тенденцию к росту заболеваемости. По данным ВОЗ, из всех случаев краснухи, регистрируемых в Европе, 83% приходится на страны СНГ. Для краснухи характерны периодические подъёмы заболеваемости: умеренные (каждые 3-5 лет) и более интенсивные (каждые 10-12 лет). В последние годы отмечен сдвиг заболеваемости на более старший возраст: болеют преимущественно школьники и женщины детородного возраста. Отмечают высокую очаговость в организованных дошкольных и школьных коллективах, среди учащихся средних и высших учебных заведений. Заболеваемость существенно повышается весной и летом.
Краснуху принято считать лёгким заболеванием. Однако такое определение справедливо для течения этой инфекции у детей. Заболевание у взрослых характеризует более тяжёлое течение (нередко протекает с длительной лихорадкой, суставным синдромом, а также развитием органной патологии). Особую проблему создаёт врождённая краснуха. При инфицировании беременных она может вызвать серьёзные осложнения и рождение ребёнка с различными тяжёлыми пороками развития. По данным различных авторов, риск развития врождённых пороков (органов зрения, слуха, сердечно-сосудистой системы и др.) составляет от 12 до 70%, или 10% общего числа врождённых аномалий. При инфицировании в первые 3 мес беременности инфекция плода развивается в 90% случаев. Кроме того, установлено, что при врождённой краснухе также могут развиваться поздние осложнения (панэнцефалит, сахарный диабет, тиреоидит). Неблагоприятное влияние краснушной инфекции на плод проявляется также спонтанными абортами (10-40%), мертворождением (20%) и смертью в неонатальном периоде (10-25%). Особую тревогу вызывает устойчивый рост заболеваемости женщин детородного возраста, следствием чего становится увеличение количества случаев синдрома врождённой краснухи, проявляющегося врождёнными уродствами. Число случаев синдрома врождённой краснухи составляет в среднем 0,13% всех заболеваний. По данным ВОЗ, ежегодно краснуха калечит всего около 300 000 детей. Расходы на лечение и содержание ребёнка с синдромом врождённой краснухи составляют, по самым скромным оценкам, около 200 000 долларов США.
Симптомы:
Инкубационный период одинаков у детей и взрослых и продолжается 10-25 дней. Последующий катаральный период у детей, как правило, не выражен; в этих случаях диагноз краснухи нередко может быть установлен только после появления экзантемы. У взрослых в этот период возможны повышение температуры тела (в тяжёлых случаях до высоких цифр), недомогание, головная боль, миалгии, снижение аппетита. Катаральные явления могут выражаться в виде незначительного насморка и сухого кашля, чувства першения в горле, светобоязни и слезотечения. При осмотре у части больных обнаруживают конъюнктивит и покраснение слизистой оболочки зева. Увеличение и болезненность лимфатических узлов, особенно затылочных и заднешейных, одинаково характерны как для детей, так и для взрослых, однако этот признак встречают не у всех больных. В последующем лимфаденопатия сохраняется довольно долго (до 2-3 нед). Продолжительность катарального периода составляет 1-3 дня.
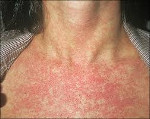
Затем наступает период экзантемы; проявления этого главного синдрома развиваются у 75-90% больных уже в первый день болезни, при этом высыпания чаще наблюдают у детей. Элементы сыпи представляют собой круглые или овальные розовые или красные мелкие пятна с ровными краями. Они располагаются на неизменённой коже и не возвышаются над её поверхностью. У взрослых высыпания склонны к слиянию, у детей сливаются редко. Иногда появлению сыпи предшествует кожный зуд. Сначала (но не всегда) элементы сыпи появляются на лице и шее, за ушами и на волосистой части головы. Далее в течение суток они распространяются по различным участкам тела без определённой закономерности. Особенно типично расположение сыпи на спине, ягодицах и на разгибательных поверхностях верхних и нижних конечностей. На подошвах и ладонях экзантема отсутствует. В некоторых случаях одновременно с экзантемой можно отметить появление энантемы на слизистых оболочках ротовой полости в виде мелких единичных пятнышек (пятна Форхгеймера). У взрослых больных экзантема обильнее и продолжительнее, её элементы могут сливаться, образуя эритематозные поля. Сливной характер сыпи, а также её отсутствие у части больных (в 20-30% случаев, по данным литературы) крайне затрудняют постановку клинического диагноза.
Температура тела в период экзантемы может оставаться нормальной или слегка повышается. Отчётливо определяются увеличенные и умеренно болезненные периферические лимфатические узлы во всех областях, доступных пальпации, но особенно — затылочные, околоушные и заднешейные. Часть больных жалуется на суставные и мышечные боли. У отдельных больных отмечают диспептические явления, увеличение печени и селезёнки, у женщин — признаки полиартрита. Обычно проявления экзантемы длятся не более 4 дней. Сыпь может быстро угасать, исчезает она бесследно.
Обобщая различия в клинических проявлениях заболевания у детей и взрослых, можно ещё раз отметить, что течение краснухи у взрослых в целом аналогично её проявлениям у детей. Вместе с тем у взрослых более выражена и продолжительна симптоматика катарального периода, заболевание протекает значительно тяжелее, сыпь обычно обильнее, её элементы могут сливаться, что затрудняет дифференциальную диагностику. Проявление одного из ведущих синдромов заболевания — лимфаденопатии — у взрослых происходит медленно и поэтапно; у некоторых больных этот синдром может вообще отсутствовать. Частота клинически выраженной краснухи и бессимптомной инфекции у детей соотносится как 1:1, у взрослых — 1:2.
Причины возникновения:
Возбудитель — РНК-геномный вирус рода Rubivirus семейства Togaviridae. Все известные штаммы относят к одному серотипу. Во внешней среде вирус быстро инактивируется под воздействием ультрафиолетовых лучей, дезинфектантов и нагревания. При комнатной температуре вирус сохраняется в течение нескольких часов, хорошо переносит замораживание. Он проявляет тератогенную активность.
Лечение:
Для лечения назначают:
-
Показать весь список
При неосложнённых формах назначают симптоматическую терапию; её можно проводить в домашних условиях. Большинству больных активных терапевтических мероприятий не требуется. В более тяжёлых случаях применяют патогенетические и симптоматические средства.
Мероприятия в эпидемическом очаге
Заболевшие краснухой подлежат изоляции до 5-го дня с момента появления сыпи. В отношении общавшихся с ними лиц никаких ограничительных мероприятий не предусмотрено, карантин на группы детских учреждений не накладывают. В качестве экстренной профилактики детям и беременным, общавшимся с больным, вводят противокраснушный иммуноглобулин. С целью профилактики вторичных случаев заболевания в очаге в течение 72 ч с момента выявления первого больного подлежат вакцинации (ревакцинации) следующие категории лиц (в возрасте от 12 мес до 35 лет) из числа общавшихся с больным:
      *не болевшие краснухой ранее и не привитые против неё;
      *не болевшие краснухой ранее и однократно привитые против неё (если с момента прививки прошло не более 6 мес);
      *лица с неизвестным инфекционным и прививочным анамнезом в отношении краснухи.
Беременных, находящихся в I триместре беременности, изолируют от больного на 10 дней от начала заболевания (временный переезд на другую квартиру, перевод на другую работу из детского коллектива и др.) и проводят их серологическое обследование в динамике: первую пробу берут в первые дни контакта, но не позднее 10-го дня, вторую — через 2 нед после установления контакта. При заболевании женщин в первые 3 мес беременности рекомендуют прервать ее. Диспансерное наблюдение осуществляют за детьми с врождённой формой инфекции. Наблюдение включает регулярные серологические и вирусологические исследования. Заключительную дезинфекцию в очаге не проводят.
Посмотреть профильные лечебные заведения
Источник
13 июня 201714128 тыс.
Что такое краснуха
Краснуха, также называемая коревой краснухой, трехдневной корью, немецкой корью — это заразная вирусная инфекция, отличительным симптомом которой является яркая красная сыпь.
Краснуха во многом похожа на корь, однако это два совершенно разных заболевания с разными возбудителями, разным периодом заразности, и разными прогнозами. Обычно краснуха течет легче кори и реже приводит к осложнениям.
Для защиты от этой инфекции используется вакцина против кори, эпидемического паротита и краснухи (measles-mumps-rubella, MMR) которая вводится всем детям дважды до их поступления в школу. Вакцина является весьма эффективным способом профилактики краснухи. Благодаря массовой иммунизации против краснухи, во многих развитых странах мира объявлено о полной ликвидации краснухи на их территории. Однако, это не означает, что жители этих стран не могут заболеть краснухой, например, во время поездки за границу.
Симптомы краснухи
Симптомы краснухи часто настолько незначительны, что их трудно заметить, особенно у детей. С момента заражения до появления первых симптомов проходит обычно от двух до трех недель (инкубационный период)
Симптомы болезни длятся обычно около двух — трех, дней и включают в себя:
- Умеренную лихорадку (до 38,9 С)
- Головную боль
- Насморк или заложенность носа
- Воспаленные, красные глаза
- Увеличенные, болезненные лимфатические узлы на затылке, в заушной области и задней части шеи.
- Яркую розовую сыпь, которая сначала появляется на лице, а затем быстро распространяется на туловище, руки и ноги; исчезает сыпь в той же последовательности
- Боли в суставах (особенно часто — у молодых женщин)
Когда обращаться к врачу
Обратитесь к врачу, если Вы думаете что Вы или Ваш ребенок были в контакте с больным краснухой или уже имеете симптомы краснухи.
Если Вы планируете беременность, убедитесь, что Вы получили все необходимые дозы вакцины MMR. Контакт беременной женщины с вирусом краснухи, особенно во время первого триместра беременности, может привести к смерти плода или серьезным врожденным дефектам. Краснуха во время беременности является наиболее распространенной причиной врожденной глухоты. При сомнениях в полноценности вакцинации до беременности желательно ввести еще одну дозу вакцины.
Если Вы беременны, Ваш врач, вероятно, предложит Вам пройти рутинный скрининг на иммунитет к краснухе. Если Вы никогда не получали вакцину и думаете, что могли подвергнуться контакту с вирусом краснухи, немедленно обратитесь к врачу. Если анализ крови подтвердит наличие у Вас иммунитета к краснухе, то этот контакт ничем не повредит Вашему будущему ребенку, в противном случае врач предложит решить вопрос о прерывании беременности. Причины
Возбудителем краснухи является вирус, который передается от человека к человеку. Вирус краснухи распространяется при чихании и кашле от инфицированного человека, а также при непосредственном контакте с его слюной или мокротой. От беременной женщины к ее плоду — вирус передается через кровь. Больной краснухой заразен для окружающих за 10 дней до появления сыпи, и 1-2 недели после ее исчезновения. Таким образом, инфицированный человек может распространять болезнь задолго до того, как поймет, что болеет краснухой.
В настоящее время в Российской Федерации краснуха встречается редко, поскольку подавляющее большинство детей вакцинированы против этой инфекции в раннем возрасте. Тем не менее, случаи краснухи иногда встречаются — особенно, среди невакцинированных взрослых людей, приехавших из неблагополучных стран.
Заболевание все еще широко распространено во многих регионах мира. Поэтому перед выездом за рубеж Вам следует навестить своего врача, особенно если в это время Вы беременны.
Осложнения краснухи
Краснуха обычно протекает довольно легко и не дает осложнений. После перенесенной краснухи обычно формируется пожизненный иммунитет. Однако у некоторых женщин после перенесенной краснухи развиваются артриты в пальцах рук, запястьях и коленях, которые длятся около одного месяца. В редких случаях краснуха может вызвать инфекцию среднего уха (отит) или воспаление вещества мозга (энцефалит).
Однако наиболее тяжелыми осложнения от краснухи бывают при беременности. При заболевании краснухой в первые 11 недель беременности у 90% плода развивается синдром врожденной краснухи. Это может проявляться одной или несколькими проблемами, в том числе:
- Замедление роста
- Катаракта
- Глухота
- Врожденные пороки сердца
- Дефекты в других органах
- Умственная отсталость
Наибольший риск для плода краснуха представляет в первом триместре беременности, однако воздействие вируса на более поздних сроках беременности тоже является опасным.
Подготовка к визиту врача
В ожидании времени, на которое вы записаны к врачу, Вы можете записать ключевые моменты — это может помочь Вам структурировать свои мысли, и сэкономить время во время визита.
Например, запишите заранее ответы на типовые вопросы врача при подозрении на краснуху:
- Вы (или Ваш ребенок) привиты против краснухи? Сколько раз, какие даты прививок?
- Когда Вы впервые почувствовали себя больным? Когда впервые появились сыпь или боли в суставах?
- Вы были в контакте с кем-либо, больным краснухой?
- Вы выезжали за рубеж недавно? В какие страны?
- Что, на Ваш взгляд, облегчает симптомы болезни?
- Что, на Ваш взгляд, ухудшает течение болезни?
- С кем Вы были в контакте в последние недели, есть ли среди них беременные женщины или непривитые люди?
Составьте заранее список вопросов, которые хотите задать врачу. Не стесняйтесь задавать вопросы, возникающие по ходу разговора с врачом.
Не забудьте сказать регистратору (и по телефону, и при входе в клинику), что Вы подозреваете у себя (своего ребенка) заразное заболевание. Вам постараются выделить бокс и проводят туда сразу, чтобы снизить риск заражения других посетителей клиники.
Диагностика краснухи
Сыпь при краснухе может быть похожей на сыпи при многих других вирусных заболеваниях.
Поэтому врачу может потребоваться проведение лабораторных анализов: вирусологического анализа крови на краснуху или иммуноферментного анализа (ИФА) на антитела к вирусу краснухи. Антитела могут быть в крови не только по причине болезни, но и по причине вакцинации; Ваш врач сможет определить происхождение антител по анамнезу, клинической картине и типу/динамике антител.
Лечение краснухи
Лечение не сокращает длительность краснухи, а ее симптомы настолько легки, что даже симптоматическое лечение требуется довольно редко. Тем не менее, врач порекомендует полную изоляцию больного на срок до 2-4 недель, особенно от беременных женщин. Кроме того, больной нуждается в наблюдении врачом на предмет развития осложнений, которые, в случае возникновения, потребуют активного лечения.
Если Вы беременны и заболели краснухой, Вам следует обсудить с Вашим врачом все риски этой непростой ситуации. Если Вы, все же, захотите сохранить эту беременность, врач может назначить Вам специальный иммуноглобулин, который поможет Вашему организму бороться с инфекцией и несколько снизит риски для плода. Однако следует понимать, что нет лекарственного препарата, введение которого полностью исключило бы развитие синдрома врожденной краснухи у плода в такой ситуации.
Лечение новорожденного с синдромом врожденной краснухи зависит от характера и тяжести проблем. Дети с несколькими осложнениями могут нуждаться к лечении в отделении интенсивной терапии многопрофильной командой специалистов.
Домашние способы лечения краснухи
В случае плохого самочувствия больному краснухой требуются:
- Постельный режим
- Парацетамол (Эффералган и др), чтобы облегчить дискомфорт от лихорадки и болей.
- Сообщите друзьям, семье и коллегам, особенно беременных женщинам, о Вашем диагнозе, если они, возможно, были с Вами в контакте накануне вашего заболевания.
- Оставайтесь дома, не посещайте работу, учебу и общественные заведения до истечения сроков заразности. Особенно оберегайте от контакта с Вами беременных женщин и лиц с дефицитом иммунитета (ВИЧ-инфекция и др)
- Сообщите врачу детского сада или школы о том, что Ваш ребенок болеет краснухой.
Профилактика краснухи
Вакцина против краснухи обычно вводится в составе комбинированного препарата против кори-паротита-краснухи (measles-mumps-rubella, MMR), это является безопасным и эффективным способом защититься от трех этих инфекций.
Обычно новорожденные младенцы защищены от краснухи в течение первых шести-восьми месяцев после рождения, благодаря иммунитету (антителам), передаваемому от матерей трансплацентарно. Поэтому введение вакцины в возрасте до 1 года не дает стойкого иммунитета — вирус подавляется циркулирующими материнскими антителами. В некоторых ситуациях (поездка за рубеж, риск контакта в семье и тд) вакцина может быть введена и до 1 года, однако по достижению возраста 1 год такие дети вакцинируются заново, как и все остальные.
Нужно ли Вам сейчас вакцинироваться препаратом MMR (Приорикс)?
Вам не нужно вводить вакцину, если Вы:
- Получили две дозы препарата в возрасте после 12 месяцев.
- По анализам крови имеете антитела против кори, эпидемического паротита (свинки) и краснухи
Вам необходимо ввести вакцину, если Вы не соответствуете указанным выше критериям, а также:
- Вы небеременная женщина детородного возраста
- Посещаете школу, училище или ВУЗ
- Работаете в больнице, медицинском учреждении, образовательном учреждении или ухаживаете за детьми
- Планируете поездку за границу.
Вакцина противопоказана:
- Беременным женщинам, или женщинам, которые планируют забеременеть в течение следующих четырех недель
- Людям, которые имели жизнеугрожающие аллергические реакции на желатин, неомицин или на предыдущую дозу вакцины MMR
Если Вы больны раком, или иным заболеванием, снижающим иммунитет , поговорите со своим врачом прежде, чем вводитьп репарат MMR.
Побочные эффекты вакцины от кори, паротита, краснухи
Большинство людей не испытывают никаких побочных эффектов от этой вакцины. Примерно у 15% вакцинированных развиваются: умеренная лихорадка от 7 до 14 дней после вакцинации, и у 5% вакцинированных развивается легкая сыпь (спустя 2-4 недели от вакцинации). Некоторые подростки и взрослые женщины испытывают временную боль в суставах после введения вакцины. Тяжелые аллергические реакции развиваются с частотой 1:1 000 000.
В последние годы вокруг вакцинации вообще, и вакцинации против кори — эпидемического паротита — краснухи в частности, возникло множество мифов, отталкивающих родителей от вакцинации и рождающих у них опасения. Одним из самых известных — был миф о том, что MMR провоцирует аутизм у детей. В настоящее время все эти мифы аргументированно развенчаны современной наукой, и не должны беспокоить родителей при принятии решения о вакцинации этим препаратом.
Источник