Кто является источником инфекции краснухи
Высыпания на коже у больного краснухой
Краснуха (лат. rubella) или третья болезнь — эпидемическое вирусное заболевание с инкубационным периодом около 15-24 дней. Это обычно неопасное заболевание, затрагивающее в основном детей, однако оно может спровоцировать серьёзные врожденные пороки, если женщина заражается в начале беременности. Название «третья болезнь» происходит из времён, когда был составлен список болезней, провоцирующих детскую сыпь, в котором краснуха стояла на третьем месте[3].
История[править | править код]
Впервые краснуха была описана в 1740 г. немецким терапевтом Ф. Хофманом. В 1881 г. заболевание официально выделено в отдельную нозологическую форму. В 1938 г. японские исследователи доказали вирусную природу инфекции, заразив волонтёров фильтратом отделяемого носоглотки. Возбудитель краснухи выделен в 1961 г. несколькими учёными почти одновременно: П. Д. Паркманом, Т. X. Уэллером и Ф. А. Невой. В 1941 г. австралийский исследователь Н. Грегг описал различные аномалии плода в связи с его внутриутробным заражением вирусом краснухи во время болезни беременной матери. Наиболее часто встречающиеся аномалии — катаракта, пороки сердца и глухота были объединены под названием «классический синдром врождённой краснухи».
Вирус[править | править код]
Это контагиозное заболевание, вырабатывающее стойкий иммунитет. Возбудитель Rubella virus относится к семейству Togaviridae, роду Rubivirus
Эпидемиология[править | править код]
Информация в этой статье или некоторых её разделах устарела. Вы можете помочь проекту, обновив её и убрав после этого данный шаблон. |
Имея мягкое течение у детей, краснуха опасна для беременных вследствие внутриутробной инфекции плода. Для детей, чьи матери болели краснухой во время беременности, характерны врождённые дефекты развития (чаще врождённая глухота). В Европе от 80 до 95 % женщин привиты, и это число растёт вместе с систематической вакцинацией в детстве. Заразность начинается за неделю до высыпания и продолжается 2 недели после.
Благодаря политике вакцинации болезнь становится всё более и более редкой в западных странах. Она почти исчезла в США начиная с 2002 года. В 2004 году было зарегистрировано 29 000 случаев краснухи в мире. Всемирная организация здравоохранения рассчитывала на искоренение краснухи в 2010 году. Региональный отдел ВОЗ, Панамериканская организация здравоохранения[en] объявила в 2015 году страны Северной и Южной Америки территорией, свободной от эндемичной передачи краснухи[4].
В первом квартале 2019 года ВОЗ выдала Минздраву сертификат о полном искоренении вируса в России[5].
Последствия инфекции для зародыша[править | править код]
Риск для зародыша тем более велик, чем раньше случается заражение во время беременности:
в течение 1-го триместра риск повреждения зародыша равен примерно 25 %, после четвёртого месяца он сводится к нулю. Первичная материнская инфекция проходит незамеченной в 50 процентах случаев.
Заражение матери краснухой может повлечь за собой синдром множественных пороков — синдром (триада) Грега, включающий в себя поражения сердечно-сосудистой системы, глаз и слухового аппарата.
Диагностика[править | править код]
Как правило — иммуноферментный анализ; при летальном исходе вирус может быть выделен из различных органов новорождённого на клеточной культуре.
Клинические признаки[править | править код]
После инкубационного периода, длящегося 2—3 недели, появляется умеренная температура с головной болью, фарингитом, заднешейной и затылочной лимфаденопатией, конъюнктивитом. (Лимфаденопатию можно отнести к патогномоничному признаку данного заболевания)↵Высыпание появляется через 48 часов, сыпь макулезная (пятнистая) не зудящая, вначале на лице, потом спускается на всё тело в течение нескольких часов; вначале сыпь морбилиформная (напоминает коревую), затем скарлатиноформная. Она преобладает на лице, в области поясницы и ягодиц, разгибательных поверхностях рук, ног. Сыпь держится 2—4, изредка 5—7 дней, затем исчезает без пигментации и шелушения. Нужно отметить, что довольно часты смягченные и асимптоматичные формы.
Дополнительные исследования[править | править код]
В крови лейкопения, иногда плазмоцитоз. Повышение сывороточных антител или высокий уровень иммуноглобулина М подтверждают краснуху.
Лечение[править | править код]
Нет специфического лечения. Серонегативных девочек рекомендуется вакцинировать в пубертатном возрасте.
Для симптоматического лечения допускается использование парацетамола.
Профилактика[править | править код]
Основным методом является вакцинация.
В соответствии с российским национальным календарём прививок, который утверждён приказом Министерства здравоохранения РФ № 125н от 21 марта 2014 г.[6], вакцинация против краснухи проводится комбинированной живой вакциной от кори, краснухи и паротита в возрасте 12 месяцев, ревакцинация — в шесть лет.
В соответствии с тем же приказом вакцинация против краснухи и ревакцинация против краснухи показана мужчинам от 1 года до 18 лет и женщинам от 1 года до 25 лет в том случае, если они не болели, не привиты, привиты однократно против краснухи или не имеют сведений о прививках против краснухи.
В художественной литературе[править | править код]
- И, треснув, зеркало звенит… роман Агаты Кристи. Действие романа происходит в Англии, расследование ведет Мисс Марпл. Роман основан на реальных событиях: у актрисы Джин Тирни, которая во время беременности переболела краснухой, дочь родилась инвалидом, по мотивам этих событий и написан роман.
См. также[править | править код]
- Корь
- Ветрянка
- Скарлатина
- Эпидемический паротит
Примечания[править | править код]
Ссылки[править | править код]
- Руководство по лабораторной диагностике кори и краснухи (pdf). ВОЗ. Дата обращения 14 апреля 2016.
- Статья про краснуху на сайте Wong’s Virology
Источник
КРАСНУХА
Краснуха – острое инфекционное
заболевание, характеризующееся слабо выраженными явлениями общей интоксикации,
неяркой мелкопятнистой сыпью по всему телу, увеличением затылочных и
заднешейных лимфатических узлов и поражением плода у беременных.
Причина. Заболевание вызывается
вирусом, который во внешней среде нестоек, быстро погибает при высушивании, под
действием ультрафиолетовых лучей и дезинфицирующих средств.
Источником инфекции является
человек, больной выраженной или стертой формой краснухи, протекающей без сыпи.
Вирус выделяется во внешнюю среду за неделю до заболевания и в течение недели
после высыпания.
Заражение происходит
воздушно-капельным путем.
Процесс развития болезни. Вирус
краснухи проникает в организм через слизистую оболочку дыхательных путей и
кровью разносится по всему организму.
У беременных вирус краснухи
попадает в плод и приводит к замедлению его роста, а также формированию
различных уродств. Заболевание краснухой на 3-4-й неделе беременности
обусловливает врожденные уродства в 60% случаев, на 13-16-й неделе и позже – в
7%.
После перенесенного заболевания
развивается стойкая пожизненная невосприимчивость к нему.
Признаки. Инкубационный период
длится от 11 до 24 дней.
Заболевание начинается остро.
Появляются увеличение и болезненность заднешейных и затылочных лимфоузлов,
небольшая слабость, недомогание, умеренная головная боль, температура тела
повышается до 38 о С. Одновременно на лице, через несколько часов на теле
наблюдаются обильная сыпь в виде бледнорозовых пятнышек до 1 см круглой или
овальной формы, умеренно выраженный сухой кашель, першене, саднение, сухость в
горле, небольшой насморк. Повышенная температура тела и сыпь сохраняются 1-3
дня, на несколько дней дольше – увеличение лимфатических узлов.
Нередко краснуха проявляется
только небольшим повышением температуры тела и увеличением лимфатических узлов
без появления сыпи.
Распознавание болезни. Диагноз
краснухи может быть подтвержден исследованием крови.
Лечение больных краснухой обычно
проводится дома, также, как больных острыми респираторными вирусными
инфекциями.
Переболевшим краснухой в первые
16 недель беременности рекомендуется ее прерывание.
Предупреждение болезни. Для
предупреждения краснухи применяется живая ослабленная вакцина, которая через 20
дней после введения создает невосприимчивость к заболеванию в течение 10 лет.
Для обеспечения стойкой
невосприимчивости к краснухе достаточно одной прививки. Первичная вакцинация
рекомендуется всем детям начиная с 12-15 мес. Ревакцинации следует проводить
девочкам в возрасте 11-14 лет, а также женщинам не позднее, чем за 3 мес до
предполагаемой беременности.
Детьми вакцинация переносится
очень хорошо. У взрослых могут отмечаться незначительное увеличение
лимфатических узлов и кратковременное небольшое повышение температуры тела.
Беременных женщин вакцинировать
нельзя! Кроме того, в течение 3 мес после прививки беременность нежелательна,
так как имеется риск поражения плода вирусом вакцины.
Изоляция больного краснухой
прекращается через 4 дня после появления сыпи.
Сохранить в соцсетях:
Ваш отзыв:
Карточка данной публикации. Тема: «КРАСНУХА , источники, возбудитель, симптомы, признаки, лечение, профилактика, Неотложная помощь», опубликована в разделе Болезни — последняя редакция, обновление: 2011-05-17
Копирование информации возможно с обязательной ссылкой на krasgmu.net!
Раздел
: Болезни |
|
Просмотров
: 6432
Нашли ошибку? Есть свои предложения? Сообщите нам
Источник
Над статьей доктора
Александрова П.А.
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 11 апреля 2018 г.Обновлено 20 июля 2019 г.
Определение болезни. Причины заболевания
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Клинические характеристики: синдромом общей инфекционной интоксикации, мелкопятнистая экзантема, генерализованная лимфаденопатия, фарингит и не ярко выраженный конъюнктивит. Развитие заболевания в типичном (детском и юношеском) возрасте характеризуется не тяжёлым доброкачественным течением.
Этиология
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Togaviridae
Род — Rubivirus
вид — возбудитель краснухи (Rubella virus)
Синдромы заболевания впервые были описаны в 1740 году Ф. Хофманом (Германия). Выделили вирус лишь в 1961 году. Это сделали несколько независимых учёных: Т.X. Уэллером, П.Д. Паркманом, Ф.А. Невой.
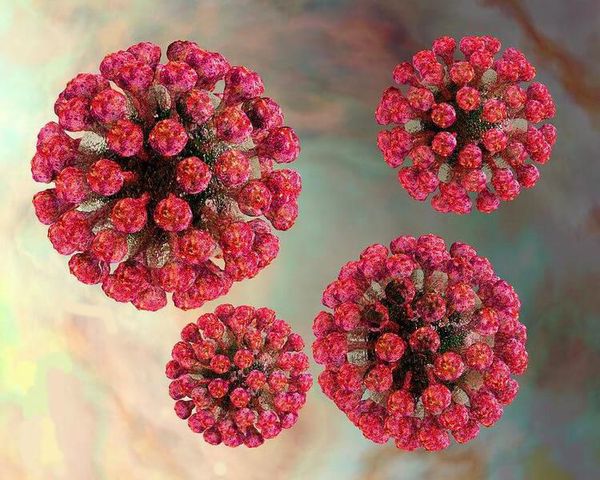
Вирион (вирусная частица) возбудителя представляет форму сферы. Генетический материал выполнен одноцепочечной РНК, покрытой капсидом и внешним липидным контуром, на поверхности которого локализуются шипы (при их помощи вирус прикрепляется к клеткам). В структуре вируса различают три белка: С, Е1 и Е2. Е1 (гемагглютинин) и Е2 (протективный антиген) — гликопротеины (или шипы), локализующиеся во внешнем покрове вириона. Имеют единый серотип.
Вирус способен разрушать и склеивать человеческие эритроциты (гемолитические свойства), благодаря наличию нейраминидазы поражает нервную ткань.
Очень нестоек в окружающей среде: восприимчив к ультрафиолетовому излучению, при подсушивании и воздействии дезинфектантов (средств против микроорганизмов) погибает мгновенно. Неплохо сохраняется при пониженных температурах. Возможна культивация вируса на культурах клеток.[4]
Эпидемиология
Сугубо антропоноз. Источник инфекции — заражённый человек (не исключая больного с атипичной формой краснухи). Инфицированный заразен от последней недели инкубации и до первой недели после появления сыпи. Выделение заражающих вирионов у детей с врожденной краснушной инфекцией (синдром врождённой краснухи — СВК) возможно до двух лет. Наиболее высокий уровень риска СВК представляется в тех районах, где у молодых женщин нет коллективного иммунитета к данному заболеванию (после вакцинации или ранее перенесённой краснухи). До того, как в обиход ввели прививки от вируса краснухи, примерно четыре новорождённых ребёнка из тысячи рождались с СВК.
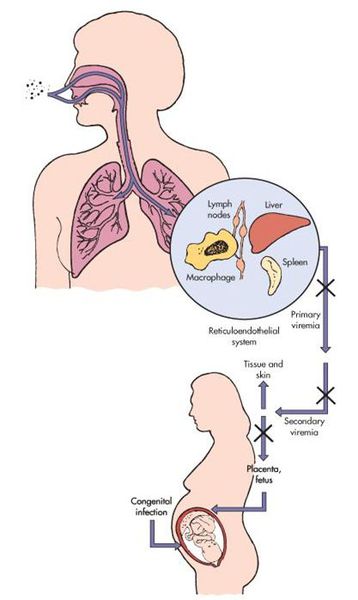
Передача инфекции осуществляется воздушно-капельным (аэрозольным) путём, а также вертикальным — трансплацентарным (если женщина заболевает краснухой во период беременности). Теоретически возможно заражение от недавно привитых людей (хотя по факту — это редкий случай, в основном бывает у людей с выраженным иммунодефицитом).
В последние десятилетия ввиду масштабной кампании по вакцинации краснуха и СВК фактически устранены в ряде развитых и в некоторых развивающихся стран.
У матери, привитой или переболевшей корью, имеется иммунитет к заболеванию, который она передаёт своему ребёнку. Поэтому такие дети имеют врождённый иммунитет, впоследствии снижающийся и исчезающий примерно к шести месяцам (т. е. через время дети обретают восприимчивость к инфекции). В основном краснухой болеют дети, которые переносят заболевание сравнительно благоприятно, и подростки. Сейчас же это заболевание зачастую возникает и у взрослых, протекает оно значительно тяжелее и, в основном, атипично. Причина тому — отказ большинства людей от профилактической вакцинации.
Сезонный характер заболевания — весенне-зимний. После перенесения инфекции и прохождения полного курса вакцинации возникает стойкий пожизненный иммунитет (в некоторых случаях после прививок требуется ревакцинация во взрослом возрасте, что особенно актуально у женщин детородного возраста, которые не болели краснухой).[5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы краснухи
Период инкубации: от 11 суток до 24 дней.
Острый характер заболевания вначале (т. е. проявление основного синдрома происходит в первые сутки от начала инфицирования). У взрослого человека развитие заболевания иногда может запаздывать ввиду особенностей иммунной системы.
К синдромам краснухи относятся:
- общеинфекционный синдром с проявлением интоксикации (обычно умеренно выраженный);
- мелкопятнистая сыпь;
- энантемы — высыпания на слизистых оболочках (пятна Форхгеймера);
- конъюнктивит (умеренно выраженный);
- генерализованная лимфаденопатия — увеличение лимфоузлов (ГЛАП);
- поражение респираторного тракта (фарингит);
- увеличение селезёнки и печени (гепатоспленомегалия).
Начало заболевания характеризуется лёгким недомоганием, терпимыми головными болями, лёгким ознобом, болями в суставах и мышцах, нарушениями сна (бессонницей), ухудшениями аппетита. Температура тела зачастую субфебрильная (37,1-38°C). Наступает першение в горле, лёгкий сухой кашель, заложенность носа/насморк, светобоязнь. В конце первого дня на кожных покровах появляется высыпание, с приходом которого значимо возрастает выраженность общеинфекционного синдрома и воспалительного процесса слизистых оболочек.
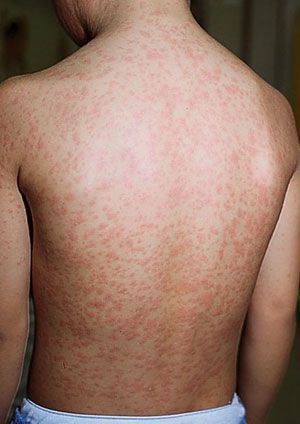
Во время осмотра обнаруживаются небольшие пятнышки, появляющиеся повсеместно (кроме подошв и ладоней). У взрослых пациентов они могут быть макуло-папулёзными. Бледно-розовую сыпь со сгущением в области лица в виде «бабочки» и в плечевом поясе, иногда в районе локтевых сгибов называют симптом Пастиа (при этом цвет кожи остаётся неизменным). Часто человек, больной краснухой имеет вид «ошпаренного кипятком». Угасание сыпи происходит за 3-4 дня без шелушения и пигментации.
Группы затылочных, заднешейных и околоушных (регионарных) лимфоузлов увеличены, слабо болезненны. Иногда выявляется укрупнение селезёнки и печени.
Во время проведения фарингоскопии можно отметить умеренную гиперемию слизистой оболочки ротоглотки (покраснение вследствие притока крови), на слизистой оболочке мягкого нёба может быть обнаружена энантема — небольшие пятнышки, имеющие бледно-розовый окрас (пятна Форхгеймера).
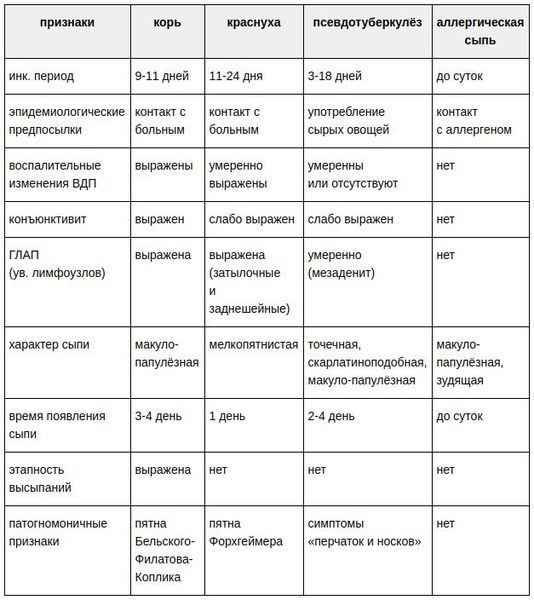
Различают следующие случаи краснухи:
- «Подозрительный» — острое заболевание с одним или несколькими типичными клиническими признаками инфекции;
- «Вероятный» — острое заболевание с клиническими признаками краснухи, эпидемиологически связанное с иным эпизодом данной инфекции (подозрительным или подтверждённым);
- «Подтвержденный» — лабораторно доказанное заболевание, классифицированное ранее как «подозрительный» или «вероятный» случай. Данный лабораторно подтверждённый случай может иметь стёртую, атипичную форму.
Бывает так, что лабораторное исследование невозможно. Тогда «вероятная» краснуха классифицируется как «подтверждённая».
Окончательно диагноз краснухи может быть установлен только путём изучения результатов лабораторных исследований (клиническое подтверждение диагноза; установление связи с иными эпизодами данной инфекции, которые подтверждены в лабораторных условиях).
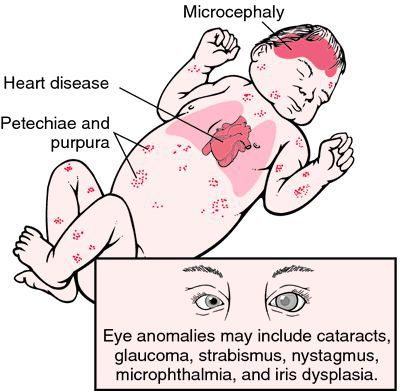
Достаточно редкой разновидностью краснухи в настоящее время является врождённая краснушная инфекция (СВК), возникающая в момент заражения плода внутри материнского утроба инфекцией. Последствия этого достаточно печальные: возможен самопроизвольный аборт на ранних сроках, гибель плода в момент беременности, появление на свет ребёнка с СВК. На частоту и тяжесть поражения плода влияет срок беременности, на котором произошло проникновение инфекции в организм (в первые четыре недели беременности — тяжёлое поражение — до 60% случаев; в три месяца — до 15%; в четыре месяца — до 6%; с пятого месяца риск СВК — 1,7%). К врождённым дефектам, которые связывают с СВК, относят болезни сердца, глазные болезни (ухудшение остроты зрения, катаракта, нистагм (непроизвольное колебательное движение глаз), микрофтальмия (атрофия глазного яблока), врождённая глаукома), стабизм (косоглазие), снижение слуха, отдалённые задержки умственного развития.[3][6]
Патогенез краснухи
Входными воротами для вируса краснухи служит эпителий верхних дыхательных путей. Так он внедряется в человеческий организм и локализуется, накапливается и размножается в регионарных лимфоузлах. После вирус прорывается в кровь — появляется вирусемия (распространение вируса по телу). Благодаря эпителиотропным свойствам вируса краснухи, возникают высыпания, персистенция (длительное прибывание микроорганизмов) в лимфоузлах вызывает их гиперплазию, возможно поражение тромбоцитов.
Антитела М класса начинают образовываться и персистировать в кровеносном русле через 1-2 дня с момента начала болезни.
В момент заражения краснухой во время протекания беременности (у женщин без иммунитета!) вирус попадает в слои эпителия ворсинок хориона, а также в эндотелиальные клетки кровеносных сосудов плаценты. Это, в свою очередь, вызывает затяжную ишемию (уменьшение кровоснабжения) органов и тканей плода. Нарушение клеточного цикла приводит к развитию хромосомных нарушений, что обуславливает гибель или тяжёлый порок развития плода (важную роль играет срок беременности, на котором произошло заражение инфекцией).[4][7]
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания краснуха бывает:
1. Приобретённой:
- типичная;
- атипичная (без высыпаний);
- инаппарантной (субклинические формы, в основном только по выявлению антител);
2. Врождённой:
- с врождённым пороком сердца;
- с поражением нервных структур;
- с поражением слухового пути;
- с поражением глаз;
- смешанные.
Выделяют три степени тяжести краснухи:
- лёгкая;
- средняя;
- тяжёлая.
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Осложнения краснухи
1.артропатия (артралгия и артрит) — проявление признаков происходит спустя 1-2 дня после исчезновения высыпаний, длится 5-10 суток, сопровождается нарушениями в отношении суставов (припухлость и болезненность), проходит бесследно;
2. тромбоцитопеническая пурпура (болезнь Верльгофа) — крупная геморрагическая экзантема (высыпание) петехиального типа, не исключена возможность кровоточивости дёсен, гематурии (присутствия крови в моче);
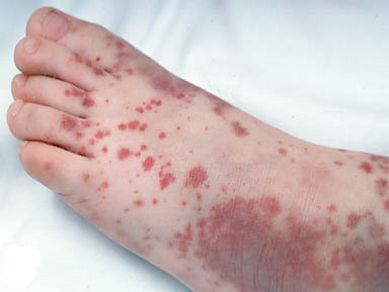
3. энцефалит — спустя пять суток от момента появления высыпаний происходит обострение боли в голове, судороги, менингеальная и очаговая симптоматика, кома;
4. серозный менингит.[4][5]
Диагностика краснухи
Лабораторная диагностика:
- развёрнутый клинический анализ крови (лейкопения, относительный лимфо- и моноцитоз, появление плазматических клеток менее 20%, иногда небольшое количество атипичных мононуклеаров, СОЭ в норме или повышена); если развивается осложнение, то происходят соответствующие изменения.
- клинический анализ мочи (гематурия);
- серологическая диагностика (обнаружение в кровяной сыворотке антител, относящихся к классам М и G, методом ИФА, установление наличия авидности антител класса G, краснушного вируса, используя метод полимеразной цепной реакции — ПЦР) — является стандартом лабораторной диагностики;
- допустимо проведение диагностики с помощью метода ПЦР из материала слизи носоглотки, спинномозговой жидкости, урины.
При развитии осложнений прибегают к соответствующим методам диагностики применительно к конкретной ситуации.
Отдельному рассмотрению подлежит лабораторное исследование беременных женщин (в особенности тех, кто не был вакцинирован и не болел краснухой), поскольку для них заболевание наиболее опасно. Согласно Санитарным правилам, женщинам «в положении», находившимся в очаге инфекции, необходимо обратиться к врачу для наблюдения за состоянием здоровья и пройти динамическое серологическое обследование (определить наличие IgM и IgG антител).[7]
| Результаты I обследования | Назначения | ||
|---|---|---|---|
| После I обследования | После II обследования | После III обследования | |
| IgG обнаруженыIgM отсутствуют | повторный анализ спустя 10-14 суток* | риска СВК нет, наблюдение прекращается | — |
| IgG и IgM антитела не обнаружены | исключение контакта с инфицированным, повторный анализ спустя 10-14 суток | если результат тот же — повторный анализ спустя 10-14 суток | если результат не изменился — наблюдение прекращается |
| если присутствуют IgM и отсутствуют IgG — повторный анализ спустя 10-14 суток | если антитела IgG и IgM выявлены — возможен риск СВК | ||
| антитела IgG и IgM выявлены | возможен риск СВК, повторный анализ спустя 10-14 суток** | подтверждается диагноз СВК***, женщинам предлагают самостоятельно решить, будут ли они прерывать беременность | — |
Источник


