Микроскопический колит и коллагеновый колит
Микроскопический (лимфоцитарный и коллагенозный колит): что можно увидеть только под микроскопом
Одной из множественных причин хронической диареи, не сопровождающейся примесью крови в кале, но с болями в животе, служит микроскопический колит.
Это собирательный диагноз, под которым объединены воспалительные заболевания толстой кишки, не имеющие явных симптомов при эндоскопии и рентгеновском исследовании. Диагноз подтверждается микроскопией гистологического образца.
К микроскопическому колиту относят лимфоцитарный и коллагеновый колит.
Это довольно редкая патология и причина достоверно не ясна. Может наблюдаться лимфоцитарный и коллагеновый колит у больных с синдромом Шегрена, ревматоидным артритом, целиакией, сахарным диабетом.
Сейчас такие формы колита выявляются чаще, но это связано с более совершенной диагностикой. По данным A.Trom (2005г), если у больных с хронической диареей не обнаруживается изменений при колоноскопии, то биопсия показывает микроскопический колит в 11,7% случаев.
Лимфоцитарный колит
В норме у человека на 100 клеток эпителия приходится около 5 лимфоцитов, иммунных клеток, находящихся в подслизистом слое. По данным G.Adler, при лимфоцитарном колите на 100 эпителиальных клеток насчитывается более 24 лимфоцитов. Сильнее всего инфильтрация иммунными клетками наблюдается в слепой и восходящем отделе толстой кишки.
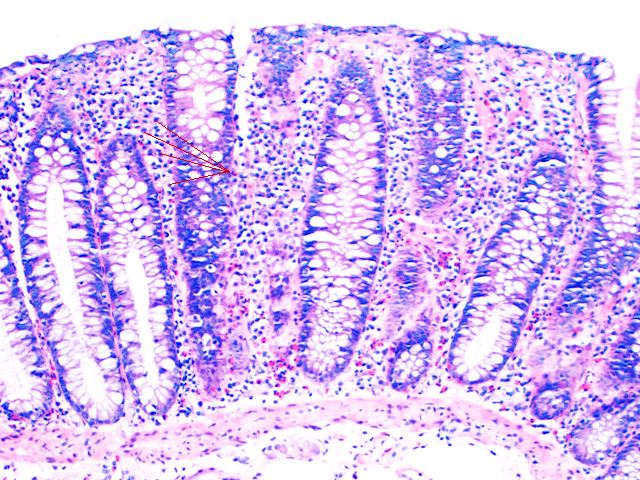
При микроскопии видна лимфоцитарная инфильтрация. Автор фото: Андреас Мюнх (Andreas Munch, USA)
Заболевание чаще всего развивается у людей старше 50 лет. Женщины болеют в 2-4 раза чаще, чем мужчины.
Болезнь проявляется частым (до 4-6 раз в сутки) и жидким стулом, сопровождающимся схваткообразными болями в животе.
Лимфоцитарный колит обычно имеет доброкачественное течение. Диарея возникает периодически, причем возможны довольно длительные бессимптомные периоды.
Диагностика. В лабораторных анализах может не быть существенных отклонений от нормы. Чаще всего отмечается небольшое повышение СОЭ и С-реактивного белка. При эндоскопии и на рентгене ничего не выявляется. Диагноз ставится по биопсии.
Иногда с течением времени лимфоцитарный колит может перейти в коллагеновый.
Коллагеновый колит
Для этого заболевания характерно отложение волокнистого белка коллагена в подслизистом слое толстого кишечника. В норме коллагеновый слой имеет толщину 2-5 мкм. При болезни эта цифра увеличивается в 2-100 раз.
прим.
Коллаген — это фибриллярный белок, участвующий в формировании волокон сухожилий, мышц, костей. Формирует трехмерную «сетку» внутренних органов (строму), определяя его форму и плотность. Это самый распространенный белок в нашем теле, на его массу приходится 25-35%.
Кстати, именно подслизистый слой в кишечнике самый прочный, благодаря этой коллагеновой прослойке. Поэтому при наложении кишечного шва хирурги его всегда захватывают.
Известно 28 типов этого белка. В норме в подслизистом слое кишки строма состоит из коллагена 4 типа. При коллагеновом колите накапливается другой, 3 тип. Это важно для диагностики.
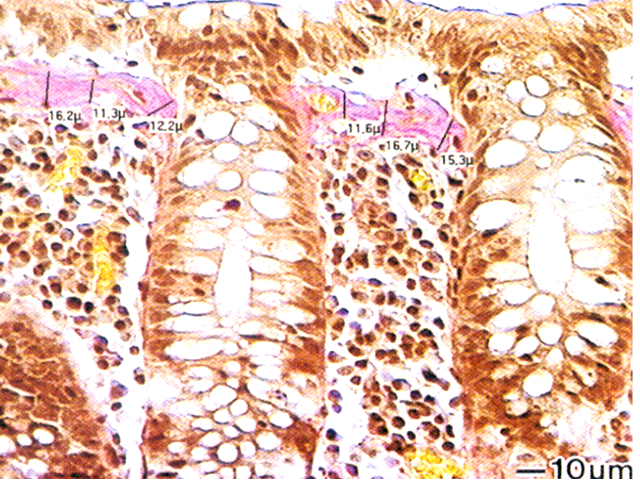
Видны скопления коллагена. Толщина слоя при патологическом процессе может тостигать 10 мм! (обычно 1-3 мм). Автор фото: Андреас Мюнх (Andreas Munch,USA)
Причины коллагенового колита неясны. Есть предположения, что синтез коллагена 3 типа, который обычно выявляется в регенерирующих тканях, — это защита от неизвестного раздражителя.
Причем таким раздражителем могут быть нестероидные противовоспалительные средства (НПВС). Развитие симптомов коллагенового колита иногда наблюдается после длительного (не менее 5 лет) приема НПВС. Что же получается? Аспирин, у которого при продолжительном приеме выявлена способность снижать риск рака толстого кишечника, может провоцировать другую проблему… Исследования в этом направлении продолжаются. Тем более, что длительный прием НПВС обычно характерен для пациентов с другими хроническими заболеваниями, в том числе ревматическими. Поэтому виноваты ли в этом НПВС, предстоит еще разобраться.
Сообщается о повышении частоты болезни при длительном приеме селективных ингибиторов обратного захвата серотонина (СИОЗС) — большинство современных антидепрессантов.
Считается, что наиболее вероятной причиной является аутоиммунное происхождение. В пользу этого говорит нередкое сочетание аутоиммунного тиреоидита, ревматоидного артрита, сахарного диабета. К тому же, обнаруживаются антинуклеарные антитела.
Симптомы. Основной симптом — водянистая диарея, причем объем стула достигает 4 литров в сутки. Возникает это по причине выделения большого количества жидкости и солей в просвет кишечника. Конечно, до симптомов холеры далеко, когда потери жидкости могут достигать 15-20 литров, но все же у многих пациентов довольно быстро наступает истощение. Они теряют массу тела. Часты и диспепсические расстройства (тошнота, рвота, боли в животе).
Диагностика. Практически то же, что и при лимфоцитарном колите. В анализах может быть небольшое повышение СОЭ. Диагноз подтверждается гистологически. Причем биопсию лучше всего брать в правых отделах толстой кишки, так как в прямой и сигмовидной кишке утолщение коллагенового слоя может не наблюдаться.
Лечение. Если имеет место прием НПВС, то их отменяют (предполагают, что они могут быть причиной). Проводится корректировка питания, исключаются продукты, стимулирующие перистальтику (например, кофе, алкоголь, молочные продукты.
Применяются антидиарейные препараты, например лоперамид (имодиум).
Имеются исследования по применению препарата холестирамина, который связывает желчные кислоты (желчь стимулирует перистальтику). В отдельных случаях клинический эффект был достигнут приемом антибиотиков (метронидазол), что может натолкнуть на мысль о возможно какой-то бактерии как этиологического фактора.
В более тяжелых случаях назначается сульфасалазин (салофальк), препараты группы кортикостероидов (лучше всего зарекомендовал препарат будезонид).
Если микроскопический колит не отвечает на курс терапии при тяжелых состояниях пациента проводится хирургическое вмешательство — накладывается стома с целью выключить функцию пораженного отдела. Когда кишка выключается из кишечного пассажа, в ней наблюдается регресс патологических изменений (при восстановлении пассажа вновь возникают характерные микрокопичеcкие изменения). Что-то в кишечном содержимом все же есть…
В целом, микроскопические колиты протекают благоприятно, нередко наблюдается длительная ремиссия даже без лечения.
Это одно или два заболевания?
Клиническое и гистологическое сходство между двумя болезнями, а также факты перехода лимфоцитарного колита в колалгенозный, привело к предположению, что это разные стадии одной болезни. Пока все же большинством исследователей признаются как два отдельных, но тесно связанных заболевания.
В заключение
Микроскопический колит довольно часто лечится как синдром раздраженного кишечника, поэтому при лечении длительно протекающей диареи показана биопсия. У пациента с «синдромом раздраженного кишечника» может быть другой диагноз.
Если вы нашли опечатку в тексте, пожалуйста, сообщите мне об этом. Выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
 Микроскопический колит — редко диагносцируемая патология толстой кишки, проявлением которой являются поносы. При проведении колоноскопического исследования при микроскопическом колите не обнаруживается изменений слизистой оболочки толстой кишки. Только биопсия слизистой выявляет специфические микроскопические изменения — именно отсюда и возникло название микроскопический колит.
Микроскопический колит — редко диагносцируемая патология толстой кишки, проявлением которой являются поносы. При проведении колоноскопического исследования при микроскопическом колите не обнаруживается изменений слизистой оболочки толстой кишки. Только биопсия слизистой выявляет специфические микроскопические изменения — именно отсюда и возникло название микроскопический колит.
С 1984 года начались исследования в центрах Европы, которые показали увеличение случаев микроскопического колита. Распространенность его стала сопоставима с неспцифическим язвенным колитом и болезнью Крона. При наличии у пациентов хронической диареи наряду с классическими диагностическими признаками необходимо исключать микроскопический колит.
Считается, что это заболевание пожилых людей, чаще женщин, отягощенных различными аутоиммунными заболеваниями такими, как сахарный диабет, тиреоидит (заболевание щитовидной железы) и др.
Симптомы микроскопического колита
Основным клиническим проявлением заболевания является хронический понос без примесей крови, который может носить водянистый характер, приводить к ложным позывам на стул и недержанию кала. Количество дефекаций может быть от 3 и более раз, и в тяжелых случаях до 15 раз в сутки и чаще. Обращается внимание не на частоту стула, а его консистенцию (водянистый стул).
Другими симптомами могут быть боль в животе, дискомфорт, спазм, потеря в массе тела за счет поносов и ограничения приема пищи, что требует исключения целиакии. Клинические признаки наиболее выражены в период обострения заболевания и уменьшаются после лечения.
Микроскопический колит — это морфологический диагноз, гистологические изменения чаще встречаются в правой половине толстой кишки, но не исключаются и другие ее отделы, в связи с чем, при колоноскопии рекомендуется брать биопсию на всем протяжении всей толстой кишки. Различают две гистологические формы микроскопического колита: лимфоцитарный и коллагеновый колит.
Факторы риска микроскопического колита
- Лекарственные препараты.
Предполагается, что некоторые лекарственные препараты могут быть запускающими моментами в развитии микроскопического колита, что не исключает лекарственно-ассоциированный колита. К препаратам с высокой степенью вероятности запускающего механизма колита отнесены следующие препараты:- аспирин,
- лансопразол,
- нестероидные противовоспалительные препараты,
- ранитидин и др,
- ингибиторы протонной помпы, снижающие кислотность желудочного сока,
- нестероидные противовоспалительные средства. В побочных проявлениях при приеме этих препаратов указывается диарея.
- Курение.
Доказательств по этому вопросу мало, но известно, что у курящих развитие заболевания начинается раньше, чем у некурящих.
Микроскопический колит. Лечение
Лечение ставит основной своей целью достижение клинической ремиссии и улучшение качества жизни пациента.
До назначения лекарственной терапии следует отказаться от лекарств, которые, возможно, могут стать причиной микроскопического колита. Уже этот отказ может привести к исчезновению клинических признаков диареи.
Медикаментозное лечение микроскопического колита является трудной клинической задачей. На основании имеющихся в настоящее время доказательств, Европейской группой по изучению микроскопического колита предложен алгоритм ведения пациента с данной болезнью.
При легком течении болезни назначаются антидиарейные средства, такие как лоперамид, который может применяться в виде монотерапии или в сочетании с другими видами лечения.
При активной форме заболевания лечение начинается с применения местного кортикостероида – Буденофалька, который не обладает системным действием и превосходит по своему действию гормоны типа преднизолона. Продолжительность курса 6-8 недель, по 3 мг принимать 2-3 раза в день за 30 минут до еды. Эффект наблюдается через 2-4 недели и далее постепенно препарат отменяется. Пациентам, которые ответили на лечение, возможно назначать короткие курсы или пролонгированное лечение низкими дозами препарата.
При средней тяжести обострения заболевания, если нет эффекта от приема буденофалька, применяются препараты висмута, лоперамид, холестероламин в виде комбинированного лечения или монотерапии.
В процессе разработки и изучения находятся применение биологических препаратов (инфликсимаба), азатиопринна, метотрексата и др.
Таким образом, научные исследования показывают, что микроскопический колит становится распространенным заболеванием. У всех больных при наличии хронической диареи при проведении колоноскопии должна быть взята биопсия для гистологического исследования для подтверждения или исключения микроскопического колита, особенно у пожилых людей. У каждого конкретного больного необходимо провести анализ возможных провоцирующих факторов – лекарственные препараты, инфекции, режим питания, состояние гормонального фона.
Источник
Лимфоцитарный и коллагеновый колит относятся к микроскопическому колиту. Их невозможно выявить при проведении колоноскопии, они обнаруживаются только во время микроскопического исследования материала, который взят при помощи биопсии. Этиология и механизм возникновения неизвестны. Лимфоцитарный колит проявляется у взрослых водянистой диареей без следов крови. Диагностика микроскопического колита затруднительна, заболевание считается редким.
Причины и диагностика
Причины лимфоцитарного колита неизвестны. Заболевание чаще поражает тех, у кого выявлены аутоиммунные заболевания: синдром Шегрена, глютеновая энтеропатия. Во время заболевания происходит инфильтрация лейкоцитов в слизистую оболочку толстого кишечника. Нормальное количество лейкоцитов – 5 штук на 100 клеток эпителия.
Во время развития лимфоцитарного колита это количество возрастает до 24, особенно в слепой кишке и в восходящем отделе толстой. При этом нарушается всасывающая функция, открывается водянистая диарея.
При коллагеновом колите из-за большого количества соединительной ткани нарушается функция колоноцитов, складки кишки сглаживаются, что также приводит к неправильному всасыванию воды и электролитов, приводя к хроническому поносу. Вид у толстой кишки становится похож на трубку с гладкими стенками. Коллагеновый слой под слоем эпителия значительно увеличивается. Из-за сбоев моторики нарушается эвакуаторная функция кишки.
Спровоцировать развитие микроскопического колита могут:
- лекарства, которые больной принимает в большом количестве;
- бактерии, которые активно размножаются в толстом кишечнике;
- избыток питательных веществ.

В итоге иммунная система воспринимает эти клетки, как чужеродные, начиная борьбу со здоровыми тканями своего организма.
В результате слизистая оболочка кишечника воспаляется, нарушаются ее основные функции. В некоторых источниках указывается, что лимфоцитарный колит является первой стадией микроскопического колита, а коллагеновый – второй. Заболевание не перерастает в онкологическое, новообразования не возникают. У курильщиков лимфоцитарный колит начинает развиваться раньше, а вылечивается труднее, чем у некурящих.
Генетическая предрасположенность к заболеванию, как при болезни Крона, не доказана. Единственным диагностическим методом для выявления лимфоцитарного колита является гистологический. При этом биопсию тканей берут из нескольких отделов толстого кишечника. В анализе крови может быть незначительно повышен уровень СОЭ. Эндоскопическое обследование и колоноскопия изменений в слизистой оболочке не выявляют.
Симптомы
Основные симптомы лимфоцитарного колита:
- диарея до 6 раз в сутки, которая то стихает, то проявляется снова, чаще ночная;
- снижение веса без анемии;
- боль в животе, похожая на схватки;
- поражения суставов воспалительного характера.
Микроскопический колит может быть острым или хроническим с периодическим исчезновением симптомов, с длительным периодом ремиссии, иногда даже без лечения. Наиболее подвержены заболеванию люди старше 50 лет, женщины чаще, чем мужчины.
Лечение
Лимфоцитарный колит протекает чаще всего в легкой форме, большинство больных (около 80%) вылечиваются. Но в 60% случаев через некоторое время возникают рецидивы заболевания, колит переходит в хроническую форму. Цель лечения – уменьшить симптомы, сделать жизнь больного качественней благодаря длительному периоду ремиссии.
Для лечения микроскопического колита используется последовательная терапия. Она состоит из нескольких этапов:
- Отменяются препараты, которые могли вызвать начало колита (нестероидные противовоспалительные средства).
- Назначается диета, которая исключают продукты, способствующие усилению перистальтики кишечника, провоцирующие появление поноса (газированные напитки, шоколад, кофе, сдобная выпечка, молоко, жирное мясо, виноград, капуста).
- Применяются противодиарейные препараты, например, Лоперамид. Но особой эффективности в лечении им лимфоцитарного колита замечено не было. Назначается также Холестирамин и отвары растений, которые содержат в составе дубильные вещества (кора дуба, черника, корень кровохлебки, плоды черемухи).
- Далее следует назначение Субсалицилата висмута. Это препарат комплексного действия – противодиарейный, противовоспалительный, антибактериальный. Дольше двух месяцев, однако, принимать его нельзя из-за имеющихся побочных эффектов.
- Назначение Месалазина в сочетании с Холестирамином дает хороший терапевтический эффект, но у больных на это лекарство могут быть негативные реакции.
- Так называемой «третьей линией» лечения этой разновидности колита является назначение Будесонида. Это глюкокортикоидный препарат, назначается с осторожностью из-за влияния на работу надпочечников. Прием Будесонида, тем не менее, вызывает ремиссию у 90% больных после приема его в течение 6-8 недель и не оказывает системного действия. Его используют в лечении тяжелых форм колита вместе с сульфасалазином.

Хирургическая операция в лечении микроскопического колита используется крайне редко, только в очень тяжелых случаях или когда медикаментозная терапия абсолютно не эффективна. Хирургическое вмешательство заключается в наложении илеостомы для «выключения» части кишечника из процесса пищеварения. После операции симптомы колита исчезают.
При тяжелом течении лимфоцитарного и коллагенового колитов назначают препараты, которые угнетают иммунную систему, например азатиоприн (можно почитать в форуме на кронпортале).
Микроскопический колит диагностируется все чаще, поэтому врачи говорят, что болезнь прогрессирует во всем мире.
Питание
Больные лимфоцитарным колитом должны обязательно соблюдать диету, которая является частью лечения. Именно от питания во многом зависит успешность излечения от различных заболеваний ЖКТ, в особенности кишечника. Еще с советских времен пользуются определенной нумерацией диет.
При колитах, сопровождаемых диареей, назначается диета № 4. Она обеспечивает максимально щадящее воздействие на кишечник – механическое и химическое. В ее состав входят приготовленные на пару и отварные блюда, исключаются продукты, вызывающие брожение в кишечнике. Количество жиров и углеводов снижено, белки в нормальном количестве. Питание дробное, до 6 раз в день.

Разновидность диеты № 4а, в которой калорийность снижена до 1600 ккал, предписывается при остром течении колита с профузным поносом. После прекращения поноса больной переходит на стол № 4б, где незначительно уменьшены продукты, которые раздражающе действуют на кишечник.
Диета № 4б – полноценное питание, которое включает также продукты, имеющие вяжущие свойства – крепкий чай, черника, рис. Однако блюда готовятся на пару или отварные, овощи и фрукты употребляются в протертом виде. Количество приемов пищи – 6 раз в день. Порции небольшие. Эта диета используется также при заболеваниях печени, желчевыводящих протоков, поджелудочной железы.
В случае длительной ремиссии больные переводятся на диету №№ 2 или 5а, которые являются полноценными, но щадящими для ЖКТ.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!

Автор: Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
Задайте вопрос врачу
Источник



