Неспецифическая профилактика при краснухе
В клинических проявлениях типичной краснухи выделяют 4 периода: инкубационный, катаральный, период экзантемы и период реконвалесценции.
Проявляется ринитом, слезотечением, светобоязнью, першением в горле, иногда сухим кашлем. Температура тела повышена (в тяжелых случаях – до высоких цифр). Интоксикация проявляется недомоганием, головной болью, миалгиями, снижением аппетита. Возможны артралгии.
Увеличиваются и становятся болезненными при пальпации лимфатические узлы, как правило, затылочные, околоушные, заднешейные. Лимфаденопатия сохраняется до 2-3 недель, но возможно и ее отсутствие.
Продолжительность катарального периода – 1-3 дня.
Сыпь вначале появляется на лице, за ушами, на волосистой части головы и в течение 10-12 часов распространяется на все тело, причем к моменту появления на туловище, на лице сыпь уже угасает. Сыпь расположена на разгибательных поверхностях конечностей, ягодицах, спине. На других участках тела сыпь более скудная, на подошвах и ладонях сыпь отсутствует. Экзантема наблюдается не более 4 дней, исчезает бесследно.
На твердом небе и слизистой оболочке ротовой полости возможно появление энантемы в виде мелких единичных пятнышек (пятна Форхгеймера). Возможны гепатомегалия и спленомегалия.
Температура тела в периоде экзантемы, как правило, нормальная или субфебрильная.
Мелкопятнистая сыпь у больного краснухой.
Протекает гладко. Сыпь угасает бесследно. Нормализуется температура тела.
Клинические проявления краснухи у беременной женщины отличия не имеют, но заболевание во время беременности приводит к инфицированию плода. В зависимости от срока беременности, на котором происходит заражение, у плода c различной вероятностью формируются множественные пороки развития. В I триместре вероятность этого достигает 90%, во втором — до 75%, в третьем — 50%.
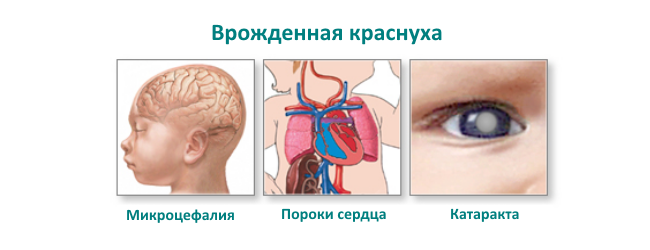
Заражение в первые 2-3 месяца беременности часто приводит к нарушению эмбриогенеза, уродствам, смерти плода и выкидышу. Если ребенок рождается, у него определяется множество аномалий. В классический «малый краснушный синдром» включают триаду Грета: катаракту, пороки сердца и глухоту.
К типичным проявлениям краснухи в неонатальном периоде относятся тромбоцитопеническая пурпура, гепатоспленомегалия, гепатит с желтухой и высоким содержанием билирубина в крови, гемолитическая анемия с характерным ретикулоцитозом и деформированными эритроцитами, увеличение родничка, интерстициальная пневмония, поражение трубчатых костей с чередованием участков разрежения и уплотнения. Большая часть неонатальных проявлений исчезает в течение первых 6 месяцев жизни.
Пороки сердца встречаются в 98% случаев врожденной краснухи. Наиболее часто наблюдается незаращение артериального протока в сочетании со стенозом легочной артерии или без него. Встречаются поражения аортального клапана, стеноз аорты, дефект межжелудочковой и межпредсердной перегородок, транспозиция крупных сосудов. Большая часть пороков сердца выявляется уже после периода новорожденности.
В 84,5% случаев обнаруживается поражение органов зрения. Чаще всего это катаракта. Она может быть одно — или двусторонней, часто сопровождается микрофтальмией, может отсутствовать при рождении и развиваться позже. Глаукома встречается реже, она может прогрессировать в период новорожденности.
Глухота разной степени выраженности часто встречается в сочетании с вестибулярными расстройствами.
Практически 71,5% детей с врожденной краснухой имеют те или иные поражения нервной системы. Частыми аномалиями бывают микроцефалия и гидроцефалия. Хронические менингоэнцефалиты протекают с длительным сохранением вируса в ликворе. В первые месяцы жизни заметны нарушения мышечного тонуса, изменения поведения — сонливость, или, наоборот, повышенная возбудимость, двигательные нарушения различной степени, в том числе гиперкинезы, судороги, параличи. Позднее наблюдается снижение психического развития и интеллекта вплоть до идиотии.
Поражение нервной системы не всегда диагностируется при рождении, и может проявляться гораздо позже в виде судорог, умственного недоразвития.
Инфицированные краснухой дети, даже не имеющие пороков развития, часто рождаются с малой массой тела и малым ростом, и в дальнейшем отстают в физическом развитии.
В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению.
Источник
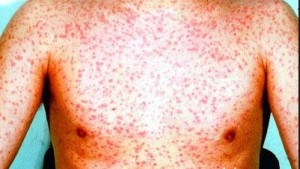 Краснуха у детейКраснуха – это инфекционная болезнь, которой страдают преимущественно дети, характеризующаяся пятнистой сыпью и симптомами лёгкой интоксикации. До появления специфической профилактики краснухи, она имела характер эпидемии и возникала с периодичностью около пяти лет. Возникновение вакцины против заболевания значительно снизило случаи развития краснухи. Вирус, вызывающий болезнь, считается высоко контагиозным, однако, во внешней среде он быстро погибает при воздействии на него солнечных лучей.
Краснуха у детейКраснуха – это инфекционная болезнь, которой страдают преимущественно дети, характеризующаяся пятнистой сыпью и симптомами лёгкой интоксикации. До появления специфической профилактики краснухи, она имела характер эпидемии и возникала с периодичностью около пяти лет. Возникновение вакцины против заболевания значительно снизило случаи развития краснухи. Вирус, вызывающий болезнь, считается высоко контагиозным, однако, во внешней среде он быстро погибает при воздействии на него солнечных лучей.
Пути заражения
- Воздушно-капельный – приводит к быстрому распространению заболевания, особенно в помещениях с большим количеством людей.
- Плацентарный – вирус, попадая в организм матери, без особых трудностей преодолевает барьер в виде плаценты и поражает плод.
- При контакте с больным – непосредственно при контакте с зараженным человеком, через грязные руки и тд.
Профилактика краснухи включает в себя специфические и неспецифические мероприятия.
Специфическая профилактика
К специфическим методам относится профилактика краснухи у детей с помощью вакцинации. Профилактика краснухи проводится с применением препарата, содержащего инактивированный вирус инфекции, паротита, кори. Также вакцинация может проводиться женщинам никогда не болевшим краснухой, которые планируют в ближайшее время беременность.
Существует аттенуированная вакцина против краснухи и комбинированная вакцина.
Аттенуированная вакцина
Аттенуированная вакцина изготовляется в виде порошка для приготовления раствора. Плановая профилактика краснухи с применением данной вакцины проводится дважды. В возрасте одного года и шести лет, а также в возрасте 13 лет девочкам, в случае если они не болели данным заболеванием и не были привиты ранее.
Противопоказания к вакцинации:
- Вынашивание ребёнка.
- Сильная реакция на введение препарата в предыдущий раз.
- Острые процессы и обострение хронических болезней.
- После выздоровления должно пройти не менее 31 дня.
- Новообразования.
- Лучевая терапия.
Прививка может быть сделана в один день с другими прививками, но не ранее, чем через месяц после предыдущей прививки. Запрещено смешивать несколько вакцин в одном шприце.
 Прививка от краснухи как профилактикаТехника проведения вакцинации:
Прививка от краснухи как профилактикаТехника проведения вакцинации:
Препарат перед введением разводится необходимым количеством воды для инъекций, проверяется целостность ампулы, срок годности и серия. Необходимо дождаться полного растворения порошка, жидкость в ампуле станет прозрачной либо с желтоватым оттенком. Все действия должны проходить строго с соблюдением правил асептики и антисептики. Прививка делается подкожно в область плеча, перед этим медсестра должна обработать место укола спиртом.
Могут проявляться следующие негативные явления после введения вакцины:
- Покраснение в области укола.
- Повышение показателей температуры тела, в отдельных случаях до высоких цифр.
- Признаки простуды (кашель, насморк, головная боль).
- Высыпания.
- Увеличение лимфоузлов.
Чаще всего все эти симптомы проходят по истечении некоторого времени и не требуют лечения.
Комбинированная вакцина
Комбинированная вакцина помимо краснухи является методом профилактики против кори и паротита. Препарат, с помощью которого проводится прививание, называется – Приорикс. Учёные доказали высокую эффективность этого препарата и развитие иммунитета против вышеуказанных заболеваний в 99% случаев. Некоторую степень защиты препарат оказывает при введении лицам, которые контактировали с больными краснухой и ранее не подвергались специфической вакцинации.
Противопоказания для применения препарата Приорикс:
- Аллергические реакции на компоненты препарата.
- Повышение температуры тела.
- Острые инфекционные заболевания.
- Иммунодефицит.
- Беременность.
Прививка делается подкожно, допустимо введение препарата внутримышечно. Препарат выпускается в виде порошка для разведения. Перед введением вакцина разводится водой для инъекций, после разведения в ампуле должна остаться прозрачная жидкость без осадка.
Побочные реакции:
- Высыпания.
- Покраснение и уплотнение в месте укола.
- Повышение температуры.
- Симптомы, проявляющиеся при простуде.
- Нарушение стула.
- Нарушение сна.
- Воспаление среднего уха.
Запрещено введение препарата внутривенно, так как это может привести к тяжёлым последствиям, для устранения которых потребуется неотложная медицинская помощь.
Неспецифические методы профилактики краснухи
Неспецифическая профилактика краснухи главным образом заключается в изоляции больного при появлении высыпаний, для предотвращения дальнейшего распространения инфекции. По возможности нужно стараться избегать мест скопления людей и строго соблюдать правила личной гигиены.
Профилактика краснухи у беременных
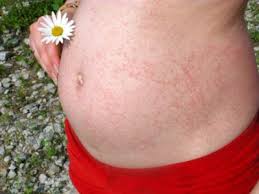 Краснуха при беременности опасна для ребенкаПри беременности профилактика краснухи запрещена, потому что вакцина может вызвать отклонения в развитии плода. Необходимые меры должны быть предприняты до наступления беременности. Если женщина планирующая беременность никогда не болела краснухой и не подвергалась вакцинации, то минимум за три месяца до зачатия ей необходимо сделать прививку от краснухи. Самым опасным может быть заражение женщины в первом триместре беременности, в таком случае может рассматриваться вопрос о прерывание беременности. Заражение матери при вынашивании ребёнка приводит к различным аномалиям в развитии и к врождённой краснухе. После рождения ребёнок ещё год остаётся носителем вируса.
Краснуха при беременности опасна для ребенкаПри беременности профилактика краснухи запрещена, потому что вакцина может вызвать отклонения в развитии плода. Необходимые меры должны быть предприняты до наступления беременности. Если женщина планирующая беременность никогда не болела краснухой и не подвергалась вакцинации, то минимум за три месяца до зачатия ей необходимо сделать прививку от краснухи. Самым опасным может быть заражение женщины в первом триместре беременности, в таком случае может рассматриваться вопрос о прерывание беременности. Заражение матери при вынашивании ребёнка приводит к различным аномалиям в развитии и к врождённой краснухе. После рождения ребёнок ещё год остаётся носителем вируса.
У взрослых людей краснуха имеет более тяжёлое течение и намного чаще на фоне заболевания возникают осложнения. Проведение вакцинации от краснухи допускается до 35 лет. Каждый человек должен помнить о том, что легче предотвратить болезнь, чем потом бороться с её последствиями. Нужно заниматься спортом, закаливанием и другими всевозможными способами укрепления иммунитета. Крепкий иммунитет является немаловажной составляющей в профилактике заболеваний, а в случае уже имеющегося болезни способствует скорейшему выздоровлению и более лёгкому течению болезни.
Источник

Краснуха – это острая вирусная инфекционная болезнь.
Попадая в организм беременной женщины, вирус краснухи проникает через плацентарный барьер, оказывая негативное влияние на формирующиеся клетки его органов и тканей. Внутриутробное заражение плода нередко становится причиной пороков развития, хронических заболеваний у новорожденных. Среди детей с врожденной патологией в 8-10% случаеввстречается синдром врожденной краснухи.
При синдроме врожденной краснухи могут выявляться врожденные аномалии органов зрения (ретинопатия, катаракта), пороки сердечно-сосудистой системы, органов слуха (глухота, которая проявляется через несколько месяцев после рождения), пневмония, поражение центральной нервной системы (нарушение координации движений), пищеварительной и мочеполовой систем, поражение длинных трубчатых костей, отставание в умственном и физическом развитии детей.
Краснуха у беременной не только становится причиной развития аномалий плода, но и может привести к преждевременным родам, выкидышам, мертворождению. Наиболее опасно для беременной заражение на 8-12 неделях беременности. Далее способность вируса вызывать нарушения развития плода снижается.
За последний год в Российской Федерации зафиксирован рост заболеваемости краснухой в 1,5 раза.
Справка:
Возбудитель инфекции | РНК-содержащий вирус |
Источник инфекции |
|
Пути передачи инфекции |
|
Восприимчивость | Высокая |
Инкубационный период | от 11 до 24 дней (чаще 16-20) |
Симптомы |
|
Постинфекционный иммунитет | Стойкий |
Больного госпитализируют по клиническим показаниям с изоляцией до 7-го дня с момента появления сыпи.
За людьми, контактировавшими с больным краснухой, устанавливают медицинское наблюдение в течение 21 дня с момента выявления последнего случая в очаге.
В дошкольных и других образовательных учреждениях проводится ежедневный осмотр контактировавших.
Единственным надежным способом защиты от краснухи и СВК является вакцинация. В Российской Федерации применяются вакцины, зарегистрированные на территории страны, которые по своим характеристикам соответствуют всем требованиям ВОЗ. Вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию детей, в возрасте от 1 года до 18 лет, женщин от 18 до 25 лет (включительно), не болевших, не привитых, привитых однократно против краснухи, не имеющих сведений о прививках против краснухи.
Первая прививка проводится в возрасте 12 месяцев, вторая – ревакцинация, в возрасте 6 лет.
Чаще всего используется комбинированная вакцина, в состав которой входят компоненты против трех заболеваний — кори, паротита, краснухи. Также используется моновакцина, содержащая только краснушный компонент.
Вакцина против краснухи представляет собой живой ослабленный вирус.
Поствакцинальные явления на вакцинацию обычно минимальны – боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли.
Позаботьтесь о своем здоровье, здоровье своих детей и будущего потомства. Сделайте прививку против краснухи
Источник
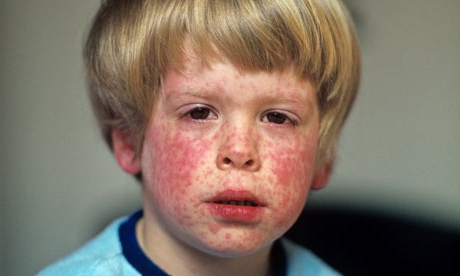 Краснуха является инфекционной болезнью вирусного генеза, которая имеет очень высокий уровень контагиозности, то есть заразности. Главные ее признаки – это появление типичных для краснухи элементов на коже, симптомы интоксикации организма средней тяжести, изменение картины крови и увеличение регионарных лимфоузлов.
Краснуха является инфекционной болезнью вирусного генеза, которая имеет очень высокий уровень контагиозности, то есть заразности. Главные ее признаки – это появление типичных для краснухи элементов на коже, симптомы интоксикации организма средней тяжести, изменение картины крови и увеличение регионарных лимфоузлов.
Оглавление:
Пути передачи краснухи
Патогенез
Причины заболевания
Краснуха: симптомы
Диагностика
Осложнения при краснухе
Лечение краснухи у детей
Профилактика краснухи
Пути передачи краснухи
Выделяют такие формы краснухи:
- приобретенная – когда здоровый ребенок заражается от больного;
- врожденная – при ней больной ребенок получает вирус внутриутробно от матери и выделяет его на протяжении 12-24 месяцев после рождения.
Рекомендуем прочитать:
Краснуха при беременности
Краснуха у детей может протекать как в легкой форме, так и с осложнениями, чаще неврологического характера (краснушный энцефалит, артрит, менингит, пневмония и т.д.). Болезнь является довольно распространенной, ее вспышки фиксируются каждые 4-5 лет в детских и взрослых коллективах. Также ей характерна сезонность, и пик активности припадает на зиму. Детский организм очень восприимчив к вирусу краснухи, особенно в возрасте от 1 года до 7-10 лет. Груднички до 12 месяцев обладают врожденным иммунитетом. Те, кто уже переболел данной болезнью, имеют стойкий иммунитет на всю оставшуюся жизнь.
Заражение краснухой происходит от больного человека, который является источником вирусной инфекции.
Болезнь передается следующими путями:
- воздушно-капельный (поцелуй, разговор);
- вертикальный путь заражения (трансплацентарный) – от больной матери к плоду;
- контактный – при пользовании общими игрушками, предметами личной гигиены.
В общей сложности больной заразен для окружающих на протяжении 21-28 дней.
Обратите внимание: следует учитывать, что человек с краснухой заразен как в инкубационном периоде – за 7-10 дней до сыпи, так и после появлении у него симптомов — еще около 3 недель.
Переносчиками болезни также могут быть вирусоносители, которые не имеют признаков болезни и являются здоровыми.
Важно: особую опасность данная болезнь имеет при беременности в первом триместре. Краснуха вызывает у плода в этот период врожденные пороки тяжелой формы, вплоть до его гибели.
Патогенез
Краснуха попадает в здоровый организм посредством проникновения через дыхательные пути и слизистые оболочки. Гематогенным путем вирус разносится и проникает также в лимфатическую систему, где он в лимфатических узлах размножается около 7 дней. Клинически это проявляется лимфаденопатией – заметным увеличением самих узлов в размерах. Также могут наблюдаться катаральные явления – ринит, першение в горле, сухой непродуктивный кашель, слезотечение. На фоне субфебрилитета начинает появляться сыпь, которая имеет вид мелких пятен овальной или круглой формы розово-красного цвета. В детском возрасте эта болезнь протекает намного легче, чем во взрослом.
Обратите внимание: при лабораторных исследованиях крови и мазка из носоглотки вирус можно обнаружить еще за 8 дней до появления сыпи. После высыпаний вирус диагностически подтверждается выделением его из анализа кала или мочи.
Причины заболевания
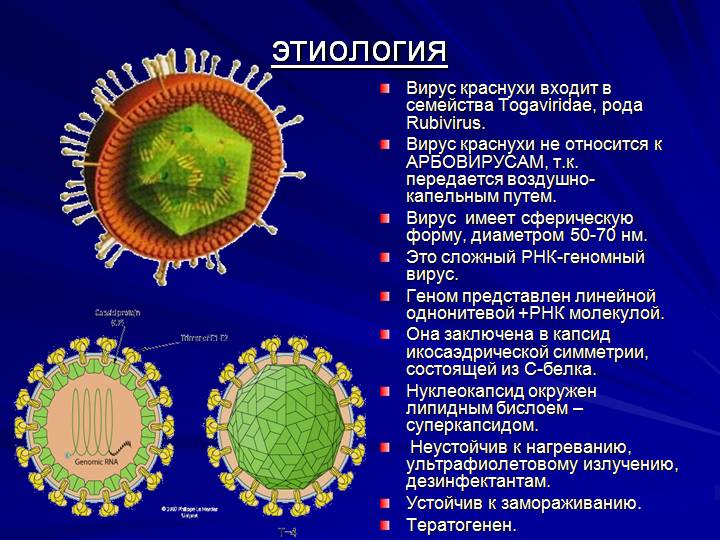
Вызывает краснуху РНК-вирус рода Rubivirus, который принадлежат к семейству Togaviridae. Частички вируса, содержащие патогенную РНК, имеют очень маленькие размеры – 60-70 нм. Гибнет возбудитель краснухи при температуре, превышающей 56°С на протяжении 60 минут, а вот в замороженном состоянии может прожить много лет. Попадая на слизистые оболочки или поврежденную кожу, вирус начинает стремительно размножаться в благоприятных условиях. Накапливается он в лимфатических узлах, с кровью разносится по всем органам и системам, в итоге оседая в коже.
Краснуха: симптомы
Краснуха у детей проходит намного легче, чем у взрослых. Болезнь протекает в 4 этапа:
- инкубационный период – занимает в среднем от 7 до 21 дня;
- период катаральных явлений – при нем часто не наблюдается выраженных симптомов краснухи, но может быть насморк, покраснение гора, увеличенные лимфоузлы (длится этот период 1-3 дня, не дольше);
- разгар болезни – в это время начинает появляться экзантема и сыпь (мелкая, розовая или красная, с четкими и ровными краями), в некоторых случаях она может сливаться, что часто бывает у детей.
- период реконвалесценции (выздоровления).
Стоит отдельно уточнить локализацию и вид сыпи при краснухе, так как это ее характерные признаки.
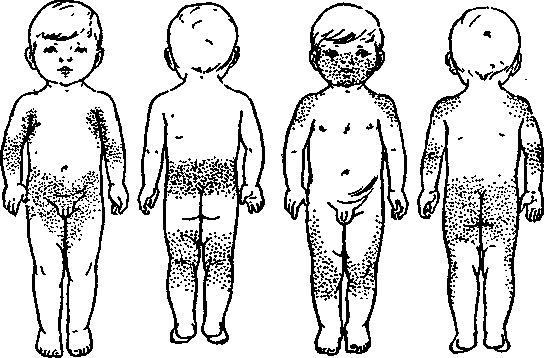
При дифференциации заболевания обращают внимание на следующие моменты:
- при краснухе высыпания на коже располагаются в зоне спины, лица, ягодиц, шеи, на волосистой части головы, внутренней сгибательной поверхности колен и локтей, за ушами;
- при краснухе не бывает сыпи на стопах и ладонях;
- сыпь имеет вид круглых элементов диаметром до 5 мм;
- тело покрывается сыпью в течение 24 часов;
- не исключены элементы на слизистой рта;
- через 3-5 дней после появления, сыпь исчезает и не оставляет никаких следов на коже;
- шелушения или пигментации после краснухи не остаётся.
При осмотре врач замечает увеличенные лимфоузлы таких групп: среднешейные, затылочные, заднешейные. Размер их примерно, как крупная горошина, и они остаются такими даже, когда сходит сыпь.
Общее состояние ребенка незначительно нарушается, родители могут наблюдать вялость и недомогание. Температура тела обычно не превышает отметки 38 °С и держится на уровне 37-37,5 °С. Дети старшего возраста при краснухе предъявляют жалобы на боли в суставах, мышцах, головную боль. Параллельно с сыпью может развиться конъюнктивит легкой степени, ринит и кашель. Чаще всего при осмотре ротовой полости наблюдается рыхлость миндалин и экзантема на слизистой мягкого неба (бледно-розовые пятна).
Обратите внимание: в некоторых случаях встречается стертая симптоматика краснухи, когда признаки болезни выражены очень слабо. В этом случае поставить правильно диагноз помогут лабораторные исследования.
Диагностика
Иногда подтвердить диагноз «краснуха» бывает сложно. В некоторых случаях ее путают со скарлатиной или корью. Именно поэтому важно посетить врача, который проведет объективное обследование. Если педиатр или инфекционист сомневается в правильности диагноза, то назначаются дополнительные анализы.
Обследование при краснухе состоит из таких пунктов:
- Осмотр. Доктор заметит на коже ребенка характерную сыпь при краснухе, которая практически одномоментно распространяется по всему телу, увеличенные лимфоузлы и катаральные явления.
- Лабораторные исследования:
- Анализ мочи. В нем наблюдается большое количество лейкоцитов.
- Анализ крови. При краснухе отмечается поднятие СОЭ, уровня моноцитов и лейкоцитов, иногда возможно появление плазматических клеток.
- Иммуноферментный анализ. Его задача определить стадию краснухи и наличие антител в крови к ней.
Важно: врачи назначают дополнительные исследования, чтобы дифференцировать краснуху от энтеровирусной экзантемы, кори и аллергии на медикаменты.
Осложнения при краснухе
На самом деле, при краснухе осложнения – довольно редкое явление, и встречаются они обычно у детей, которые страдают иммунодефицитом.
Среди возможных проявлений выделяют такие патологии:
- Отит;
- пневмония;
- ангина;
- энцефалит;
- евстахеит;
- мужское бесплодие;
- артрит;
- тромбоцитопеническая пурпура;
- менингоэнцефалит;
- синусит;
- орхит.
Причина появления осложнений – это тяжелое течение краснухи, отсутствие лечения, несоблюдение врачебных назначений, присоединение вторичной инфекции бактериальной природы на фоне пониженного иммунитета.
Отдельно выделяют осложнения краснухи при беременности. Болезнь главным образом влияет на плод, вызывая разные пороки развития, иногда – несовместимые с жизнью. Организм матери при этом не страдает, но вирус преодолевает плацентарный барьер и провоцирует самопроизвольный аборт, уродства плода.
Лечение краснухи у детей

Лечение при краснухе симптоматическое, так как специфического не существует. Если не наблюдается критического поднятия температуры тела, то госпитализация не требуется, и больной проходит лечение в домашних условиях с разрешения врача, но при условии соблюдения постельного режима.
Лечение краснухи включает в себя:
- антибиотики при присоединении вторичной бактериальной инфекции;
- витаминно-минеральные комплексы для поддержания организма в период болезни;
- антигистаминные средства назначаются, если сильно выражена сыпь, зуд и присутствует болевой синдром;
- при конъюнктивите применяют альбуцид;
- физиотерапия в виде УВЧ и сухого тепла назначается в случае болезненных и увеличенных лимфатических узлов;
- важно максимально ограничить нагрузку на зрение ребенка, то есть свести к минимуму пребывание перед монитором, просмотр телевизора, компьютерные игры, чтение;
- жаропонижающее требуется только в случае превышения температуры до отметки 38°С, что бывает крайне редко при краснухе;
- от боли в горле местно используют спреи;
- заложенный нос лечат промываниями солевыми растворами и применением назальных капель;
- фитотерапия рекомендована лишь с разрешения врача (малина при температуре, шиповник и календула для общеукрепляющего эффекта и т.д.).
Лечение краснухи врожденного типа у детей предполагает использование этиотропных средств в виде рекомбинантного интерферона. При ней назначают обычно Ре-аферон, Виферон. Если параллельно развивается менингоэнцефалит, то также показаны кортикостероидные гормоны. Интерферон обладает мощным противовирусным действием и активизирует пониженный иммунитет. На клеточном уровне он повышает фагоцитоз макрофагов которые удачно борются с вирусом. Краснуха – это системная вирусная патология, поэтому она требует назначение интерферона как парентерально, так и орально до 3 раз в сутки. Это связано с тем, что данные препараты проникают в организм на тканевом уровне и после этого быстро инактивируются.
Профилактика краснухи
 Основная профилактика данного заболевания – это вакцинация. Ее обязательно стоит пройти не только детям, но и тем женщинам, которые достигли детородного возраста, но не переболели краснухой до этого. Особенно, если они планируют беременность в ближайшем будущем. Чтобы предупредить распространение вируса, больного краснухой ребенка следует изолировать на срок до 7 дней после появления у него высыпаний. Карантин в детском коллективе, который посещал больной ребенок, не предпринимают. При этом следует обязательно оградить контакт пациента с беременными женщинами.
Основная профилактика данного заболевания – это вакцинация. Ее обязательно стоит пройти не только детям, но и тем женщинам, которые достигли детородного возраста, но не переболели краснухой до этого. Особенно, если они планируют беременность в ближайшем будущем. Чтобы предупредить распространение вируса, больного краснухой ребенка следует изолировать на срок до 7 дней после появления у него высыпаний. Карантин в детском коллективе, который посещал больной ребенок, не предпринимают. При этом следует обязательно оградить контакт пациента с беременными женщинами.
От краснухи прививку проводят всем детям согласно календарю вакцинации. Ее делают в виде внутримышечной или подкожной инъекции. Прививка через 15-20 дней формирует у ребенка стойкий иммунитет, который остается активным более 20 лет.
Получить больше информации о симптомах, методах диагностики и лечения краснухи вы сможете, просмотрев данный видео-обзор:
Викторова Юлия, акушер-гинеколог
17,854 просмотров всего, 5 просмотров сегодня
Загрузка…
Источник



