Прилепская в н вагинальный кандидоз
Внедрение в клиническую микробиологию современных методов исследования позволило существенно расширить наши представления об отрицательном воздействии факторов внешней среды на микрофлору макроорганизма, что ведет к развитию разнообразных патологических процессов как воспалительного, так и невоспалительного генеза.
Речь, в частности, идет о дисбактериозе влагалища. Несмотря на появление новых методов диагностики, терапии и профилактики этого состояния, частота дисбактериоза влагалища продолжает оставаться высокой, что влияет на здоровье и психоэмоциональную сферу огромного числа женщин [1–4]. Одной из основных причин развития данного состояния является рост числа иммунодефицитных состояний, наблюдаемый на фоне ухудшения экологической обстановки, неправильного питания, частых стрессов, фармакологического бума с бесконтрольным применением лекарственных средств, в первую очередь антибиотиков [5].
Чаще всего генитальная инфекция, вызывающая дисбактериоз влагалища, обусловлена несколькими патогенными факторами — вирусами, бактериями, грибами, простейшими, которые вызывают схожие по клиническому течению, но различные по патогенезу и методам лечения заболевания [1, 6, 7].
Вульвовагинальный кандидоз является превалирующим инфекционным заболеванием, поражающим слизистую вульвы и влагалища у женщин репродуктивного возраста. В последние годы распространенность кандидоза неуклонно растет, удельный вес этого заболевания в структуре инфекционных поражений вульвы и влагалища составляет 30–45%. Вульвовагинальный кандидоз занимает второе место среди всех инфекций влагалища и является одной из наиболее распространенных причин обращения женщин к гинекологу. В США и Европе ежегодно регистрируется 13 млн случаев этого заболевания [8, 9].
Этиология
Анализ медицинской литературы последних лет свидетельствует о возросшем интересе к проблеме микозов в целом и вульвовагинального кандидоза в частности. Микозы — широко распространенная группа инфекций, которые вызываются большим числом различных видов патогенных и условно-патогенных грибов [3, 10–13].
Грибы’ (лат. Fungi или Mycota) — царство живой природы, объединяющее эукариотические организмы, сочетающие в себе некоторые признаки как растений, так и животных.
Микозы являются важной проблемой клинической медицины. Из потенциальных «болезней будущего» микозы превратились в актуальные «болезни настоящего». Возбудители микозов многочисленны, и вызываемые ими заболевания человека и животных весьма разнообразны. Количество видов микроскопических грибов (микромицетов) оценивается примерно в 100 000–200 000 видов. Ежегодно описывается приблизительно 1500 новых видов. Реальное значение в клинической практике в настоящее время имеют около 100 видов [14].
Дрожжеподобные грибы рода Candida принадлежат к семейству Cryptococcaceae. В настоящее время известно до 200 видов грибов рода Candida. Из них лишь C. albicans, С. glabrata, C. pseudotropicalis, C. tropicalis, C. krusei, C. parapsilosis, C. quillermondii и некоторые другие могут вызвать заболевания. Candida spp. — одноклеточные дрожжевые микроорганизмы размером 6–10 мкм.
Многие Candida spp. диморфны, образуют псевдомицелий или мицелий. Повсеместно некоторые Candida spp. выявляют при посевах со слизистой оболочки полости рта и ЖКТ у 30–50% здоровых людей, со слизистой оболочки гениталий — у 20–30% здоровых женщин. Поэтому важно различать заболевание (кандидоз) и колонизацию слизистых оболочек или кожи, при которой применения антимикотиков обычно не требуется.
Источник возбудителя инвазивного кандидоза обычно эндогенный, поскольку Candida spp. — естественные обитатели слизистых оболочек и кожи человека [15].
Основная роль в возникновении вагинального кандидоза принадлежит грибам рода Candida albicans, которые выделяются в 95% случаев этого заболевания. Они являются наиболее патогенными вследствие высокой адгезивной способности и выработки литических ферментов, обеспечивающих их пенетрацию в эпителиоциты влагалища [16].
Факторами риска развития вагинального кандидоза являются:
- длительный и/или бессистемный прием антибиотиков [17];
- беременность;
- использование оральных контрацептивов (особенно с высоким содержанием эстрогенов);
- применение кортикостероидов, цитостатиков, лучевой терапии;
- эндокринные заболевания (сахарный диабет, дисфункция яичников);
- развитие иммунодефицита (тяжелые инфекционные заболевания, травмы, операции).
Предрасполагающими к развитию заболевания факторами могут быть:
- ношение синтетической облегающей одежды;
- ожирение;
- несоблюдение гигиенических условий;
- жаркий климат;
- использование гигиенических средств;
- употребление йогуртов и продуктов с повышенным содержанием лактобацилл [18].
В то же время подчеркивается противоречивость полученных данных в отношении перечисленных факторов риска развития вульвовагинального кандидоза, что обусловливает необходимость проведения дополнительных исследований [19].
Особенности инфекции
В развитии кандидозной инфекции различают следующие этапы:
1. Адгезия грибов к поверхности и колонизация грибами слизистой оболочки.
2. Инвазия в эпителий, преодоление эпителиального барьера слизистой оболочки, попадание в соединительную ткань собственной пластинки, преодоление тканевых и клеточных защитных механизмов.
3. Проникновение в сосуды и гематогенная диссеминация с поражением различных органов и систем.
Значительное увеличение числа случаев вульвовагинального кандидоза обусловлено действием предрасполагающих факторов, описанных выше. При назначении антибиотиков широкого спектра действия необходимо учитывать, что они подавляют не только патогенные бактерии, но и находящиеся во влагалище лактобациллы, являющиеся физиологическими антагонистами дрожжеподобных грибов (лактобациллы подавляют прикрепление Candida к клеткам эпителия и их размножение). В результате сдвига рН в щелочную среду влагалищного содержимого процесс самоочищения влагалища нарушается. Кроме того, Candida обладают способностью использовать антибиотики в качестве источников питания. При этом создаются благоприятные условия для активного размножения Candida в половых органах женщины [20].
Принято различать 3 клинические формы вагинального кандидоза:
- кандидоносительство;
- острая форма вульвовагинального кандидоза;
- хронический (рецидивирующий) вульвовагинальный кандидоз.
Кандидоносительство характеризуется отсутствием симптомов заболевания, но в микробиологическом исследовании в отделяемом влагалища дрожжеподобные грибы рода Candida присутствуют в небольшом количестве (<104 КОЕ/мл). Бессимптомное носительство Candida отмечается у 15–20% небеременных женщин репродуктивного возраста.
Терминология острого и хронического вульвовагинального кандидоза, подразумевающая только частоту рецидивов, упрощает постановку диагноза, но в то же время выделение в классификацию осложненной и неосложненной форм заболевания подразумевает вид возбудителя, тяжесть течения заболевания, а также состояние макроорганизма, что влияет на выбор способа терапии [20].
По мнению ряда авторов, причинами рецидивирующего вульвовагинального кандидоза являются изменения в локальном и клеточном иммунитете на уровне слизистой оболочки влагалища. Меньшее значение имеет гуморальный и врожденный иммунитет. Т1- и Т2-опосредованные клеточные реакции коррелируют с резистентностью и предрасположенностью к кандидозу слизистых оболочек. Реактивность Т1-типа с продукцией ИЛ-2, ИЛN-g и ИЛ-12 (стимулирующие макрофаги и полиморфно-ядерные лимфоциты), а также IgА слизистой оболочки являются доминирующими реакциями во влагалище. Они поддерживают бессимптомную колонизацию Candida. Реактивность Т2-типа с образованием ИЛ-4-6, ИЛ-10, IgG, гистамина и простагландина Е2 преобладает в тех случаях, когда эндогенные и экзогенные факторы приводят к увеличению числа микроорганизмов C. albicans. Этот ответ «выключает» защитные реакции Т1-типа и запускает реакции гиперчувствительности немедленного типа. Candida из фазы бластоспоры переходит в фазу гифы и возникает инвазия эпителия [21].
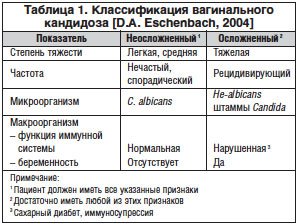
В настоящее время наиболее современная классификация вагинального кандидоза предложена D. A. Eschenbach (табл. 1) [22].
Одной из основных особенностей течения вульвовагинального кандидоза является его частое сочетание с условно-патогенной бактериальной микрофлорой, обладающей высокой ферментативной и литической активностью, что создает благоприятные условия для внедрения грибов в ткани [23].
Клиническими проявлениями вульвовагинального кандидоза являются: интенсивно выраженное раздражение и зуд во влагалища; типичные белые творожистые выделения и жжение в области наружных половых органов при мочеиспускании и болезненность при половом акте.
При хроническом рецидивирующем заболевании часто наблюдают обострение перед началом менструации [24].
Диагностика острого вульвовагинального кандидоза не представляет сложностей — это микроскопия патологического материала (соскобы со слизистых оболочек пораженных участков) и обнаружение в нативных или окрашенных по Граму препаратах дрожжевых почкующихся клеток и/или псевдомицелия и мицелия Candida spp. Во всех случаях необходимо исключить инфекции, передаваемые половым путем. Можно использовать рН-исследование. Если при цитологическом методе исследования Candida spp. не обнаружены (чувствительность метода составляет 65–70%), при наличии характерных клинических проявлений следует выполнить культуральное исследование (посев материала на специализированные среды) с целью обнаружения колоний Candida spp. В случае острого кандидоза указанных диагностических мероприятий вполне достаточно для постановки этиологического диагноза. При хроническом рецидивирующем вульвовагинальном кандидозе необходимы видовая идентификация возбудителя (при этой форме заболевания частота обнаружения грибов Candida, не относящихся к виду С. albicans, составляет до 20–25%) и определение чувствительности выделенной культуры грибов к антимикотическим препаратам [25–28].
Также можно использовать молекулярно-биологические методы исследования (полимеразная цепная реакция) — выявление ДНК определенного вида дрожжеподобных грибов, серологические реакции — реакция агглютинации (РА), реакция связывания комплемента (РСК), реакция преципитации, реакция пассивной гемагглютинации. Из комплекса серологических исследований наиболее существенное значение имеет РСК с дрожжевыми антигенами (1:10, 1:16). Диагностическим титром РА при кандидозах считается разведение сыворотки более чем 1:100 и иммуноферментный анализ — определение IgE-антител против C. albicans во влагалищных смывах. Наиболее высоким является титр IgE-антител к серотипу, А, который составляет 83% всех штаммов C. аlbicans [29].
Около 20–25% женщин с отрицательным результатом бактериологического исследования имеют положительные результаты посева на Candida уже через 30 дней после лечения. Это означает, что незначительное число микроорганизмов остается персистировать во влагалище, причем этого количества недостаточно для возникновения симптомного вагинита, но достаточно для того, чтобы при воздействии перечисленных триггерных факторов, стимулирующих избыточный рост грибов, привести к рецидиву заболевания [30].
Установлена прямая связь между сроком гестации и частотой возникновения вагинального кандидоза, для которого во время беременности характерны бессимптомное течение и частые рецидивы. Если грибы рода Candida обнаруживаются во влагалище 10–17% небеременных женщин, то вагинальный кандидоз у беременных встречается, по различным данным, в 30–40% случаев, достигая перед родами 44,4% [31]. Такие высокие показатели обусловлены изменениями гормонального баланса во время беременности [8].
Лечение
Современная фармакология предоставляет большой выбор препаратов антимикотического действия, но вопрос эффективности лечения на сегодняшний день остается до конца не решенными и не теряет своей актуальности. Требуется доработка старых и разработка новых схем лечения вульвовагинального кандидоза.
Терапия зависит от клинической формы заболевания. Основной целью назначения препаратов, обладающих адекватным спектром действия, является одновременное воздействие непосредственно на возбудителя и возможные системные резервуары дрожжеподобных грибов для эрадикации возбудителя и исключения возможных рецидивов [20].
Улучшению терапии вульвовагинального кандидоза способствуют сексуальное воздержание, объяснение врачом природы инфекции и способов лечения, понимание пациенткой, что исчезновению симптомов заболевания должна сопутствовать микробиологическая санация [32].
Для лечения вульвовагинального кандидоза в настоящее время используют следующие основные антимикотические препараты:
- полиенового ряда (натамицин, нистатин, леворин, амфотерицин В);
- имидазолового ряда (клотримазол, кетоконазол, омоконазол, миконазол, бифоназол и др.);
- триазолового ряда (флуконазол, итраконазол);
- прочие препараты (гризеофульвин, флуцитозин, хлорнитрофенол, деквалиния хлорид, препараты йода и др.).
Различают следующие пути введения противогрибковых средств:
- системный (пероральный, внутривенный и др.);
- местный (вагинальные суппозитории, таблетки и глобули, кремы, растворы) [33].

Впервые зарегистрированный в России сертаконазол (рис. 1) в виде вагинальных суппозиториев с длительным высвобождением препарата, содержащих 300 мг активного вещества, произведен Laboratoires Théramex (Монако) и маркетируется на российском рынке по лицензии фирмы Ferrer Internacionale A.S. (Испания) венгерским фармацевтическим заводом EGIS под торговым названием Залаин (Zalain). Залаин является противогрибковым средством — производным бензотиофена и имидазола — для местного использования.
Залаин вызывает лизис клеток грибов. Также механизм действия данного препарата связан с конкурентным антагонизмом с другим компонентом оболочки клеток — триптофаном. В терапевтических дозах препарат обладает фунгицидным и фунгистатическим действием. При интравагинальном введении высокие уровни Залаина сохраняются во влагалище продолжительное время и значительно превышают и минимальные ингибирующие, и фунгицидные концентрации против C. albicans, C. glabrata и прочих грибов, которые не относятся к роду Candida. Системное всасывание отсутствует при интравагинальном использовании. Залаин в неизмененном виде не обнаруживается ни в моче, ни в плазме крови.
В состав Залаина введен принципиально новый компонент — бензотиофен, который провоцирует разрыв плазматической мембраны клетки гриба, что и приводит к ее гибели, т. е. обеспечивается фунгицидное действие препарата. Бензотиофен обладает высокой липофильностью, чем усиливает проникновение препарата в кожу и ее придатки. Благодаря такому двойному механизму действия риск развития рецидивов является минимальным. Побочных эффектов и аллергических реакций при применении Залаина не отмечено ни у одной женщины.
Проведенные исследования показали, что Залаин — производное имидазола и бензотиофена, является эффективным и безопасным средством для лечения острого вульвовагинального кандидоза. Кроме выраженного антимикотического эффекта препарат обладает широким спектром действия (в т. ч. влияет и на неспецифическую флору: Streptococcus spp., Staphylococcus spp., Proteus spp., Bacteroides spp., E. сoli). Высокая клиническая эффективность Залаина (97,8%), короткий курс лечения, удобство применения, низкая частота побочных эффектов, незначимое системное воздействие, широкий спектр действия позволяют считать этот препарат перспективным в лечении острого вульвовагинального кандидоза, в т. ч. в сочетании с неспецифическим вагинитом, у небеременных и некормящих женщин [33].
При исследовании штаммов грибов, выделенных из влагалищного содержимого, были проведены тесты на чувствительность к различным азолам, нистатину, амфотерицину B и флуцитозину. Оказалось, что чувствительность к Залаину превосходила таковую к другим антимикотикам, свидетельствуя о большей активности Залаина [35].
Учитывая, что беременность является основным предрасполагающим фактором для развития вульвовагинального кандидоза, особую проблему представляет его лечение при данном состоянии [36].
К препаратам, применяемым у беременных, предъявляют особые требования. Наряду с высокой эффективностью и минимальной способностью индуцировать развитие резистентности у возбудителей, они должны характеризоваться низкой эмбриотоксичностью и хорошей переносимостью для матери. Некоторые противогрибковые препараты противопоказаны при беременности в связи с наличием у них тератогенного эффекта. С целью снижения риска развития нежелательных системных эффектов у матери и плода наиболее безопасным в период беременности является интравагинальный путь введения антимикотиков. Кроме того, при таком способе введения быстрее наступают редукция клинической симптоматики и выздоровление [12].
В связи с этим проведено исследование, в котором было выявлено, что Залаин высокоэффективен при однократном режиме лечения у беременных женщин. При этом его переносимость и удобство в применении позволяют считать данный препарат одним из перспективных в антифунгальной терапии острого вульвовагинального кандидоза у женщин во время беременности [37].
В заключение можно сказать, что Залаин можно использовать для лечения как острой формы вульвовагинального кандидоза, так и рецидивирующей, а также у беременных женщин.
Источник
Комментарии
Опубликовано в сборнике статей:
«Опыт клинического применения суппозиториев вагинальных Ливарол® при остром и хроническом вульвовагинальном кандидозе»
А.М. Торчинов, М.В. Мазуркевич
МГМСУ, кафедра акушерства и гинекологии, Москва
Вульвовагинальный кандидоз (ВВК) — одно из наиболее часто встречающихся заболеваний, с которыми на практике приходится сталкиваться акушерам и гинекологам. Вульвовагиниты, обусловленные грибковой инфекцией, занимают, по данным разных авторов, от 30 до 40% в структуре инфекционных поражений наружных половых органов (вульвы и влагалища) и их число неуклонно увеличивается. Причем ВВК является одной из наиболее частых причин обращения женщин за медицинской помощью. Чаще им страдают женщины репродуктивного возраста ВВК представляет собой значительную социальную проблему, существенно снижает качество жизни женщины, может привести к осложнениям беременности.
Существует ряд известных факторов, предрасполагающих к развитию ВВК:
- изменение гормонального фона (беременность, постменопауза). Риск развития вагинального кандидоза изменяется в соответствии с фазами менструального цикла, причем пик заболеваемости приходится на вторую фазу цикла. Это связано с повышением содержания гликогена в эпителиоцитах, сдвигом рН и угнетением механизмов иммунной защиты;
- лечение некоторыми лекарственными препаратами может быть осложнено развитием вагинального кандидоза (антибиотики, иммунодепресанты, кортикостероиды, контрацептивы и спермициды). Антибиотики широкого спектра действия подавляют нормальную вагинальную флору, включая лактобактерии (Lactobacterium acidophillus). Нарушение структуры нормальной бактериальной флоры может изменять кислую pH влагалища и уменьшать конкуренцию за нутриенты, такие как гликоген. Эти факторы облегчают пролиферацию кандиды во влагалище, что приводит к развитию инфекции.
Развитию ВВК способствуют хронические заболевания женских половых органов, как воспалительные, так и дисгормональные. Также важно состояние желудочно-кишечного тракта (качество пищи, нерегулярное питания, различные диеты, которые приводят к дисбактериозу кишечника).
ВВК — болезнь современной цивилизации, его развитию способствуют ношение белья из синтетических тканей, плотно облегающих тело. В этих условиях создается микроклимат с повышенной влажностью и температурой, что приводит к мацерации рогового слоя кожи, возникновению термостатных условий для развития местной микрофлоры, в частности грибов.
Необходимо отметить неадекватное принцевание (контрацепция, самостоятельное лечение), применение современных интимных средств гигиены, которые являются триггером развития реакции гиперчувствительности и предрасполагают к колонизации грибковой инфекции.
Также важную роль в развитии ВВК играет сексуальное поведение: орогенитальные контакты, высокая частота половых сношений [12].
Вульвовагинальный кандидоз чаще всего вызывается избыточным ростом дрожжевого гриба Candida albicans, который в норме находится в вагинальной флоре. C. albicans является единственной причиной вагинального кандидоза в 85-90% случаев, на остальные виды Candida (C. glabrata, C. krusei, C. tropicals, C.parapsilosis, C. lusitaniae) остается 10-15%.
C. albicans — нормальный компонент флоры влагалища, кожи и кишечника. Более 40% женщин имеют C. albicans в составе вагинальной флоры без симптомов болезни. В нормальных условиях Candida не вызывает заболевания. Тем не менее все виды C. albicans — оппортунистические патогены, и при определенных условиях под действием экзогенных и/или эндогенных факторов, они могут расти, становятся патогенными и вызывают заболевание.
Причинами возникновения ВВК являются трансформация сапрофитной формы дрожжеподобных грибов в вирулентную и аутоинфицирование из экстрагенитальных очагов кандидоза (преимущественно из кишечника) [2].
В развитии патологического процесса большое значение имеет колонизационная резистентность слизистой оболочки влагалища, которая определяет устойчивость ее эпителия к колонизации условно-патогенными и патогенными микроорганизмами [1].
Триггером развития ВВК является не изменение свойств возбудителя, а снижение резистентности организма-хозяина.
Грибы рода Candida нередко участвуют в микробных ассоциациях и могут являться маркерами воспалительных заболеваний мочеполовых органов, вызванных возбудителями инфекций, передающихся половым путем.
Способ заражения и пути передачи возбудителя при кандидозном вульвовагините остаются предметом дискуссии.
Несмотря на то что партнеры могут быть носителями одного и того же штамма возбудителя, половой путь передачи заболевания в настоящее время не считается значимым. У 5-25% половых партнеров женщин с вагинальным кандидозом выявляют носительство грибов [3].
В случаях хронического, рецидивирующего заболевания женщин следует исследовать половые органы и сперму их партнеров. При обнаружении грибов, а чаще это те же виды, что и у женщины, следует провести лечение независимо от клинического состояния партнера.
Стоит отметить основные факторы защиты макроорганизма, препятствующие развитию ВВК, такие как нормальный состав микрофлоры влагалища, местные противогрибковые и противомикробные факторы, синтезируемые слизистой влагалиша и иммунная система, причем основная роль антител заключается в блокировании Candida-рецепторов и литических ферментов возбудителя. Необходимо помнить о собственных механизмах грибов рода Candida: смена фаз роста, возможность существования при разной температуре и РН среды, структура их клеточной стенки, которая позволяет избежать многих противогрибковых факторов, протеиназы и каталаза грибов противостоят фунгицидным факторам макрофагов и системы перекиси водорода [13].
В настоящее время выделяют три формы кандидозной инфекции [4]:
- грибы рода Candida могут быть выделены из влагалища практически здоровых женщин при отсутствии клинических признаков ВВК, что подразумевает носительство;
- острый кандидозный вульвовагинит: длительность заболевания не превышает 2 мес. В клинической картине преобладают выраженные признаки местного воспаления вульвы и влагалища (гиперемия, отек, творожистые серо-белые выделения, зуд и жжение);
- хронический (рецидивирующий) кандидозный вульвовагинит: длительность заболевания составляет более 2 мес, при этом на слизистых оболочках вульвы и влагалища выражены инфильтрация, лихенизация и атрофия. Нередко в патологический процесс вовлекается мочевая система с развитием клинических проявлений цистита и уретрита
Нозологическая дифференцировка целесообразна с точки зрения выбора рациональной этиотропной терапии [10].
Для диагностики ВВК используется микроскопическое исследование, позволяющее определить наличие гриба, его спор, мицелия, количество лейкоцитов, облигатно анаэробных бактерий и лактобацилл. Для видовой идентификации гриба обязательно культуральное исследование.
В связи с выраженной тенденцией к распространению ВВК особую важность приобретает проблема его лечения. Причем значительные трудности возникают при лечении рецидивирующей формы кандидозной инфекции. Проблемы этиотропной терапии ВВК зависят от особенностей возбудителей, от неспособности некоторых препаратов обеспечить полную эрадикацию Candida spp. во влагалище [9]. Это наблюдается при наличии устойчивости к противомикробной терапии, чаще для системных антимикотиков, и неконтролируемой концентрации местных противогрибковых препаратов с большой дозировкой и очень коротким курсом лечения.
Часто болезнь протекает длительно и без желаемого эффекта от проводимой терапии. Одной из причин этого является необоснованное использование лекарственных средств, так как часто пациентки занимаются самолечением. После завершения курса лечения, несмотря на отрицательные результаты культурального исследования, эрадикация микроорганизма может быть неполной, что может привести к развитию рецидивов.
Вопросы лечения ВВК представляют собой большие трудности. Одновременно с антимикотической терапией необходимо проводить коррекцию состояний, приводящих к развитию ВВК [10]. Согласно клиническим рекомендациям, при назначении лечения, необходимо, вопервых, достигнуть элиминации возбудителя, во-вторых, устранить факторы, поддерживающие рецидивирующий характер заболевания, и, в-третьих, проводить лечение сопутствующих заболеваний, утяжеляющих урогенитальный кандидоз.
Выделяют следующие этапы развития инфекционного процесса при проникновении в организм грибов рода Candida:
- прикрепление (адгезия) грибов к поверхности слизистой оболочки и ее колонизация;
- внедрение (инвазия) в эпителий;
- преодоление эпителиального барьера слизистой оболочки, проникновение в соединительную ткань собственной пластинки;
- преодоление тканевых и клеточныхзащитных механизмов;
- проникновение в сосуды;
- гематогенная диссеминация с поражением различных органов и систем.
При ВВК инфекционный процесс затрагивает чаще только поверхностные слои эпителия влагалища; если макроорганизм полностью не способен элиминировать возбудитель, инфекция персистирует десятки лет [10]. Также на поверхности слизистой оболочки влагалища грибы рода Candida вступают во взаимодействие с различными представителями микрофлоры. Бактерии в большинстве случаев тормозят рост грибов и их прикрепление к эпителиоцитам влагалища за счет секреции антифунгальных веществ и конкуренции за рецепторы на эпителиоцитах влагалища. Огромную роль играют лактобациллы: они вырабатывают вещества, тормозящие рост грибов и их прикрепление к эпителиоцитам влагалища.
Применение местных препаратов патогенетически обосновано, так как они наиболее безопасны, высокоэффективны, имеют широкий спектр действия и несклонны к формированию устойчивости.
С появлением новых препаратов разрабатываются новые схемы лечения ВВК, особенно его хронической, рецидивирующей формы. Так как причинами рецидивирующего ВВК чаще являются изменения в локальном и клеточном иммунитете на уровне слизистой влагалища [10], целесообразно применение местных препаратов с курсом лечения не менее 5-7 дней.
При лечении ВВК используют как системные, так и интравагинальные анти-микотические средства, сопоставимые по эффективности [1, 2, 9-11).
Лекарственное средство должно удов-летворять ряду требований:
- обладать высокой эффективностью;
- безопасностью;
- удобством в применении;
- оптимальным соотношением “цена-качество”.
Лечение показано при наличии клинической картины заболевания, подтвержденной микроскопически и/или культурально. Вопрос о необходимости фармакотерапии при бессимптомном носительстве в настоящее время до конца не решен. Перед предстоящими диагностическими вмешательствами возможно назначение противогрибковых лекарственных средств [1,7].
Адгезии грибов Candida к эпителию влагалища способствует, в частности, уменьшение резидентной микрофлоры влагалища и изменение рН вагинального секрета Характерным отличием кандидозной инфекции от кандидоносительства является инвазия дрожжеподобных грибов в эпителиальную клетку, обуславливающая развитие тканевой реакции [8]. Санация влагалища при вагинитах может быть достигнута с помощью местнодействующих препаратов, обладающих активностью в отношении дрожжеподобных грибов.
Результаты нескольких клинических исследованиях свидетельствуют о том, что интравагинальный путь введения антимикотических препаратов остается востребованным практикующими врачами и пациентками и обладает рядом преимуществ (возможность создания высокой концентрации действующего вещества при его минимальной системной абсорбции, что позволяет избежать нежелательные явления и лекарственные взаимодействия) [11].
Необходимо помнить, что проводя системное лечение ВВК во время и/или после антибиотикотерапии, мы повышаем нагрузку на органы элиминации. При случайном (чаще самостоятельном) лечении, при неуточненной беременности местные препараты менее опасны.
Для лечения ВВК в настоящее время используются полиеновые антибиотики, производные имидазола, триазолы. Препараты с фунгицидным действием (чаще ими являются лекарственные средства местного действия) оказывают непосредственное повреждающее воздействие на клетку гриба. Фунгистатическое действие — нарушение синтеза разных компонентов мембраны клетки гриба и ингибирование роста клетки — характерно для системной терапии.
В связи с этим целесообразно использовать лекарственное средство, обладающее и фунгистатическим и фунгицидным эффектом. Таким препаратом из группы азолов является кетоконазол — синтетическое диоксолановое производное имидазола. Нарушение синтеза мембраны лежит в основе фунгистатического действия этого препарата. При очень высоких концентрациях препарата, достигаемых только при местном применении, тяжелые повреждения мембраны дают фунгицидный эффект.
Другим механизмом действия кетоконазола является угнетение тканевого дыхания на уровне цитохром С оксидазы. Причем нарушенная деятельность мембранных ферментов приводит к подавлению синтеза хитина клеточной стенки.
Кетоконазол в виде таблеток проявляет преимущественно фунгистатический эффект, но в местных формах (кремы, вагинальные суппозитории) его концентрации (1-2%) достаточны для развития фунгицидного действия.
В состав вагинальных суппозиториев “Ливарол”, помимо кетоконазола, входит полиэтиленоксидная основа, которая способствует увлажнению слизистых оболочек и улучшает взаимодействие активного компонента препарата с вагинальными эпителиоцитами.
Кетоконазол в виде вагинальных суппозиториев “Ливарол” назначается по 1 суппозиторию (400 мг) в сутки в течение 5 дней при остром ВВК, при хроническом ВВК предлагается удвоенная дозировка (по 1 суппозиторию — 400 мг -2 раза в день) в течении 7 дней и последующая интермиттирующая превентивная терапия по 1 суппозиторию (400 мг) в сутки 5 дней перед менструациями в течение 6 мес [9].
Результаты проведенных клинических исследований препарата “Ливарол” [9, 11, 12], свидетельствуют о высоком уровне чувствительности к нему микрофлоры пациенток с ВВК и его безопасности, так как не выявлено ни одного случая непереносимости препарата или возникновения нежелательных явлений при его применении.
Учитывая данные клинических исследований, подтвердившие высокий антимикотический эффект препарата, в связи с достаточно равномерно распределенной концентрацией лекарственного средства, его безопасностью, удобством применения, отсутствием побочных явлений и системного воздействия, “Ливарол” рекомендуется для широкого использования в практике акушеров-гинекологов.
Выбор лекарственного препарата в каждом конкретном случае должен зависеть от тяжести клинического течения заболевания, наличия микстинфекции и сопутствующих заболеваний. Только комплексный подход к данной проблеме позволит повысить эффективность лечения ВВК, снизить процент и частоту рецидивирования.
ЛИТЕРАТУРА
1. Серов В.Н. Рациональная терапия влагалищной инфекции. Гинекология, 2005; 2 (7).
2. Ткаченко Л.В., Жукова СИ. Преимущества комбинированной терапии хронического рецидивирующего кандидозного вульвовагинита. Гинекология, 2006; 2 (7).
3. Jack D. Sobel Epidemiology and pathogenesis of recurrent vulvovaginal candidiasisAmJ Obst ОупесоЫ 1995.
4. Прилепская В.Н., Анкирская А С, Байрамова Г.Р., Муравьева В.В. Вагинальный кандидоз. М., 1997.
5. Романовская ТА. Современная практика и вопросы стандартизации терапии кандидозного вульвовагинита. Гинекология, 2004; 1.
6. Kent HL. Epidemiology of vaginitis. AmJ Obstet Gynecol 1999; 165:1168- 75.
7. Рациональная фармакотерапия в акушерстве и гинекологии, 2005.
8. Кисина В.И. Комбинированная терапия смешанных инфекций влагалища. Consilium Medicum 2005; 7 (5).
9. Романовская Т.А., Сергеев Ю.В. Хронический вагинальный кандидоз: новые возможности терапии. Иммунопатол., аллергол., инфектол. 2005; 1.
10. Тихомиров АЛ. Варианты терапии острого и xpoнического кандидозного вульвовагинита. Гинекология. 2005; 3 (7)
11. Мирзаболаева А.К., Долго-Сабурова Ю.В., Колб З.К и др. Опыт применения вагинальных суппозиториев “Ливарол” у больных ОКВВ. Гинекология. 2006; 2 (8).
12. Байрамова Г.Р ВВК Рациональная фармакотерапия. Гинекология. Экстравыпуск. 2006.
13. Хамаганова И.В. Кандидозный вульвовагинит Леч. врач. 2007; 3:50-3.
14. Савичева AM. Диагностика и лечение урогенитального кандидоза. Трудн. пациент. 2006; 9 (4): 28-33.
15. Прилепская В.Н., Байрамова Г.Р. Вульвовагинальный кандидоз — современные пути решения проблемы. Трудн. пациент. 2006; 9 (4): 33- 7.
16. Тихомиров АЛ. Основные принципы лечения кандидозного вульвовагинита. Consilium Medicum 2006; 6 (8): 58-62.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник


