Прививка от кори переболевшим коревой краснухой
Корь – одна из самых опасных болезней. Особенно тяжело патология протекает у непривитых взрослых. Во избежание инфицирования с самого раннего возраста проводится иммунизация. Но, бывают случаи, когда график не соблюдается, человек заболевает.
После выздоровления возникает логичный вопрос: если переболел корью, нужна ли прививка? Чтобы дать ответ, надо разобраться в том, что представляет собой такая болезнь, как она протекает, когда выполняется вакцинация и может ли она вызывать осложнения.
Показания для ревакцинации во взрослом возрасте
 Корь – острое вирусное заболевание, проявляющееся характерной пятнисто-папулезной сыпью на коже, воспалением слизистой рта и дыхательных путей, лихорадкой и общей интоксикацией.
Корь – острое вирусное заболевание, проявляющееся характерной пятнисто-папулезной сыпью на коже, воспалением слизистой рта и дыхательных путей, лихорадкой и общей интоксикацией.
Это одна из самых опасных патологий в мире. Корью заражаются практически 100% контактирующих с больным.
По статистике каждый год от этой патологии умирает 165000 людей. Особенно высока смертность у жителей Азии и Африки.
В нашей стране эпидемий удается избежать путем вакцинации.
Обычно от кори иммунизация проводится в детском возрасте. Но бывает, что график нарушается, человек не получает повторную дозу препарата от кори. Тогда ревакцинацию выполняют взрослым по графику или внепланово. Обычно манипуляцию делают до 35 лет тем лицам, которые раньше не контактировали с больными и не были привиты.
Показаниями для проведения этой процедуры являются:
- Комплексная вакцинация в соответствии с Национальным календарем прививок от паротита, кори и краснухи.
- Человек контактировал с инфицированным. В этом случае прививку делают в экстренном порядке.
- Планируется путешествие за границу (например, в Таиланд, Италию, Сингапур, Турцию, Китай). Вакцину вводят за месяц до поездки.
- Один из членов семьи заразился корью. Тогда прививают всех, кто проживает с заболевшим.
В группе риска находятся люди, которые работают в школах, высших учебных заведениях, медицинских учреждениях и контактируют с большим числом подростков и детей. Поэтому таких лиц нужно вакцинировать против кори в первую очередь. В рамках плановой иммунопрофилактики, при подозрении на контакт с больным человеком, прививку делают бесплатно. Лицам старше 35 лет за вакцинацию против кори приходится отдавать определенную сумму денег.
Для ревакцинации взрослых обычно применяют такие препараты:
- Приорикс. Это бельгийский комбинированный препарат от краснухи, кори и паротита. Производится компанией GlaxoSmithKline Biologicals.
- Вакцина коревая культуральная живая. Это российское средство, зарегистрированное в 2007 году. Для его изготовления выращивают вирус в культуре клеток японских перепелиных яиц. Вакцина является однокомпонентной.
- MMR II. Выпускает препарат голландская фирма Merck Sharp&Dohme. Вакцина живая, содержит антитела против краснухи, паротита и кори.
Все эти прививки являются взаимозаменяемыми, безопасными, эффективными. Чтобы минимизировать риск осложнений, надо правильно подготовиться к иммунопрофилактике.
Шансы заболеть у людей, которым не поставили вакцину
У тех лиц, которые не были привиты по плану и не переболели корью, шансы заразиться при контакте с инфицированным человеком составляют 99%. Во взрослом возрасте эта патология протекает более тяжело, чем в младенчестве.

Нередко больной сталкивается с такими осложнениями:
- отит;
- синусит;
- менингоэнцефалит;
- бронхит;
- гепатит;
- пневмония;
- менингит;
- пиелонефрит;
- кератит, приводящий в 20% случаев к слепоте;
- евстахиит, который может стать причиной развития тугоухости или полной потери слуха.
Менингоэнцефалит считается самым тяжелым осложнением кори для взрослого человека: в 25% случаев эта патология приводит к смерти. Болезнь поражает нервную систему.
Менингоэнцефалит развивается в 0,6% случаев. Проявляется патология так: после того как высыпания сходят, а температура нормализуется, ее показатели вновь резко повышаются, у человека возникают судороги, путается сознание. Единственной эффективной защитой от этого осложнения, является своевременная иммунопрофилактика взрослых и детей.
Привитые люди также могут заболеть корью. По статистике вероятность инфицирования у лиц, которым была введена вакцина, составляет 5%. При этом патология протекает более легко, обычно не сопровождается осложнениями.
Когда делать прививку от кори не стоит
 Прививка от кори – надежная защита от опасной болезни.
Прививка от кори – надежная защита от опасной болезни.
Но не всегда можно проводить иммунопрофилактику.
Медики выделяют абсолютные и временные противопоказания к вакцинации от кори.
К первой группе ограничений стоит отнести такие:
- гиперчувствительность к перепелиным и куриным яйцам;
- иммунодефицит;
- развитие сильной реакции на предыдущую вакцинацию;
- непереносимость антибактериальных средств аминогликозидной группы.
В данных случаях для профилактики применяют иммуноглобулин человека. Это средство содержит антитела из крови донора.
Как правило, на вакцину против кори у человека наблюдается легкая реакция в виде:
- кашля;
- температуры около 37,5 градусов;
- насморка;
- покраснения в зоне укола;
- суставных болей.
В отдельных случаях могут развиваться: крапивница, анафилаксия, отек Квинке. Среди тяжелых последствий иммунопрофилактики стоит назвать: миокардит, энцефалит, пневмонию, менингит. Чтобы избежать таких осложнений, человек на момент введения вакцины должен быть полностью здоровым. Желательно прививаться на фоне приема антигистаминных препаратов.
Временными противопоказаниями к иммунопрофилактике являются:
- операция, проведенная менее 30 дней назад;
- лактационный период;
- обострение хронических заболеваний (до перехода патологии в стадию ремиссии);
- химиотерапия полученная около 3 месяцев назад;
- лечение препаратами крови;
- лейкоз;
- беременность;
- наличие инфекционной болезни, которая сопровождается высокой температурой.
Для выявления временных и постоянных противопоказаний перед иммунопрофилактикой нужно проходит обследование.
Нужна ли прививка от кори, если переболел в детстве
У взрослых лиц, переболевших в детстве корью, вырабатывается пожизненный стойкий иммунитет к этой инфекционно-вирусной патологии. Таким людям прививаться не нужно. Чтобы узнать, имеется ли иммунитет к кори, надо сдать в лабораторию кровь для анализа на наличие специфических антител против вируса этой патологии. Получить направление на исследование сыворотки можно у терапевта.
Таким образом, корь – опасная болезнь, которая нередко вызывает тяжелые осложнения и приводит к смерти. Во избежание заражения выполняется иммунопрофилактика. Обычно прививают еще в младенчестве, но бывают случаи, когда график нарушается. Тогда для выработки стойкого иммунитета против кори, вакцину вводят во взрослом возрасте по графику или внепланово. Прививка защищает на 99%. Если даже вакцинированный человек и заражается, то болезнь он переносит легче.
Источник
24 апреля 2019
Аверьянова Света

Корь и краснуха — это одно и то же или нет: такой вопрос не редкость. Еще в начале XIX века общепринятым было мнение, что краснуха является вариантом кори. И лишь в 1881 году на конгрессе по педиатрии ее выделили как самостоятельную болезнь.
До сих пор дифференциальная диагностика этих двух патологий иногда вызывает трудности даже у опытных врачей. Маме и папе больного ребенка бывает сложно сориентироваться, поэтому неплохо знать основные аспекты этиологии и лечения данных заболеваний.
Краткое описание болезней
Корь
Корь у детей (лат. Morbilli) — это острая инфекция, которая передается от заболевшего другим людям воздушно-капельным путем. Инфекционным агентом является РНК-вирус (миксовирус). Восприимчивость к заболеванию практически стопроцентная. В холодное время вспышки кори у детей фиксируются в детских садах чаще.
Инкубационный период продолжается в среднем две недели. Болезнь развивается быстро. Вначале появляются признаки катарального воспаления совместно с интоксикацией. Температура тела поднимается до 38°C, реже — 39°C. Ребенка беспокоит общее недомогание, ринит, конъюнктивит, продолжительный сухой кашель.
Постепенно симптомы нарастают, и на 3–4-й день болезни проявляется специфическая сыпь на коже и слизистых. Вначале видны пятна различной формы, которые могут расти и сливаться, возвышаясь над эпидермисом, образуя узелки. Через пару суток яркие высыпания сменяются бледной пигментацией. Элементы сыпи на теле возникают поэтапно (сверху вниз).

Если течение болезни гладкое и нет осложнений, то выздоровление наступает к 7–9-му дню.
При атипичных вариантах патологии или вовлечении в процесс микробной флоры сроки изменяются. Так как коревой вирус приводит к угнетению местного и общего иммунитета, вторичные инфекции протекают тяжело и могут привести к трагичному финалу. В 2017 году ВОЗ зарегистрировала 92 тысячи смертельных случаев от кори у детей до 5 лет.
Лечение нацелено на подавление симптомов болезни. Профилактические меры включают вакцинацию, введение иммуноглобулинов и неспецифические мероприятия. Прививка от кори внесена в национальный прививочный календарь. Все дети, если они не имеют медотвода, подлежат обязательной вакцинации.
Краснуха
Краснуха (лат. Rubeolla) — это антропонозная инфекция, которую порождает РНК-вирус (род рубивирусов). Механизм передачи чаще аэрозольный, реже контактный или парентеральный. Если женщина заражается во время беременности, то возбудитель передается плоду (врожденная краснуха). Приобретенная форма болезни чаще возникает у детей от 2 до 9 лет.
Инкубационный период не превышает 2–3 недель. Продромальная стадия наблюдается не всегда, и ее продолжительность варьируется от пары часов до нескольких дней.
Ее проявления: субфебрильная температура, плохое самочувствие, умеренные катаральные явления (заложенность носа, дискомфорт в горле, покраснение глаз и ротоглотки), лимфаденит затылочных и шейных узлов.
Затем начинается этап высыпаний, длящийся 3–4 дня. Сыпь в большинстве случаев бледно-розовая, мелкая, с ровными контурами. Она появляется одномоментно на лице, туловище и конечностях.
Иногда визуально картинка может напоминать сыпь при кори. Экзантема проходит бесследно к 4-м суткам от начала высыпаний.

Полиаденит является типичным признаком болезни. Чаще увеличиваются задние шейные и затылочные лимфатические узлы, реже — подчелюстные, околоушные, подмышечные и подколенные. Внутренние органы, как правило, не поражаются. Возможны воспалительные процессы в суставах. Самым опасным последствием инфекции считается воспаление головного мозга. Летальные исходы практически не наблюдаются.
Для врожденной краснухи характерна патологическая триада: порок сердца, катаракта и потеря слуха. Однако при попадании вируса в кровоток плода он способен привести к развитию аномалий в любой системе организма. Поражаются сразу несколько органов.
В нашей стране от краснухи прививают всех детей, если нет противопоказаний. Первая инъекция делается в год, вторая в 6 лет. В ответ на вакцинацию вырабатывается стойкий иммунитет.
Исторический факт! Доктора прошлых столетий дали краснухе название «третья болезнь», так как в списке детских заболеваний, сопровождающихся экзантемой, она стояла на третьем месте.
Что общего у заболеваний
Вирусные инфекции похожи между собой. Наибольшие трудности в постановке диагноза возникают, если приходится отличать истинную корь от коревой краснухи (вариант болезни, при котором клиническая картина двух болезней очень схожа) или при наслоении других заболеваний.
Общими для двух патологий являются следующие моменты:
- антропонозные вирусные инфекции детского возраста;
- преимущественно передаются по воздуху при непосредственном контакте с больным, иногда вирус может переноситься на другие этажи здания, в соседние комнаты;
- высокая восприимчивость к возбудителю;
- схожая симптоматика в определенные периоды болезни;
- диагностика основывается на клинико-эпидемиологическом анализе и лабораторных данных (общий анализ крови, серологический и вирусологический методы);
- лечение в большей степени направлено на устранение симптомов и побочных явлений;
- обязательная вакцинация;
- при легком течении болезни благоприятный прогноз;
- если человеку пришлось переболеть, формируется длительный иммунитет.
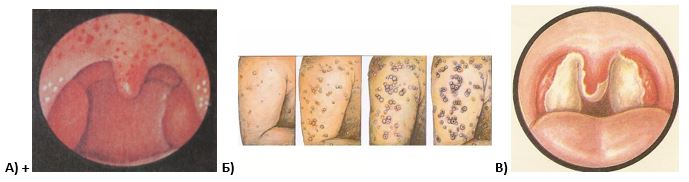
В разгар инфекционного процесса, когда наблюдается высокая температура, общее недомогание и яркая кожная реакция, различия между патологиями могут быть минимальными. Определить корь это, краснуха или нет, сможет только детский врач.
Практический совет! Чтобы педиатр имел полноценную картину того, как развивалась болезнь, родители могут записать в блокнот: когда малыш начал болеть, какие симптомы появились и сколько по времени они развивались. Можно сделать фотографии, на которых видно, как выглядит сыпь в разные дни заболевания. Эти фото помогут доктору провести сравнительный анализ.
Основные отличия
Различать две инфекции проще, если они имеют типичное течение. При атипичных формах разница между ними может быть незначительной. При наслоении микробной инфекции клиническая картина дополняется новыми симптомами, которые также затрудняют постановку диагноза.

Сравнительная таблица «Чем отличается корь от краснухи»:
| Параметр | Корь | Краснуха |
|---|---|---|
| Инфекционный агент | Парамиксовирус | Рубивирус |
| Источник заражения | Заболевший | Больной человек |
| Пути заражения | Воздушно-капельный | Распространение по воздуху, реже через кровь, в частности от матери плоду |
| Инкубационный период | 1–2 недели, реже до 17 дней, после иммунопрофилактики — 3 недели | 18-23 дня |
| Начальная стадия болезни | Развивается остро, с лихорадкой до 38–39°C, имеются симптомы интоксикации, надоедливый непродуктивный кашель, ринит, воспаление конъюнктивы | Возможен продромальный период от пары часов до пары суток, который проявляется слабо выраженной интоксикацией и катаральными явлениями, затем появляется сыпь, характерен лимфаденит |
| Разгар болезни | Усиливаются проявления интоксикации и катарального воспаления, температура будет держаться в пределах фебрильных показателей, выражен конъюнктивит, насморк и кашель, слизистые внутренней поверхности рта отечные, видны пятна Бельского – Филатова – Коплика (маленькие беловатые точки с красной окантовкой), десны покрыты серовато-белым налетом, лицо одутловатое, веки опухшие, наблюдаются слезотечение и светобоязнь | С первого дня болезни на коже проступает характерная сыпь, воспаление глаз и носоглотки бывает не всегда и длится пару дней, типичным признаком инфекции является полиаденит |
| Отличия сыпи | На 4–5-е сутки появляется сыпь, начинаясь с ушей и лица, затем спускаясь ниже, имеющая вид пятен, которые растут, сливаются и формируют пятнисто-папулезную экзантему; в такой же последовательности проходит пигментация, поэтому можно наблюдать бледные элементы сыпи на лице и яркие высыпания на конечностях | Сыпь, как правило, мелкопятнистая, неяркая, не склонная к слиянию, появляется одномоментно на разных участках тела, преимущественно локализуется на лице и разгибательных поверхностях, но может быть полиморфной и многовариантной |
| Стадия выздоровления | Если течение болезни гладкое, все элементы сыпи перерождаются в пигментные участки и бесследно исчезают, общее самочувствие улучшается | Сыпь исчезает бесследно на 4-е сутки после начала высыпания при гладком течении болезни |
| Классификация болезни | Подразделяют по тяжести, по типичности, по течению | Такая же, как при кори |
| Возможные осложнения | Обусловленные непосредственно патогенным действием вируса и вызванные вторичной микробной флорой | Осложнения возникают редко, представляют опасность энцефалит и менингит |
| Как лечить | Устранять симптомы | Лечение симптоматическое |
| Профилактика | Обязательная вакцинация (прививка внесена в национальный прививочный календарь), применение иммуноглобулина тем, кто имел контакт с источником инфекции и не имеет специфических антител | Вакцинация, пассивная иммунизация, выявление больных, их лечение и изоляция, мероприятия с контактными, обследование беременных женщин на этапе планирования беременности и во время нее |
| Иммунитет | После двух доз вакцины или перенесенной инфекции появляется стойкий иммунитет | После прививок или перенесенного заболевания, у человека будет длительный иммунитет |
| Прогноз | При типичной форме заболевания — благоприятный | При типичной приобретенной форме — благоприятный, при врожденной краснухе — неблагоприятный |
Особое внимание уделяется предупреждению инфицирования беременных женщин вирусом краснухи. Когда гинеколог начинает оформлять индивидуальную карту роженицы, он вносит туда результат анализа крови на наличие антител к возбудителю. Если иммунный ответ положительный, то будущему малышу ничего не угрожает.
При отсутствии у матери иммунитета зародыш находится в опасности на протяжении всего периода вынашивания. Однако после 4-го месяца беременности риск развития пороков снижается. Врожденная краснуха отличается по многим параметрам от приобретенной формы заболевания и требует особого подхода.
Важно! Если родители заметили у ребенка даже одно подозрительное пятнышко на коже или видимых слизистых, не надо гадать, что это — крапивница или серьезное инфекционное заболевание. Как определить ту или иную патологию, знает врач.
Если болел краснухой, можно ли заболеть корью
Человек может заболевать корью, если болел краснухой, и наоборот — после перенесенной краснухи заражаться корью. Эти патологии вызывают разные вирусы. Антитела, которые иммунная система выработала к одному возбудителю, не защитят от другого.
Рекомендуем вам посмотреть полезную передачу про корь, краснуху и ветрянку:
ВАЖНО! *при копировании материалов статьи обязательно указывайте активную ссылку на первоисточник: https://razvitie-vospitanie.ru/zdorovie/kor_i_krasnuha.html
Если вам понравилась статья — поставьте лайк и оставьте свой комментарий ниже. Нам важно ваше мнение!
Источник
Содержание
Самое лучшее лечение против инфекций — зачастую не мощная противовирусная терапия, а своевременная безопасная профилактика. Во многих случаях единственная правильная защита против кори — это прививка. Если за несколько последних лет удалось снизить заболеваемость корью более чем на 85% — то всеобщая иммунизация реально может уменьшить циркуляцию вируса в природе.
В каком возрасте делают прививку от кори? Спасает ли она от заболевания? Сколько раз проводят вакцинацию? Что нужно обязательно сделать до и после прививки и какая вакцина от кори лучше? Ответим ниже на эти вопросы.
Что нужно знать о кори
Эта инфекция в наше время встречается редко и в этом заслуга только вакцинации от кори. Заболевание относится к разряду опасных и для этого есть много причин.
- С момента заражения корью у ребёнка наблюдается высокая температура, её максимум нередко достигает 40 °C, но бывает и выше.
- Кроме обычных симптомов простуды (сухой кашель, боль в горле, насморк, чихание) малыша беспокоят и специфические проявления: светобоязнь, осиплость голоса, сыпь по всему телу, отёк век.
- Ребёнок может заразить корью окружающих вплоть до четвёртого дня с момента появления первого высыпания.
- С первого дня развития инфекции происходит резкое снижение иммунитета, поэтому для этой болезни характерны различные бактериальные осложнения.
- Если мама переболела корью, то новорождённый ребёнок будет под защитой иммунитета всего три месяца. По истечении этого времени малыш также подвержен развитию заболевания, как и окружающие.
- Тяжелее всего корь протекает у маленьких детей до 5 лет, одно из самых грозных осложнений — это смертельный случай.
- Согласно статистике, в 2011 году более сотни тысяч детей умерло от кори. Это дети, который не были привиты от инфекции.
Вопрос почему корь и в наши дни легко и быстро распространяется остаётся открытым. Ведь возбудитель крайне неустойчив во внешней среде и легко погибает при воздействии практически любых физических и химических факторов. Передаётся вирус воздушно-капельным путём во время кашля, чихания. Человек считается заразным весь инкубационный период, когда нельзя точно сказать, чем он заражён.
Можно ли заболеть корью после прививки? — да, такое может случиться, но протекает болезнь намного легче и отсутствуют тяжёлые проявления. Двукратная вакцинация обеспечивает защиту более чем у 90% детей. Поэтому вопрос нужно ли делать прививку не должен возникать у родителей, ведь только благодаря ей заболеваемость может снизиться.
График прививок от кори и пути введения вакцины
График прививок от кори зависит от того экстренная вакцинация проводится или плановая.
В случае плановой прививки впервые вакцина вводится в период с 12 по 15 месяцы жизни ребёнка. Следующий раз в норме, если отсутствуют противопоказания, ревакцинация против кори проводится в 6 лет.
проба Манту
Вакцина от кори совместима с большинством других, поэтому чаще всего ребёнка прививают сразу ещё от краснухи и эпидемического паротита.
Период ревакцинации практически всегда совпадает с пробой манту. Стоит ли этого опасаться, нужно ли отложить прививку? Нет необходимости отменять ни прививку от кори, ни пробу манту. Оптимальным считается проведение пробы манту до прививки от кори или спустя 6 недель после неё. В крайнем случае их делают одновременно, но только по экстренным показаниям.
Сколько раз делают прививку от кори? В плановом порядке её проводят двукратно, независимо от возраста и условий. Но существуют ситуации, когда приходится немного отклониться от календаря.
- Если среди близких людей кто-то заразился корью — прививку делают всем контактным лицам до 40 лет. В эту категорию входят дети с года, не болевшие корью или непривитые против неё (дети считаются непривитыми, если отсутствуют документально подтверждённые данные об этом).
- Если родился ребёнок от мамы, у которой отсутствуют антитела к вирусу кори — малыша прививают дополнительно в возрасте 8 месяцев, чтобы снизить вероятность заражения непредсказуемой инфекцией. Затем ребёнка вакцинируют в 14–15 месяцев и далее согласно календарю прививок.
- Последний вариант чаще применяется в развивающихся странах с напряжённой эпидемической ситуацией по заболеваемости корью. С большой осторожностью допускается проведение прививки через шесть месяцев после рождения ребёнка в этих районах.
Куда делают прививку от кори? Одну прививочную дозу, которая составляет 0,5 мл, вводят ребёнку под лопатку или в наружную поверхность плеча на границе средней и нижней трети.
Сколько действует прививка от кори? — нет точного ответа на этот вопрос. Известны случаи, когда вакцинация защищала от кори 25 лет и больше. Иногда после двух положенных прививок ребёнок остаётся под защитой в течение 12 лет. Цель иммунизации защитить в первую очередь детей до пяти лет, так как в этом возрасте большая вероятность возникновения осложнений.
Документация при проведении прививки
В наше время нет прививок детям, которые проводились бы без разрешения родителей. Сейчас любая вакцинация должна быть оформлена документально. Прививки от кори не являются исключением.
Как оформляется прививка от кори, и можно ли от не отказаться? До вакцинации после осмотра врача родители подписывают согласие на эту медицинскую процедуру. В случае нежелания вакцинировать своё чадо — оформляется письменный отказ в двух экземплярах за подписью одного из родителей. Один вариант вклеивается в амбулаторную карточку, второй в участковый журнал по иммунизации населения.
Письменный отказ на одну и ту же прививку оформляется ежегодно.
Реакция на прививку от кори
реакция на прививку
Для иммунопрофилактики используют живую ослабленную вакцину. Это и пугает многих родителей, провоцируя слухи о плохой переносимости. На самом деле пользы от введения противовирусного препарата намного больше, чем последствий от его введения.
Легче подготовиться к вакцинации, когда знаешь какие могут быть последствия прививки от кори. Их разделяют на местные и общие реакции.
- Местные беспокоят не более двух дней и характеризуются возникновением отёка тканей и покраснения в месте введения вакцины.
- К общим реакциям относится гиперемия или покраснение зева, насморк, редкий лёгкий кашель и развитие конъюнктивита или воспаления слизистой оболочки глаза.
- Иногда бывает недомогание, снижение аппетита, кореподобная сыпь и носовое кровотечение.
- После прививки от кори, возможно, повышение температуры, которая может произойти не сразу, а спустя 6 дней.
По степени и симптомам, сопровождающим процесс вакцинации, реакции на прививку от кори делятся:
- на слабые, когда температура повышается незначительно, не более чем на 1 °C, в это время у ребёнка практически отсутствуют все вышеназванные симптомы интоксикации;
- реакции на прививку от кори средней степени тяжести сопровождаются повышением температуры до 37,6–38,5 °C с умеренно выраженными симптомами интоксикации;
- сильные проявления после прививки характеризуются высокой температурой и выраженными, но кратковременными симптомами слабости, появления кашля, сыпи, покраснения горла.
Такую картину можно наблюдать после введения моновакцины, когда в состав препарата входит защита только от кори. При совмещённых вакцинах возможны другие проявления, которые возникают в ответ на введение, к примеру, ещё и компонентов от паротита или краснухи (боли в суставах, воспаление слюнных желёз).
Осложнения на прививку от кори
Поствакцинальное осложнение — это клиническое проявление стойких изменений в организме, связанных с введением препарата. При первых же признаках появления осложнений на прививку нужно сообщить лечащему врачу, чтобы выяснить причину их возникновения.
Как переносится прививка от кори? Иногда появляются тяжёлые осложнения, но это единичные случаи, которые не зависят от качества вещества и других внешних обстоятельств.
судороги
Осложнения бывают нескольких типов:
- осложнения, связанные с неправильной техникой вакцинации;
- изменения при введении некачественной вакцины;
- индивидуальная непереносимость одного из компонентов введённого препарата;
- осложнения, которые возникают при несоблюдении противопоказаний.
Побочные действия прививки от кори могут быть следующие.
- Сильная токсическая реакция, которая проявляется на 6–11 дни после прививки, при этом развивается выраженная температура, интоксикация, боль в горле, кореподобная сыпь. Длится этот период не более пяти дней, но его нужно отличать от проявлений других острых инфекционных заболеваний.
- Энцефалическая или судорожная реакция — на фоне высокой температуры развиваются судороги. Но многие педиатры не считают это тяжёлым осложнением.
- Поствакцинальный энцефалит (воспаление оболочек головного мозга). Симптомы не имеют специфических особенностей, они напоминают схожие проявления при других инфекциях: головная боль, тошнота, рвота, головокружение, спутанность сознания, судороги, возбуждение, появление специфических неврологических симптомов.
бронхиальная астма
Поздние бактериальные осложнения, которые врачами рассматриваются не как реакция на прививку, а как присоединение вторичной инфекции при неправильном поведении самого человека после проведения прививки.
- Иногда появляется сыпь после прививки от кори, что может быть обычной аллергической реакцией на компоненты, входящие в состав вакцины, к аллергическим проявлениям относят разнообразные высыпания по всему телу, отёк Квинке, боли в области суставов.
- На фоне проведения прививки у ребёнка бывает, что обостряются аллергические заболевания: бронхиальная астма, аллергодерматоз (обострение аллергических заболеваний кожи).
После всего вышесказанного у родителей может создаться неправильное впечатление, что прививка от кори не защищает от инфекции, а способствует развитию более тяжёлых осложнений. Но это не так. К примеру, такое осложнение, как энцефалит после прививки встречается в одном случае на миллион. Если же ребёнок заболеет корью, то вероятность его развития увеличивается в тысячу раз.
Лечение осложнений на прививку
Реакции — это временные явления, которые, как правило, проходят спустя два-три дня. С осложнениями бороться немного сложнее, о первых же проявлениях нужно сообщить лечащему врачу.
- Чтобы справиться с последствиями применяют симптоматические препараты: жаропонижающие и противоаллергические лекарственные средства.
- В случае тяжёлых аллергических проявлений на прививку от кори, осложнения после вакцинации лечат в стационаре, применяют кортикостероидные гормоны.
- С бактериальными осложнениями помогают справиться антибиотики.
Противопоказания для проведения иммунизации от кори
Прививку от кори не рекомендуется делать в случае:
- беременности;
- при развитии тяжёлых осложнений на введение предыдущей вакцины;
- если у ребёнка первичный иммунодефицит, злокачественное новообразование;
- при развитии тяжёлой формы приобретённого иммунодефицита (СПИД), но в случае, когда у ребёнка ВИЧ-инфекция без клинических проявлений — допускается введение живых вакцин;
- к противопоказаниям прививки от кори относится введение ребёнку иммуноглобулина или препаратов крови, тогда вакцинацию откладывают на три месяца;
- аллергия на куриный белок или аминогликозиды.
Виды вакцин от кори
Вакцины от кори могут содержать живой вирус или аттенуированный (ослабленный). Они не вызывают заболевание у ребёнка, но при этом способствуют выработке иммунитета. В чём особенность вакцин, защищающих от данной инфекции?
- Термолабильность или способность утрачивать свойства при некомфортной температуре. Вакцину хранят при t не выше 4 °C, при высокой или низкой температуре окружающей среды она быстро разрушается.
- Остатки вакцины при неиспользовании должны быть уничтожены.
- Препараты содержат антибиотик и белок яиц, поэтому вводятся с осторожностью детям с аллергическими реакциями на эти составляющие.
Для профилактики заболевания используют моновакцины и комбинированные, которые дополнены защитой от эпидемического паротита и краснухи.
- Российская моновакцина ЖКВ (живая коревая вакцина).
- Живая моновакцина «Рувакс», произведённая во Франции.
- Комбинированная MMR против кори (measles), эпидемического паротита (mumps) и краснухи (rubella), производство США.
- Комбинированная вакцина «Приорикс» — Великобритания.
- Вакцина паротитно-коревая российского производства.
Какую из этих вакцин предпочесть? Людям, которые заботятся о здоровье своего ребёнка, перед иммунизацией лучше проконсультироваться со специалистом. Врач может оценить, как переносится тот или иной препарат и порекомендует оптимальную вакцину. Прививка, которую делают моновакциной даёт меньше осложнений. Комбинированные вакцины — это в первую очередь удобство, так как не нужно ребёнка дополнительно прививать ещё двумя препаратами, детям легче перенести одну инъекцию, чем несколько.
Можно ли заболеть корью если есть прививка? В редких случаях такое возможно. Если ребёнка привили только однократно или произошло резкое снижение иммунитета — он подвержен развитию коревой инфекции даже после прививки. Но в таком случае болезнь переносится намного легче. Прививка приостанавливает развитие кори или спасает от тяжёлого течения болезни, снижает вероятность появления осложнений.
Как лучше перенести прививку от кори
- На вакцинацию нужно приходить здоровым, без минимальных проявлений ОРВИ.
- Лучше перед прививкой сдать анализы и попасть на полноценный приём к врачу.
- После введения вакцины нужно ограничить посещение людных мест в течение трёх дней.
- Можно ли мыться после прививки от кори? — да, но лучше принимать душ и не растирать место введения инъекции.
- После вакцинации нельзя вводить новые продукты в рацион ребёнка и готовить блюда, которые могут вызвать аллергию.
Прививка от кори необходима, так как благодаря этой несложной процедуре ребёнок защищён от серьёзной болезни. Иммунизация помогла снизить не только количество случаев заболевания корью, но и уменьшить смертность от неё. Это действенная профилактика, направленная на помощь ребёнку в борьбе с тяжёлой инфекцией.