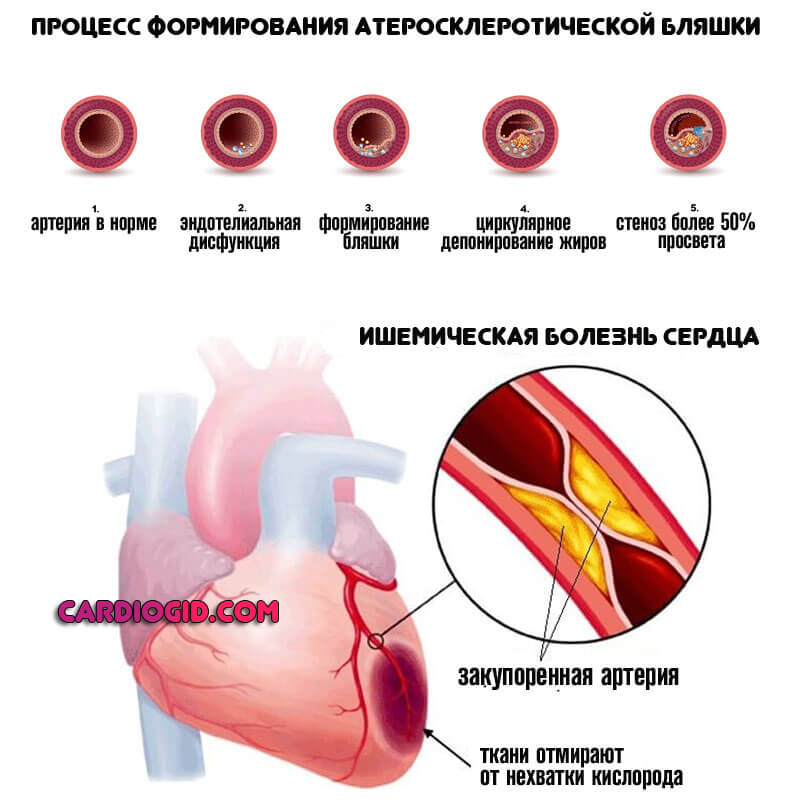
Радиационный энтерит и колит
Лучевой энтероколит — это воспалительное поражение кишечника, связанное с радиационными воздействиями. Проявляется диареей, запорами, другими диспепсическими явлениями, патологическими примесями в кале, болями в животе, снижением веса, астенией. Диагностируется с помощью рентгеноконтрастного исследования тонкой, толстой кишки, колоноскопии, копрограммы, дыхательных тестов. Для лечения используют кортикостероиды, препараты 5-АМК, прокинетики, ингибиторы опиатных рецепторов, анионообменные смолы, антибиотики, пробиотики, ферментные средства, регенеранты в сочетании с диетотерапией. Оперативное лечение проводится при возникновении хирургических осложнений.
Общие сведения
Впервые характерные изменения кишечника после проведенной радиотерапии злокачественного новообразования были описаны в 1917 г. К.Францем и Дж.Ортом. По мере расширения показаний к проведению лучевой терапии, как радикального и паллиативного метода лечения онкологических заболеваний, совершенствования применяемых методик, число пациентов, получающих радиотерапию, увеличилось до 60% всех онкобольных. По результатам наблюдений специалистов в сфере практической проктологии, гастроэнтерологии и онкологии, у 3-17% больных, получивших радиационную нагрузку, развиваются ранние (острые) и поздние (хронические) формы лучевого энтероколита. Неятрогенное повреждение кишечника ионизирующими излучениями в настоящее время фиксируется крайне редко.
Лучевой энтероколит
Причины лучевого энтероколита
Пострадиационное воспаление кишечника обычно развивается у пациентов, принимающих радиотерапию по поводу злокачественных новообразований брюшной полости, забрюшинного пространства, малого таза. Прямое повреждающее воздействие на различные участки тонкой и толстой кишки возникает вследствие лучевого лечения рака желудка, поджелудочной железы, шейки матки, яичников, предстательной железы, яичек, мочевого пузыря, прямой кишки, почечных карцином, опухолей надпочечников, ретроперитонеальных лимфом и пораженных метастазами лимфоузлов. Радиационная толерантность тонкого кишечника достигает 35 Гр, толстого — 40 Гр. При более высокой лучевой нагрузке наступают отсроченные патологические изменения. Острая обратимая реакция в процессе терапии ионизирующим излучением может развиться и при меньших дозах.
Вероятность возникновения радиационного энтероколита повышается при наличии воспалительных заболеваний кишечника, послеоперационных спаек, ограничивающих подвижность петель тонкой кишки, у лиц пожилого возраста, пациентов, которым назначена химиотерапия. Дополнительными факторами риска являются сопутствующие заболевания (артериальная гипертензия, сахарный диабет), астеническое телосложение, использование устаревшей радиационной техники, неправильный расчет лучевой нагрузки, несоблюдение техники облучения. Развитие клиники радиационного энтероколита возможно в рамках острой лучевой болезни при равномерном внешнем облучении дозой более 20 Гр во время ядерных катастроф, при халатном отношении к технике безопасности во время работы с источниками ионизирующих излучений.
Патогенез
Механизм развития лучевого энтероколита зависит от времени возникновения заболевания. Раннее радиационное поражение, возникающее непосредственно в процессе радиотерапии или в течение первых трех месяцев после курса лечения, основано на цитотоксическом действии ионизирующего излучения. Десквамация, преходящая атрофия, гибель энтероцитов и колоноцитов сочетаются с неспецифической воспалительной реакцией. Укорочение ворсинок, отек, гиперемия, выраженная нейтрофильная инфильтрация собственной пластинки кишки нарушают пристеночное пищеварение, процессы расщепления нутриентов, всасывания воды, усиливают или угнетают перистальтику кишечника. Благодаря быстрому делению оставшихся эпителиальных клеток слизистая кишки полностью восстанавливается, явления энтероколита купируются.
При сверхвысоких дозах лучевой нагрузки развиваются стойкие поздние поражения, обусловленные патоморфологическими изменениями мелких подслизистых сосудов. Нарушение кровообращения в кишечной стенке, вызванное микротромбированием и гиалинозом артериол, приводит к развитию хронической ишемии и связанной с ней гипорегенераторной атрофии кишечных эпителиоцитов. При значительном истончении слизистой уплощается ее рельеф, повышается кишечная проницаемость, замедляется моторика, нарушается абсорбция основных питательных веществ, желчных кислот, возникают участки язв и эрозий, в тяжелых случаях происходит некротическая деструкция. Ситуацию усугубляет гипоксический реактивный фиброз мышечного слоя, осложняющийся рубцовым стенозированием просвета кишечника.
Классификация
Систематизация форм лучевого энтероколита учитывает время возникновения расстройства, выраженность и локализацию патоморфологических изменений кишечной стенки. Такой подход позволяет более точно спрогнозировать исход и подобрать адекватное лечение. Выделяют следующие варианты лучевого повреждения кишечника:
- По времени возникновения: ранние и поздние поражения кишечника. Острые формы лучевого воспаления возникают во время курса радиотерапии или на протяжении 3 месяцев после завершения лечения. В большинстве случаев они полностью обратимы. Для позднего лучевого повреждения, развивающегося спустя 4 и более месяцев после облучения, характерны хроническое течение, выраженные деструктивные изменения кишечника, менее благоприятный прогноз.
- По характеру патологических изменений: при оценке варианта энтероколита учитывается глубина повреждения кишечной стенки. Наиболее легкой формой является поверхностное катаральное воспаление. Для эрозивно-десквамативного и инфильтративно-язвенного лучевого воспалительного процесса, часто осложняющегося кишечными кровотечениями, характерен дефект слизистой вследствие полной атрофии эпителиоцитов. Самым тяжелым считается некротическое воспаление.
- По локализации воспаления: радиационный энтерит, колит. Хотя тонкая кишка более чувствительна к лучевой нагрузке, благодаря высокой мобильности она реже подвергается повреждению. Однако энтериты протекают тяжелее, чем колиты, и соответственно имеют более серьезный прогноз. При воспалении толстой кишки чаще возникают осложнения, требующие хирургического лечения. Заболевание протекает более тяжело при поражении обоих отделов кишечника.
Симптомы лучевого энтероколита
Клиническая картина острой формы заболевания сходна с признаками кишечного воспаления инфекционной этиологии. У пациентов наблюдается тошнота и рвота, потеря аппетита, учащенный стул с примесями слизи, боли в животе различной локализации. Значительное нарушение всасывания жиров проявляется выделением зловонных каловых масс светлого цвета с жирным блеском. При прогрессировании лучевой воспалительной реакции боли усиливаются, могут присоединяться ложные болезненные позывы к дефекации, в кале появляется кровь. Поздние радиационные энтероколиты характеризуются дискомфортом и умеренными болями в левой подвздошной области, других участках живота, чередованием запоров и диареи, потерей массы тела. Отмечаются нарушения общего состояния — головные боли, головокружения, слабость, снижение трудоспособности.
Осложнения
При язвенно-некротическом варианте лучевого энтероколита возникают потери крови с калом, которые со временем провоцируют формирование тяжелой железодефицитной анемии. Иногда развиваются профузные кровотечения, представляющие опасность для жизни больного. При лучевом энтероколите может происходить некроз всех слоев кишечной стенки, что приводит к перфорации и развитию местного или разлитого перитонита.
В случае хронического течения заболевания формируются рубцовые стриктуры, которые могут осложняться динамической или механической кишечной непроходимостью. Нарушение всасывания витаминов группы В сопровождается возникновением В12-дефицитной анемии, периферической полинейропатии. Ретиноловая недостаточность проявляется нарушением сумеречного зрения, слепотой, сухостью кожи и слизистых. При значительном недостатке эргокальциферола возможны остеопороз, кариес.
Диагностика
Постановка диагноза лучевого энтероколита не представляет затруднений при наличии в анамнезе сведений о радиационных воздействиях. Диагностический поиск направлен на тщательное обследование органов пищеварения с целью исключения других причин поражения кишечника. Наиболее информативными являются следующие инструментальные и лабораторные исследования:
- Рентгенологические методы. Рентгенография тонкого кишечника и ирригоскопия визуализируют признаки, характерные для лучевого поражения. Выявляются отсутствие гаустраций, сглаженность крипт слизистой, наличие язв или свищей, рубцовое сужение кишки. В сложных случаях выполняется МСКТ, МРТ брюшной полости.
- Колоноскопия. Введение эндоскопа через прямую кишку позволяет врачу осмотреть весь толстый кишечник. При энтероколите обнаруживаются очаги катарального воспаления слизистой, язвенные дефекты, точечные кровоизлияния, участки атрофии. Дополнительно выполняет биопсия кишечной стенки для гистологического анализа.
- Копрограмма. При анализе кала определяются типичные признаки лучевого воспаления: слизь, большое количество эритроцитов и лейкоцитов, примеси нейтральных жиров, непереваренных частиц пищи. Диагностика может дополняться бактериологическим посевом, который используется для выявления патогенной микрофлоры.
При хроническом воспалении с помощью мезентериальной ангиографии определяется поражение артериол, приводящее к ишемии. Для исключения других возможных причин энтероколита (непереносимости лактозы, СИБР) применяют функциональные Н2-дыхательные тесты. Для лучевого энтероколитического синдрома типично снижение количества гемоглобина и эритроцитов, микроцитоз, уменьшение содержания ретикулоцитов в клиническом анализе крови.
Дифференциальная диагностика проводится с воспалительными заболеваниями кишечника (терминальным илеитом, неспецифическим язвенным колитом), энтероколитами вирусной или бактериальной этиологии, амебиазом, целиакией, спру, первичной лактазной недостаточностью, синдромом избыточного бактериального роста, злокачественными новообразованиями пищеварительного тракта. Кроме наблюдения у врача-проктолога или гастроэнтеролога, пациенту может потребоваться консультация онколога, радиолога, инфекциониста, гематолога, общего хирурга.
Лечение лучевого энтероколита
Терапевтическая тактика в целом напоминает схему ведения пациентов с болезнью Крона, язвенным колитом. Независимо от варианта энтероколитического лучевого синдрома, проводится коррекция питания. Больным рекомендован рацион с высоким содержанием белка (100-120 г/сут.), достаточным количеством углеводов, жиров, макро- и микроэлементов, витаминов. При тяжело протекающих поздних энтероколитах возможен перевод пациента на энтерально-зондовое и парентеральное питание. При умеренно выраженной симптоматике достаточным оказывается симптоматическое лечение. Пострадиационную диарею эффективно купируют анионообменные смолы и блокаторы опиоидных рецепторов.
Для стимуляции моторики применяют прокинетики, которые для редукции возросшего количества микроорганизмов комбинируют с нитроимидазолами и тетрациклинами. Слабительные могут назначаться при отсутствии кишечной обструкции. Чтобы стимулировать восстановление эпителия, используют нестероидные анаболики, регенеранты и репаранты. Назначение антагонистов H2-рецепторов или ингибиторов протонной помпы позволяет ускорить заживление участков с эрозиями и язвами. При нарушении процессов пищеварения показаны ферментные препараты. Для профилактика возможного дисбиоза используются пробиотики. При среднетяжелом и тяжелом течении оправдано проведение патогенетической медикаментозной терапии, включающей:
- Кортикостероиды. Противовоспалительная терапия глюкокортикоидами позволяет блокировать образование арахидоновой кислоты и некоторых других медиаторов воспаления, затормозить пролиферацию Т-хелперов, уменьшить содержание в крови моноцитов и за счет этого сократить количество тканевых макрофагов. Пациентам с энтероколитом обычно назначают прием преднизолона или метилпреднизолона.
- Производные 5-аминосалициловой кислоты. Их эффект основан на блокировании циклооксигеназного и липооксигеназного механизмов образования медиаторов воспаления — простагландинов, тромбоксанов, лейкотриенов. Лекарственные средства с 5-АСК угнетают продукции миофибробластами белка, тормозящего разрушение рубцовой ткани, что позволяет замедлить или предотвратить возникновение фиброза.
Терапевтическую резистентность тяжелого энтероколита позволяет снизить проведение гипербарической оксигенации. До 20-30% пациентов с поздним радиационным воспалением, выраженными стриктурами и стенозом нуждаются в оперативном лечении. В зависимости от ситуации проводятся сегментарная резекция тонкой кишки, энтероэнтеростомия, энтероколостомия, энтеростомия (еюностомия или илеостомия), резекции ободочной кишки, стомирование толстого кишечника, наложение различных типов толстокишечных анастомозов.
Прогноз и профилактика
У большинства больных с острым воспалением наблюдается полное выздоровление с восстановлением целостности слизистой оболочки. У 70-80% пациентов с хроническим процессом удается добиться стойкой клинической ремиссии консервативными методами. Прогностически неблагоприятной является язвенно-некротическая форма лучевого энтероколита, которая может приводить к серьезным осложнениям и ограничению трудоспособности пациентов. Профилактика радиационных поражений кишечника заключается в индивидуальном подборе курсовой и разовой дозы облучения, соблюдении перерывов между сеансами лучевой терапии, применении радиопротекторов.
Источник
Энтерит — это воспалительное заболевание тонкого кишечника, которое может иметь разные причины — от переедания и неправильного питания до радиации. Болезнь встречается очень часто, она может развиться в любом возрасте и при любом образе жизни.
Тонкий кишечник — это средняя часть желудочно-кишечного тракта, которая расположена между толстым кишечником и желудком. Тонкая кишка состоит из трех отделов — подвздошная кишка, тощая и двенадцатиперстная. Именно в тонком кишечнике поступившая в организм еда полностью расщепляется на составляющие (минералы, витамины, кислоты и пр.) и всасывается в кровь.
Нарушение работы тонкого кишечника из-за воспалений приводит к тому, что пища не может нормально перемещаться по ЖКТ, а также нарушается всасывание в кровь питательных веществ, полученных с пищей.
При воспалении тонкого кишечника (энтерите) наблюдаются симптомы, очень схожие с типичными расстройствами желудочно-кишечного тракта.
Универсального лечения энтерита не существует, все зависит от причины заболевания, его проявлений, особенностей организма и других факторов.
Причины возникновения энтерита
- инфекционные заболевания (вирусные или бактериальные);
- нерегулярное, неправильное питание, вредные пищевые привычки, злоупотребление алкоголем, прием наркотиков;
- болезнь развивается как осложнение, реакция организма на прием некоторых лекарств, которые принимались для лечения других заболеваний (к примеру, прием ибупрофена при язве может стать причиной энтерита);
- энтерит может появиться как следствие некоторых аутоиммунных болезней;
- повреждение желудка из-за гастрита или язвы;
- лучевая терапия при лечении онкозаболеваний.
Последняя причина — воздействие лучевой терапии (радиации) — может привести к развитию острого лучевого энтерита, который часто сопровождается кровоточивостью слизистых, то есть является геморрагическим.
Острый лучевой энтерит геморрагический классифицируется по срокам появления повреждений кишечника, по их распространенности (локализации), тяжести и наличию осложнений.
Критичные дозы облучения, которые могут привести к поражению тонкого кишечника
Эпителий тонкого кишечника очень чувствителен даже к самым небольшим дозам радиации, поэтому радиационный энтерит встречается весьма часто у тех, кто проходит лучевую терапию при лечении онкологических заболеваний (энтерит встречается чаще, чем радиационный колит — воспаление толстого кишечника).
Для тонкой кишки максимальная доза облучения составляет 35 Гр. Если значение ниже, серьезных последствий для организма, скорее всего, не будет. Для толстой кишки эта доза больше, она составляет 40–50 Гр. Несмотря на то что толстая кишка более устойчива к воздействию радиации, ее воспаление протекает очень тяжело, намного сложнее по сравнению с воспалением тонкой кишки (энтеритом).
Если терапия требует воздействия высоких доз в течение продолжительного времени, во многих случаях развиваются оба заболевания — энтерит и колит, т. к. поражается и тонкая, и толстая кишка. Хотя так происходит не всегда, сегментированное поражение кишечника тоже очень распространенное явление.
Причины развития острого лучевого энтерита
- прием лучевой терапии при лечении органов малого таза и брюшной полости. Лучевая терапия приводит к радиационному энтериту у 5–15 % людей, страдающих онкологическими заболеваниями;
- попадание в зону поражения ядерного оружия;
- нарушение правил техники безопасности при работе и/или контакте с различными источниками радиации.
При остром энтерите часто наблюдаются нарушения работы желудка (гастроэнтерит), а также толстой кишки (гастроэнтероколит).
Классификация лучевых энтеритов
Вне зависимости от причины развития лучевого энтерита, их симптомы чаще всего схожи, как и лечение. В ряде случаев даже при высокой дозе радиации это может никак не отразиться на кишечнике, либо вызвать симптомы нехарактерные для энтерита. Иногда последствия могут проявиться спустя несколько лет или даже десятилетий.
В любом случае, если вы знаете, что фактор риска есть (был контакт с источниками излучения) — стоит очень внимательно относиться к своему здоровью. В целом, и к ощущениям в животе — в частности. Многие вообще не считают боль в животе чем-то серьезным, что стоит отдельного внимания и визита к врачу. И совершенно напрасно, т. к. своевременная диагностика на ранних стадиях поможет уменьшить урон от болезни с помощью правильно назначенного лечения.
Основное отличие в назначении лечения будет зависеть не от причины болезни, а от ее формы — она может быть острой или хронической, а также ранней или поздней.
- ранние радиационные поражения тонкой кишки появляются непосредственно в процессе облучения, либо в течение ближайших трех месяцев. В течение этого срока поврежденные клетки либо восстанавливаются, либо нет — они называются сублетально поврежденными;
- поздние радиационные поражения тонкой кишки появляются после истечения 3-месячного срока с момента облучения.
Существует классификация острых и хронических радиационных повреждений по продолжительности облучения:
- острое: облучение до 6 недель, при этом многие повреждения имеют обратимый характер;
- подострое: от 6 недель до полугода;
- хроническое: от полугода до 20 лет; большинство изменений необратимы.
Виды лучевых поражений тонкого кишечника по уровню повреждения:
- катаральные
- эрозивно-десквамативные
- язвенные
- свищевые
- некротические
Патогенез
Острый энтерит, возникающий сразу после облучения, приводит к воспалению слизистой, а также подслизистого слоя. Это выражается в появлении отеков, геморрагии (кровотечении слизистых), гиперемии (переполнении сосудов кровью) и пр.
На клеточном уровне происходит уничтожение колоноцитов и энтероцитов, клетки утрачивают способность делиться, ворсинки становятся короче и обнажаются — в итоге слизистая становится очень чувствительной ко всему, а пораженные ткани не могут восстановиться.
Результатом этого становится нарушение процессов пристеночного всасывания пищи и жидкости, моторная функция кишечника дает серьезный сбой.
Клиническая картина острого лучевого геморрагического энтерита
В течение 1–2 недель с момента начала облучения наблюдаются острые поражения, которые становятся существенно менее выраженными после окончания воздействия радиации.
Практически во всех случаях появляется лучевая диарея, вызванная воздействием желчи на поврежденную слизистую.
Нарушается мембранное пищеварение, бактерии начинают очень быстро размножаться (в разы быстрее, чем в норме).
В животе периодически появляются резкие острые боли, напоминающие схватки. Почти всегда больного тошнит, наблюдаются всевозможные проблемы, характерные для проблем с ЖКТ — расстройства стула, вздутие брюшной полости, резкое снижение веса, кровотечения и пр.
В каждом случае симптомы могут отличаться, очень многое зависит от формы заболевания, его тяжести, продолжительности облучения, индивидуальных особенностей организма, состояния здоровья и пр.
В любом случае при появлении сразу нескольких симптомов следует сразу пройти обследование. Как правило, характерные признаки острого лучевого геморрагического энтерита появляются не по одному, а сразу по нескольку — поэтому не заметить болезнь очень трудно. Главное — не надеяться, что «само пройдет» и не пускать на самотек.
Лечение острого лучевого энтерита
Лечение лучевых поражений кишечника — очень серьезная задача, которая находится на «стыке» онкологии и гастроэнтерологии. Здесь важно понимать, что организму пациента уже нанесен большой урон от радиации, поэтому лечение должно обладать минимальным количеством побочных эффектов, которые могут ухудшить самочувствие и состояние здоровья.
Важнейшим компонентом лечения является соблюдение диеты — это характерно для всех видов энтерита. Без коррекции питания большинство других мер не дадут нужного результата.
Помимо диеты, при остром лучевом энтерите применяется комплексное лечение, которое включает в себя:
- прием глюкокортикостероидов, которые используются как местно, так и внутрь. Они могут использоваться в виде пены или клизм. Глюкокортикостероид естественного происхождения — это кортизол. В целом это стероидные гормоны, которые вырабатываются надпочечниками;
- прием препаратов 5-АСК местно и внутрь — они позволяют поддерживать состояние ремиссии при воспалениях кишечника. Используются в качестве средства поддерживающей терапии после приема гормональных препаратов для закрепления полученного результата.
Регулярный прием этих препаратов позволяет существенно облегчить течение болезни и сдержать ее развитие. При этом эффект от лечения может быть отложенным по времени, поэтому очень важно принимать лекарства строго по назначенной врачом схеме, без перерывов и сдвигов.
При тяжелой и средней форме лучевого энтерита лучший результат показывают глюкокортикостероиды, чаще всего назначаются преднизолон и метилпреднизолон.
Прием преднизолона внутрь прописывается при радиационных поражениях тонкой кишки небольших дозах: 0,5–1 мг/кг веса с последующим снижением дозы.
Также препараты можно вводить внутривенно — как правило, лечение начинается с 7-дневного курса, в течение которого вводится по 200–500 мг состава в сутки с последующим переходом на пероральное употребление.
Диета при остром лучевом энтерите
Соблюдение диеты — обязательный, ключевой пункт лечения. Во многих случаях эту диету приходится соблюдать пожизненно, причем «срывы» грозят не набором лишнего веса, а сильными приступами и моментальным «откатом» достигнутого эффекта.
Поэтому людям, страдающим энтеритом, предписывается не просто соблюдать диету какое-то время, это, скорее, особая система питания, за рамки которой выходить строго запрещено. С учетом современного разнообразия продуктов, соблюдать диету не так уж сложно, просто нужно принять как данность тщательный контроль питания и состава всех продуктов.
Общие рекомендации по составлению диеты:
- в пище должно быть много белка, в сутки нужно употреблять около 100–120 граммов белка в составе разных продуктов;
- должна быть сбалансирована пропорция жиров, углеводов и витаминов;
- пища должна быть «легкой» с точки зрения структуры — например, не стоит употреблять продукты с грубой растительной клетчаткой;
- пища должна быть «щадящей» по составу, чтобы не оказывать раздражающего воздействия на кишечник, который и так с трудом справляется со своей функцией;
- исключить из рациона любые консервы, копчености, выпечку (вообще любое сдобное тесто), приправы;
- сократить или полностью исключить употребление молочной продукции, т. к. у многих больных энтеритом наблюдается лактазная недостаточность и организм просто не может усваивать молоко;
- ограничить употребление соли до 10 г в день;
- тщательно соблюдать калорийность блюд — она не должна превышать около 2 000 кКал в день (рассчитывается индивидуально, в зависимости от телосложения);
- продукты не жарить, оптимальный способ приготовления — запекание и варка с последующим перемалыванием в блендере.
В крайних случаях может быть назначено внутривенное или зондовое «принудительное» питание. К этой мере приходится прибегать в тех случаях, когда болезнь протекает очень тяжело, есть признаки обезвоживания, наблюдается критичный недостаток витаминов и/или белков.
При таком формате питания в организм поступает около 2 литров жидкости в сутки. Пищу заменяет питательный раствор, в котором есть все недостающие витамины и микроэлементы.
Симптомы
Первыми признаками энтерита являются тошнота, рвота и диарея, причем появляются они все сразу. По симптомам это может быть похоже на отравление, поэтому на первые «звоночки» многие не обращают внимание. Все это сопровождается урчанием в животе и резкими «схватывающими» болезненными ощущениями.
Далее может появиться слабость, быстрая утомляемость, головные боли. Часто поднимается температура, она может достигать 40 градусов, при этом больного постоянно бросает в холодный пот.
Это все общие симптомы, которые можно отнести к недомоганию любой этиологии — от пищевого отравления до простуды.
В течение некоторого времени (от 30 минут до нескольких часов) к общим симптомам добавляются характерные признаки острого энтерита.
При прощупывании живота в эпигастральной области будет ощущаться боль. В кале могут появиться гнойные сгустки и кровь — это значит, что болезнь уже в довольно тяжелой форме и необходимо срочно обратиться за медицинской помощью.
Опасность острого энтерита
Первая и самая очевидная опасность, которая всегда есть при энтерите — обезвоживание. Из-за диареи и рвоты организм теряет много жидкости, и восстановить ее не всегда возможно, т. к. пища и напитки не усваиваются, сразу выходя наружу. При подозрении на обезвоживание следует немедленно обратиться к врачу, т. к. в домашних условиях помочь больному крайне трудно, а иногда и невозможно.
Признаки обезвоживания:
- в положении стоя начинается сильное головокружение;
- постоянная, изнуряющая жажда;
- постоянно сохнущие губы и ощущение сухости во рту;
- редкое и слабое мочеиспускание, моча темная и обладает резким запахом.
Обезвоживание обязательно требует лечения, в противном случае у больного могут появиться осложнения, затрагивающие жизненно важные органы — сердце, печень, почки; острый энтерит может очень быстро стать хроническим из-за регулярного обезвоживания.
Диагностика лучевого энтерита
Энтерит в тяжелой форме можно обнаружить даже при предварительной диагностике — во время осмотра пациента при проведении пальпации живота.
Когда речь идет о выявлении лучевого энтерита, очень важно вовремя заметить признаки и уровень облучения, чтобы назначить корректное лечение. Острый лучевой энтерит протекает очень тяжело, не заметить его невозможно, но есть риск спутать эту болезнь с чем-то другим. Чтобы исключить любые ошибки, необходимо использовать инструментальные и лабораторные методы диагностики.
- копрограмма — исследование кала в лабораторных условиях, изучение его состава, а также физических и химических показателей;
- абсорбционные тесты — проводятся для выявления нарушений всасывания веществ в кровь и стенки кишечника;
- исследование крови на предмет обнаружения признаков анемии, воспалений;
- бактериологический анализ кала — необходим при подозрении на кишечную инфекцию;
- эндоскопия — проводится довольно редко, т. к. в силу формы и расположения тонкую кишку трудно исследовать данным методом. Чаще всего эндоскопическое исследование проводится для выявления атрофии кишечных ворсинок;
- рентген тонкой кишки с использованием препарата-контраста (энтерография).
Современные методы диагностики позволяют с высокой точностью выявить лучевой энтерит, а также его форму.
Понравилась публикация?
Поставь ей оценку — кликай на звезды!
Рейтинг статьи
/ 5. Голосов:
Источник