Сообщение о краснухе кратко
Краснуха — острое вирусное заболевание, протекающее с кратковременной лихорадкой, пятнистой или пятнисто-папулезной сыпью и увеличением шейных лимфатических узлов.
Возникновение болезни Краснуха
Вирус краснухи относится к тогавирусам (семейство Togaviridae, род Rubivirus).
Вирионы представляют собой сферические частицы диаметром 60—70 нм, на поверхности расположены редкие ворсинки длиной 8 нм, содержат РНК. В отличие от других тогавирусов вирус краснухи содержит нейраминидазу. Вирус патогенен для некоторых видов обезьян. Способен размножаться на многих клеточных культурах, но цитопатическое действие оказывает лишь на немногих, в частности на культуре ВНК-21 (хомячковые). Вирус краснухи агглютинирует эритроциты голубей, гусей, обладает гемолитическими свойствами. Во внешней среде вирус нестоек, быстро погибает при высушивании, при изменениях рН (ниже 6,8 и выше 8,0), под влиянием ультрафиолетовых лучей, эфира, формалина и других дезинфицирующих веществ.
Течение болезни Краснуха
Заразный период начинается за 2 дня до высыпания, пик контагиозности снижается с угасанием сыпи. Неврологические проявления в этих случаях могут возникать на 3-4-е сутки высыпания, но иногда предшествуют им. Поражения ЦНС при врожденной краснухе могут быть обусловлены непосредственным воздействием вируса, что подтверждается его выделением из спинномозговой жидкости. Энцефалит при приобретенной краснухе встречается редко, обычно у детей раннего возраста, характеризуется тяжелым течением и высокой летальностью. В этом случае вирус краснухи выделить не удается. Предполагается инфекционно-аллергическая природа энцефалита. Установлено также, что вирус краснухи может вызывать прогрессирующий панэнцефалит.
Заболеваемость: 396 на 100 000 населения (2001).
Источник инфекции — больной человек или носитель. Заразен больной за 2-3 дня до появления первых признаков и в течение 7 дней болезни. Восприимчивость к инфекции высокая. Воздушно-капельный путь распространения. Болеют люди всех возрастов. Врожденная краснуха при трансплацентарном пути проникновения от больной матери к плоду, такие новорожденные опасны как источник инфекции в течение года.
При приобретенной краснухе — контакт с больным за 11-21 день до начала заболевания.
Симптомы болезни Краснуха
В первый день болезни появляется розеолезная или розеолезно-папулезная сыпь на неизмененном фоне кожи преимущественно на разгибательных поверхностях конечностей вокруг суставов. Спустя 2-3 дня эта сыпь исчезает бесследно. Умеренное повышение температуры тела, легкие катаральные явления, пятнистая гиперемия мягкого неба, увеличенные и умеренно болезненные шейные, околоушные и затылочные лимфатические узлы. На 4-7-й день болезни может развиться осложнение в виде серозного менингита или энцефалита со сравнительно благоприятным течением. Иногда краснушный панэнцефалит прогрессируете нарастанием неврологических симптомов в виде атаксии, судорожных припадков, угнетения сознания.
При заражении женщины корью в первые 8-10 нед. беременности часто наступает внутриутробная смерть плода или тяжелые нарушения процесса эмбриогенеза с формированием грубых аномалий развития в виде триады Грегга: поражения глаз (катаракта, ретинопатия, глаукома, хориоретинит, микрофтальм), глухота и пороки развития сердечно-сосудистой системы (открытый артериальный проток, дефекты межпредсердной и межжелудочковой перегородок, гипоплазия легочных артерий). Возможны пороки развития ЦНС — микро- и макроцефалия. Поэтому при развитии кори в I триместре беременности с типичной сероконверсией рекомендуют прерывание беременности. При инфицировании плода после 16 нед. беременности риск врожденных уродств меньше, развиваются единичные дефекты развития, иногда присоединяется менингоэнцефалит.
Диагностика болезни Краснуха
Используется выделение вируса классическим вирусологическим методом — посев слизи носа на эмбриональные ткани. Выявляют противокраснушные антитела и прирост их титра в РСК и нейтрализации в 4 раза и более.
Краснуху следует дифференцировать с корью, энтеровирусной инфекций, скарлатиной, вторичным сифилисом, аллергическими высыпаниями на коже.
Лечение болезни Краснуха
Специфической терапии не существует. Основные мероприятия должны быть направлены на ликвидацию отека и набухания мозга (кортикостероиды, лазикс, криоплазма), в период реконвалесценции применяются ноотропные препараты.
Профилактика болезни Краснуха
Больных приобретенной краснухой изолируют до полного выздоровления, но не менее 5 дней от начала заболевания. Первого заболевшего в детском учреждении рекомендуется изолировать до 10 дней от начала высыпания. В отдельных случаях (при наличии в семье, коллективе беременных) срок разобщения целесообразно продлить до 3 недель.
Воздействие на механизм передачи краснухи заключается в проветривании и влажной уборке комнаты, палаты, где находится больной.
Контактных детей в возрасте до 10 лет, не болевших краснухой, не разрешается направлять в детские учреждения закрытого типа (санатории, дома ребенка и др.) в течение 21 дня с момента разобщения с больным.
Специфическая профилактика. Используют живую ослабленную вакцину «Рудивакс», а также комбинированную вакцину против кори, эпидемического паротита, краснухи — «MMR». С целью профилактики врожденной краснухи следует вакцинировать девочек в возрасте 12-16 лет с последующей ревакцинацией серонегативных перед планируемой беременностью.
Вакцинировать беременных нельзя: беременность нежелательна в течение 3 мес. после иммунизации против краснухи (не исключается возможность поствакцинального поражения плода). Введение краснушной вакцины сопровождается выработкой у 95% иммунизированных специфических антител.
В случае контакта беременной с больным краснухой вопрос о сохранении беременности следует решать с учетом результатов 2-кратного серологического обследования (с обязательным определением количественного содержания специфических иммуноглобулинов классов М и G). При наличии у беременной стабильного титра специфических антител контакт следует считать не опасным.
К каким докторам следует обращаться при болезни Краснуха
Инфекционист
Результаты поиска по теме в других рубриках:
Термин Краснуха
Источник
Высыпания на коже у больного краснухой
Краснуха (лат. rubella) или третья болезнь — эпидемическое вирусное заболевание с инкубационным периодом около 15-24 дней. Это обычно неопасное заболевание, затрагивающее в основном детей, однако оно может спровоцировать серьёзные врожденные пороки, если женщина заражается в начале беременности. Название «третья болезнь» происходит из времён, когда был составлен список болезней, провоцирующих детскую сыпь, в котором краснуха стояла на третьем месте[3].
История[править | править код]
Впервые краснуха была описана в 1740 г. немецким терапевтом Ф. Хофманом. В 1881 г. заболевание официально выделено в отдельную нозологическую форму. В 1938 г. японские исследователи доказали вирусную природу инфекции, заразив волонтёров фильтратом отделяемого носоглотки. Возбудитель краснухи выделен в 1961 г. несколькими учёными почти одновременно: П. Д. Паркманом, Т. X. Уэллером и Ф. А. Невой. В 1941 г. австралийский исследователь Н. Грегг описал различные аномалии плода в связи с его внутриутробным заражением вирусом краснухи во время болезни беременной матери. Наиболее часто встречающиеся аномалии — катаракта, пороки сердца и глухота были объединены под названием «классический синдром врождённой краснухи».
Вирус[править | править код]
Это контагиозное заболевание, вырабатывающее стойкий иммунитет. Возбудитель Rubella virus относится к семейству Togaviridae, роду Rubivirus
Эпидемиология[править | править код]
Информация в этой статье или некоторых её разделах устарела. Вы можете помочь проекту, обновив её и убрав после этого данный шаблон. |
Имея мягкое течение у детей, краснуха опасна для беременных вследствие внутриутробной инфекции плода. Для детей, чьи матери болели краснухой во время беременности, характерны врождённые дефекты развития (чаще врождённая глухота). В Европе от 80 до 95 % женщин привиты, и это число растёт вместе с систематической вакцинацией в детстве. Заразность начинается за неделю до высыпания и продолжается 2 недели после.
Благодаря политике вакцинации болезнь становится всё более и более редкой в западных странах. Она почти исчезла в США начиная с 2002 года. В 2004 году было зарегистрировано 29 000 случаев краснухи в мире. Всемирная организация здравоохранения рассчитывала на искоренение краснухи в 2010 году. Региональный отдел ВОЗ, Панамериканская организация здравоохранения[en] объявила в 2015 году страны Северной и Южной Америки территорией, свободной от эндемичной передачи краснухи[4].
В первом квартале 2019 года ВОЗ выдала Минздраву сертификат о полном искоренении вируса в России[5].
Последствия инфекции для зародыша[править | править код]
Риск для зародыша тем более велик, чем раньше случается заражение во время беременности:
в течение 1-го триместра риск повреждения зародыша равен примерно 25 %, после четвёртого месяца он сводится к нулю. Первичная материнская инфекция проходит незамеченной в 50 процентах случаев.
Заражение матери краснухой может повлечь за собой синдром множественных пороков — синдром (триада) Грега, включающий в себя поражения сердечно-сосудистой системы, глаз и слухового аппарата.
Диагностика[править | править код]
Как правило — иммуноферментный анализ; при летальном исходе вирус может быть выделен из различных органов новорождённого на клеточной культуре.
Клинические признаки[править | править код]
После инкубационного периода, длящегося 2—3 недели, появляется умеренная температура с головной болью, фарингитом, заднешейной и затылочной лимфаденопатией, конъюнктивитом. (Лимфаденопатию можно отнести к патогномоничному признаку данного заболевания)↵Высыпание появляется через 48 часов, сыпь макулезная (пятнистая) не зудящая, вначале на лице, потом спускается на всё тело в течение нескольких часов; вначале сыпь морбилиформная (напоминает коревую), затем скарлатиноформная. Она преобладает на лице, в области поясницы и ягодиц, разгибательных поверхностях рук, ног. Сыпь держится 2—4, изредка 5—7 дней, затем исчезает без пигментации и шелушения. Нужно отметить, что довольно часты смягченные и асимптоматичные формы.
Дополнительные исследования[править | править код]
В крови лейкопения, иногда плазмоцитоз. Повышение сывороточных антител или высокий уровень иммуноглобулина М подтверждают краснуху.
Лечение[править | править код]
Нет специфического лечения. Серонегативных девочек рекомендуется вакцинировать в пубертатном возрасте.
Для симптоматического лечения допускается использование парацетамола.
Профилактика[править | править код]
Основным методом является вакцинация.
В соответствии с российским национальным календарём прививок, который утверждён приказом Министерства здравоохранения РФ № 125н от 21 марта 2014 г.[6], вакцинация против краснухи проводится комбинированной живой вакциной от кори, краснухи и паротита в возрасте 12 месяцев, ревакцинация — в шесть лет.
В соответствии с тем же приказом вакцинация против краснухи и ревакцинация против краснухи показана мужчинам от 1 года до 18 лет и женщинам от 1 года до 25 лет в том случае, если они не болели, не привиты, привиты однократно против краснухи или не имеют сведений о прививках против краснухи.
В художественной литературе[править | править код]
- И, треснув, зеркало звенит… роман Агаты Кристи. Действие романа происходит в Англии, расследование ведет Мисс Марпл. Роман основан на реальных событиях: у актрисы Джин Тирни, которая во время беременности переболела краснухой, дочь родилась инвалидом, по мотивам этих событий и написан роман.
См. также[править | править код]
- Корь
- Ветрянка
- Скарлатина
- Эпидемический паротит
Примечания[править | править код]
Ссылки[править | править код]
- Руководство по лабораторной диагностике кори и краснухи (pdf). ВОЗ. Дата обращения 14 апреля 2016.
- Статья про краснуху на сайте Wong’s Virology
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Краснуха — острое вирусное заболевание, протекающее с кратковременной лихорадкой, пятнистой или пятнисто — папулезной сыпью и увеличением лимфатических узлов (чаще затылочных).
Код по международной классификации болезней МКБ-10:
- B06 Краснуха [немецкая корь]
Причины
Этиология. Возбудитель — РНК — содержащий вирус семейства Togaviridae.
Заболеваемость: 396,0 на 100 000 населения в 2001 г.
Эпидемиология. Источник инфекции — больной человек или носитель. Заразен больной за 2–3 дня до появления первых симптомов и в течение 7 дней болезни. Больные врождённой краснухой опасны в течение года после рождения. Болеют люди всех возрастов, редко заболевание регистрируют у детей 1 — го года жизни. Восприимчивость к инфекции высокая. Путь распространения приобрётенной краснухи — капельный, врождённой — трансплацентарный.
Анамнез. При приобретённой краснухе — контакт с больным за 11–21 день до начала заболевания. При врождённой краснухе — контакт беременной с больным краснухой или указание на перенесённую краснуху во время беременности.
Симптомы (признаки)
Клиническая картина • Приобретённая форма •• Сыпь розеолёзная или розеолёзно — папулёзная на неизменённом фоне кожи с преимущественной локализацией на разгибательных поверхностях конечностей вокруг суставов, несливающаяся (дискретная). Сыпь появляется в 1 день болезни практически одномоментно на всех участках типичной локализации и исчезает через 2–3 дня бесследно. Синдром типичный, но возникает не всегда (возможно развитие заболевания без экзантемы, что необходимо учитывать при решении вопроса о сохранении беременности у инфицированной, ранее неболевшей женщины) •• Умеренно выраженная интоксикация (ломота в мышцах, повышение температуры тела, недомогание) •• Незначительные катаральные явления со стороны слизистых оболочек носоглотки (ринит с серозным отделяемым из носа) •• Возможно появление энантемы (пятнистая гиперемия мягкого и твёрдого нёба) •• Увеличение шейных, околоушных и затылочных лимфатических узлов, возможна их умеренная болезненность при пальпации • Клиническая картина врождённой формы •• Заражение женщины в первые 16 нед беременности (особенно до 8–10 нед) может привести либо к внутриутробной смерти плода, либо к тяжёлым нарушениям процесса эмбрио — и фетогенеза с формированием грубых аномалий развития (уродств). Классическую триаду Грегга — поражения глаз (катаракта, ретинопатия, микрофтальм, глаукома, хориоретинит), глухота, пороки развития ССС (открытый артериальный проток, дефекты межпредсердной и межжелудочковой перегородок, гипоплазия лёгочных артерий) — в настоящее время наблюдают редко, чаще выявляют единичные аномалии. Возможны поражение ЦНС (микро — и макроцефалия), пороки развития костной системы •• При инфицировании плода на поздних сроках беременности (после 16 нед) риск появления врождённых уродств невелик и сводится к негрубым единичным дефектам развития или воспалительным процессам. Из них наибольшую опасность представляет менингоэнцефалит • У детей заболевание протекает легко и без осложнений. Тяжёлые и осложнённые формы регистрируют преимущественно у взрослых.
Диагностика
Методы исследования • Выделение вируса •• Классический вирусологический метод с изоляцией вируса при посеве биологического материала слизи носа на эмбриональные ткани • Обнаружение АТ к Аг вируса •• Выявление противокраснушных АТ и прирост их титра в РСК и нейтрализации в 4 раза и более •• Обнаружение противокраснушных АТ в реакциях латекс — агглютинации и ИФА. Наибольшее значение в диагностике врождённой краснухи имеют противокраснушные IgM и стабильно высокое содержание IgG в течение нескольких месяцев • Лабораторные методы используют обычно для диагностики стёртых, субклинических форм и для подтверждения диагноза краснухи у беременных и новорождённых.
Дифференциальная диагностика • Корь • Энтеровирусная инфекция • Внезапная экзантема • Аллергические высыпания • Скарлатина • Вторичный сифилис.
Лечение
Лечение — симптоматическое • Показана диета №13 • При врождённой форме — хирургическая коррекция дефектов развития.
Осложнения • Серозные менингиты и энцефалиты (регистрируют обычно на 4–7 день болезни, течение сравнительно благоприятное) • Прогрессирующий краснушный панэнцефалит — прогредиентное течение и нарастание неврологических симптомов (угнетение сознания, атаксия, судорожные припадки.
Профилактика • Вакцинация живой аттенуированной вакциной (может входить в состав комплексных препаратов) у детей в возрасте 12–15 мес, ревакцинация в 6 — летнем возрасте. Желательна вакцинация неиммунных женщин детородного возраста • При возникновении случаев заболевания в детских коллективах — карантин в течение 7 дней. Разобщение контактных лиц не проводят. При высокой вероятности инфицирования плода (развитие заболевания в первом триместре беременности с типичной сероконверсией) рекомендовано прерывание беременности.
МКБ-10 • B06 Краснуха [немецкая корь].
Источник
Одной из наиболее распространенных инфекций вирусной этиологии является краснуха. Это заболевание обычно протекает в легкой форме, редко сопровождается осложнениями. С другой стороны, инфицирование беременной женщины представляет серьезную угрозу для здоровья ее будущего малыша. В ряде случаев недуг становится причиной пороков развития у плода и его внутриутробной гибели.
Описание заболевания
Краснуха — это инфекция вирусной этиологии, характеризующаяся появлением высыпаний на коже и умеренной интоксикацией. Впервые заболевание получило полное описание Ф. Хофманом в 1740 году. Спустя только 140 лет было принято единогласное решение о выделении патологии в отдельную нозологическую группу.
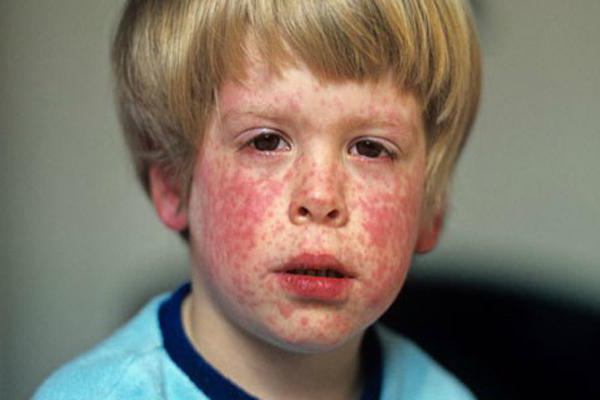
Сегодня распространенность недуга существенно сократилась. Таких результатов удалось добиться благодаря политике вакцинации населения. Несмотря на это, ежегодно фиксируется порядка 100 тысяч новых случаев заражения. Каждые 3-4 года уровень заболеваемости повышается, а затем идет на спад.
Источники инфекции и способы передачи
Краснуха — это заболевание вирусной этиологии. Чаще всего оно диагностируется у детей. В роли его возбудителя выступает РНК-геномный вирус, обладающий тератогенной активностью. Ему комфортно существовать только в человеческом организме. Во внешней среде он быстро погибает под воздействием ультрафиолета, из-за недостаточной влажности или изменения давления. В условиях низких температур вирус живет очень долго и может сохранять способность к размножению.
Источником заражения обычно является человек с выраженными (редко стертыми) признаками краснухи. За неделю до высыпаний и еще на протяжении пяти дней после рубивирус выделяется во внешнюю среду. В эпидемиологическом плане наиболее опасными считаются дети с врожденным вариантом недуга. В этом случае возбудитель попадает во внешнюю среду вместе с фекалиями, слюной или мочой в течение нескольких месяцев. Благоприятными условиями для заражения служат организованные коллективы (детский сад, школа). Поэтому больных изолируют сразу после подтверждения диагноза «краснуха».
Как переносится инфекция? Всего существует два пути передачи заболевания — воздушно-капельный и трансплацентарный. Механизм развития этого недуга изучен недосконально. Вирус краснухи попадает в тело человека через слизистые дыхательных путей. Затем он начинает свою активность, оседая на клетках кожи и в лимфоузлах. Организм реагирует на внедрение агентов образованием особых антител. Во время болезни их объемы в кровотоке постоянно нарастают. После выздоровления у человека остается иммунитет против данного вируса на всю жизнь.
Как выглядит краснуха?
Продолжительность инкубационного периода составляет около 15 суток. Следующий за ним катаральный период — 3 дня. У маленьких пациентов симптомы поражения слизистых оболочек верхних дыхательных путей проявляются очень редко. Взрослые обычно жалуются на светобоязнь, сильные головные боли, насморк, кашель и отсутствие аппетита. В первый день заболевания у 90 % пациентов на фоне кожного зуда появляются высыпания. Они имеют вид небольших розовых пятен правильной формы, которые возвышаются над поверхностью кожи.
Сыпь при краснухе первоначально появляется в области лица, за ушами и на шее. В течение суток она стремительно распространяется на другие части тела. Следует заметить, что на подошвах и ладонях экзантема никогда не появляется. Иногда единичные пятнышки обнаруживаются на слизистой ротовой полости. В 30 % случаев высыпания отсутствуют, что существенно осложняет диагностику. Среди других симптомов этого заболевания можно отметить незначительное повышение температуры. Редко пациенты жалуются на боли в мышцах, нарушение работы ЖКТ.
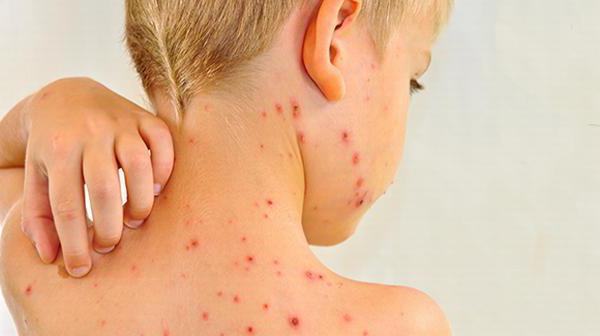
Типы краснухи
В зависимости от пути заражения, принято выделять два вида этого заболевания:
- Приобретенная краснуха. Эта форма недуга сопровождается множественными высыпаниями по всему телу, но может иметь атипичную клиническую картину. В 30 % случаев симптомы и вовсе отсутствуют, что затрудняет диагностику и способствует распространению эпидемии. Заболевание обычно протекает в легкой форме, заразившиеся лечатся в домашних условиях. Госпитализация показана только в случае развития осложнений.
- Врожденная краснуха. Это очень опасная форма заболевания. В большинстве случаев она характеризуется осложненным течением. Среди вероятных последствий можно отметить нарушение работы ЦНС, органов слуха и зрения.
Учитывая вышеизложенные факты, необходимо сделать одно существенное замечание. Заболевание краснуха у взрослых диагностируется крайне редко. Подавляющая часть людей сталкивается с этим недугом в детстве, а полученный иммунитет сохраняется всю оставшуюся жизнь. В настоящее время около 85 % женщин невосприимчивы к этой инфекции к моменту наступления репродуктивного возраста.
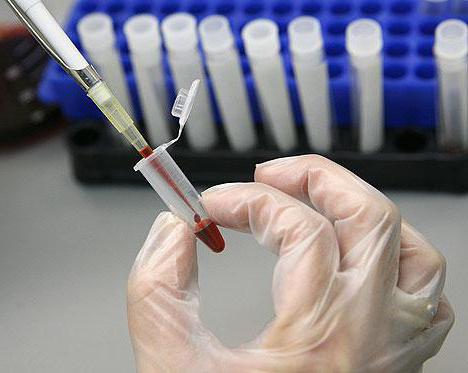
Медицинское обследование пациента
Подтверждение диагноза обычно не вызывает трудностей. Первоначально врач проводит физикальный осмотр и обращает внимание на специфические симптомы (чуть выше мы уже рассказали, как выглядит краснуха). Следующим этапом обследования является лабораторное тестирование:
- Общий анализ крови.
- Оценка концентрации иммуноглобулинов.
- Серологическое исследование слизи из носовой полости.
В обязательном порядке проводится дифференциальная диагностика с корью, энтеровирусной инфекцией, скарлатиной.
Основные принципы лечения
Человек, уже заболевший краснухой, не нуждается в экстренной госпитализации. Специальных препаратов против этого недуга не разработано, применяется только симптоматическая терапия. Больному важно придерживаться постельного режима, правильно питаться и пить больше воды. В большинстве случаев сыпь при краснухе остается всего несколько дней. После выздоровления полученный иммунитет сохраняется на всю жизнь. Иногда болезнь возвращается. Специалисты объясняют такой феномен индивидуальными особенностями иммунной системы.
Только при возникновении осложнений показано лечение в условиях стационара. Пациентам назначается иммуностимулирующая терапия («Интерферон», «Виферон»). Чтобы предотвратить развитие отека головного мозга, применяются гемостатики, диуретики и кортикостероиды. В стадии реконвалесценции пациентам рекомендуется прием ноотропных препаратов для улучшения когнитивных функций.

Чем опасна краснуха?
Осложнения при этом заболевании встречаются крайне редко. Как правило, они появляются, если присоединяется бактериальная инфекция. Краснуха в таком случае осложняется вторичной пневмонией, ангиной или отитом. У взрослых пациентов не исключены поражения со стороны ЦНС. Данное заболевание представляет наибольшую угрозу для женщин в период вынашивания малыша. Об этом речь пойдет далее в статье.
Беременность и краснуха
Последствия этого заболевания во время вынашивания малыша могут отразиться на его здоровье. Вирус проникает к плоду через плаценту, поражая эндокард и капилляры. Затем возбудитель распространяется на все органы ребенка, где начинает стремительно размножаться. Среди наиболее распространенных осложнений краснухи у беременных выделяют: внутриутробную гибель плода, мертворождение и самопроизвольный аборт.
Если малыш все же появился на свет, у него с течением времени могут развиться следующие расстройства:
- пороки сердца;
- экзантема;
- дефицит массы тела;
- желтуха;
- миокардит;
- энцефалит;
- задержка умственного развития;
- дистрофия.
Такие осложнения приводят к преждевременной смерти малыша в 30 % случаев. В первый год жизни погибает около 70 % детей. Отдельные проявления недуга дают о себе знать только в пубертатном возрасте. Это аутоиммунный тиреоидит, диабет, а также дефицит гормона роста. В крови инфицированного ребенка возбудитель краснухи может сохранять активность на протяжении нескольких лет. Специфического лечения этого недуга современная медицина предложить не может.

Профилактика заболевания
Общие мероприятия по профилактике в очагах инфекции малоэффективны. Практически невозможно определить наличие вируса в организме до появления первых его симптомов. Однако заболевшего человека изолируют на 5-7 суток с момента появления сыпи.
Специфическая профилактика подразумевает под собой вакцинацию против одновременно трех заболеваний: корь, краснуха, паротит. Прививка в 6 лет делается во второй раз, а в первый — в возрасте одного года. Среди противопоказаний к вакцинации можно выделить следующие:
- злокачественные новообразования;
- беременность;
- негативная реакция на вакцину;
- обострение заболеваний инфекционной этиологии.
Вакцинирование от краснухи можно совмещать с другими обязательными прививками (против коклюша, гепатита В, полиомиелита, дифтерии и столбняка). Различные препараты запрещено смешивать в одном шприце. Кроме того, инъекции желательно ставить в разные места. Исключением является только комплексная (корь-краснуха-паротит) прививка. В 6 лет ее делают многим детям повторно. Такая ревакцинация способствует выработке иммунитета сразу к трем заболеваниям. После ее проведения может наблюдаться припухлость кожи и ее небольшое покраснение. Побочными реакциями со стороны организма являются увеличение лимфоузлов, тошнота, насморк, общее недомогание. В подростковом возрасте после прививки не исключено развитие артралгии и полиневрита, которые со временем самостоятельно проходят.
Источник

