Врожденная краснуха научная статья
Библиографическое описание:
Шерхова Д. З., Петров К. С. Краснуха у детей: клиника, диагностика, лечение (обзор литературы) // Молодой ученый. 2020. №5. С. 56-58. URL https://moluch.ru/archive/295/67092/ (дата обращения: 27.02.2020).
Северо-Осетинская государственная медицинская академия, Владикавказ
Краснуха представляет собой инфекционное заболевание вирусной этиологии, передаваемое от человека к человеку (антропоноз). Протекает с лимфаденопатией и мелкой, пятнистой экзантемой. Болезнь может быть, как приобретенной, так и врожденной вирусной инфекцией.
Приобретенная краснуха — острое инфекционное заболевание, вызываемое вирусом краснухи, передающееся воздушно-капельным путем, с помощью аэрозольного механизма передачи, характеризующееся мелкой пятнистой сыпью, увеличением периферических лимфатических узлов, интоксикационным синдромом и катаральными явлениями.
Врожденная краснуха — хроническое инфекционное заболевание с внутриутробным путем передачи, приводящая к гибели зародыша и раннему выкидышу или тяжелым аномалиям развития.
Краснуху вызывает вирус содержащий РНК рода Rubivirus. Вирус незначительно устойчив к факторам внешней среды, легко погибает под действием УФ лучей, нагревания, химических дезинфицирующих растворов. Вирус может сохраняться в течение нескольких часов при комнатной температуре, легко переносит заморозку.
Источник инфекции больные люди как с типичной формой приобретенной краснухи, так и люди с атипичной формой, так же источником являются дети с врожденной краснухой и вирусоносители.
Больной приобретенной краснухой становится заразным за неделю до развития первых симптомов болезни и выделяет вирус в течение 20 дня после появления сыпи. Контагиозными являются больные краснухой первые 6 дней с момента появления сыпи.
Механизмы передачи — капельный (при приобретенной), контактный (при врожденной).
Пути передачи — воздушно-капельный, контактно-бытовой (при приобретенной), трансплацентарный (при врожденной краснухе).
Восприимчивость детей к краснухе высокая. В первые 6 мес. Жизни дети невосприимчивы к краснухе при наличии у них врожденного иммунитета от матери.
При приобретенной краснухе входными воротами являются слизистые оболочки рото- и носоглотки. Вирус размножается в лимфатических узлах. В дальнейшем, уже в инкубационном периоде, наступает вирусемия. С током крови вирус разносится в различные органы, в периоде высыпания проявляются поражения кожи (вирус краснухи распространяется в коже больных независимо от наличия экзантемы). Выделение вируса из слизи носоглотки, кала и мочи свидетельствует о централизованном характере изменений при краснушной инфекции. С момента появления сыпи вирусемия прекращается, в крови появляются антитела.
При врожденной краснухе вирус проникает в зародыш трансплацентарно, инфицирует эпителий хориона и эндотелий сосудов плаценты, что приводит в дальнейшем к ишемии тканей и органов зародыша. Вирус вызывает нарушения митотического деления клеток, геномные и хромосомные изменения, приводящие к гибели плода или формированию у ребенка тяжелых пороков развития. Деструктивное действие вируса выражено в хрусталике глаза и в лабиринте внутреннего уха, следствием чего являются катаракта и глухота. Вирус краснухи поражает в первую очередь органы, находящиеся в процессе развития.
Инкубационный период колеблется от 10 до 20 дня.
Продромальный период продолжается от нескольких часов до 2 дней. У больных детей наблюдается повышение температуры тела до субфебрильных цифр, незначительный синдром интоксикации (недомогание, утомляемость, слабость, сонливость, головные боли), катаральный синдром (насморк или заложенность носа, першение в горле, кашель), синдром поражения слизистых оболочек (мелкие пятна на твердом небе, покраснение задней стенки глотки), синдром лимфаденопатии (увеличение и болезненность при пальпации затылочных лимфатических узлов).
На момент высыпаний появляется синдром экзантемы, наблюдавшийся в продромальном периоде.
Сыпь появляется одновременно, в течение дня покрывает лицо, грудь, живот, спину, руки и ноги. Локализуется преимущественно на разгибательных поверхностях рук и ног, боковых поверхностях ног, на спине, пояснице, ягодицах. Сыпь мелкопятнистая, с правильными очертаниями, обильная, розовая, без слияния сыпи. Исчезает без пигментации и шелушения кожи.
Полиаденит — частый признак краснухи. Характерно поражение заднешейных, затылочных лимфатических узлов; возможно увеличение околоушных, переднешейных, подколенных, подмышечных. Увеличение лимфатических узлов обычно умеренное, иногда сопровождается болезненностью.
Лихорадка наблюдается непостоянно и выражена слабо. Температура тела нормальная или субфебрильная (иногда повышается до 39°С).
Синдром интоксикации выражен у детей постарше и подростков.
Острое воспаление слизистых оболочек рото- и носоглотки обычно выражено незначительно и проявляется ринитом, фарингитом, глосситом; может появиться конъюнктивит. Клинически наблюдается кашель, небольшие серозные выделения из носа, отечность век, слезотечение. Иногда отмечается изменение слизистых оболочек рта в виде легкого покраснения, появления энантемы на твердом небе. Пациенты жалуются на боль и першение при глотании.
Лабораторная диагностика. Используются вирусологический, серологический и гематологический методы.
Применяют следующие реакции: PHГА, РСК, РТГА, РИФ. Обследование проводят дважды: в начале заболевания (1-й день болезни) и через неделю. Свидетельством того, что ребенок хорошо переносит краснуху, является увеличение титра антител в 4 раза. Диагностическую значимость представляет определение в крови специфических иммуноглобулинов: IgM и IgG. В клиническом анализе крови: лейкопения, лимфоцитоз, увеличение СОЭ.
Лечение. При неосложнённых формах назначают симптоматическую терапию; её проводят в домашних условиях. В более тяжёлых ситуациях применяют патогенетические и симптоматические препараты.
Больным краснухой рекомендуется постельный режим в катаральный период, затем — полупостельный еще в течение недели. Этиотропную терапию проводят рекомбинантными интерферонами. При легких и среднетяжелых формах назначают поливитамины, симптоматические средства. При краснушных артритах применяют нестероидные противовоспалительные средства, антигистаминные препараты.
Литература:
- Покровский В. И. Инфекционные болезни и эпидемиология: Учебник / В. И. Покровский, С. Г. Пак, Н. И. Брико, Б.К. — 2-е изд.- М.: ГЭОТАР-Медиа, 2007. — 816с.
- Анненкова И. Д. Инфекционные болезни у детей: Учебник для педиатрических факультетов медицинских вузов / И. Д. Анненкова, И. В. Бабаченко, Е. В. Баракина — СПб.: СпецЛит, 2012. — 623 c.
- Детские болезни: учебник / Под ред. А. А. Баранова — 2-е изд., — 2009. — 1008 с.
Основные термины (генерируются автоматически): врожденная краснуха, вирус, вирус краснухи, приобретенная краснуха, продромальный период, момент появления сыпи, краснуха, инкубационный период, день, ребенок.
Источник
Краснуха («германская корь») — антропонозная вирусная инфекция с генерализованной лимфаденопатией и мелкопятнистой экзантемой.
Краткие исторические сведения
Клинические отличия краснухи от скарлатины и кори впервые описаны И. Вагнером (1829); с 1881 г. краснуху считают самостоятельной нозологией. Вирусная природа инфекции доказана Хиро и Тасака (1938). Возбудитель выделен П.Д. Паркманом, Е.Х. Уэллером и Ф.А. Невой (1961). Тератогенное действие установили Н.М. Грегг (1941), Р.А. Канторович с соавт. (1973), О.Г. Анджапаридзе и Т.И. Червонский (1975).
Этиология
Возбудитель — РНК-геномный вирус рода Rubivirus семейства Togaviridae. Все известные штаммы относят к одному серотипу. Во внешней среде вирус быстро инактивируется под воздействием ультрафиолетовых лучей, дезинфектантов и нагревания. При комнатной температуре вирус сохраняется в течение нескольких часов, хорошо переносит замораживание. Он проявляет тератогенную активность.
Эпидемиология
Резервуар и источник инфекции — человек с клинически выраженной или стёртой формой краснухи. Больной выделяет вирус во внешнюю среду за 1 нед до появления сыпи и в течение 5-7 дней после появления высыпаний. Большое эпидемиологическое значение имеют дети с врождённой краснухой. При последней возбудитель выявляют в слизи носоглотки и моче (реже в фекалиях) на протяжении нескольких недель, иногда — до 12-20 мес.
Механизм передачи — аэрозольный, путь передачи — воздушно-капельный. Для заражения необходимо более длительное и тесное общение с больным, чем при кори и ветряной оспе. Существует вертикальный путь передачи (трансплацентарная передача вируса), особенно в первые 3 мес беременности. Руки и предметы ухода не имеют эпидемиологического значения. Исключение составляют игрушки, с помощью которых возможна передача вируса маленькими детьми изо рта в рот.
Естественная восприимчивость к инфекции высокая. Серологические обследования свидетельствуют о большом проценте (30% и более в отдельных регионах страны) серонегативных женщин детородного возраста, особенно в возрасте 20-29 лет. Результаты серологического обследования беременных свидетельствуют о высокой восприимчивости женщин детородного возраста к вирусу краснухи, особенно в возрастной группе 20-29 лет (в разные годы выявлены от 8 до 30% серонегативных).
Основные эпидемиологические признаки. Краснуху относят к числу инфекций, ликвидация которых возможна в ближайшем будущем, согласно программе ВОЗ. В ряде стран (США, Швеции и др.) её выявляют на крайне низком уровне. С учётом значения для здравоохранения синдрома врождённой краснухи, 48-я сессия Регионального комитета ВОЗ для Европы (1998) включила краснуху в число инфекций, борьба с которыми будет определять цели программы «Здоровье для всех в XXI веке». К 2010 г. частота синдрома врождённой краснухи должна быть снижена до уровня менее 0,01 на 1000 новорождённых.
В довакцинальный период краснуху с высокой заболеваемостью регистрировали повсеместно. В связи с отсутствием до настоящего времени программы широкой иммунизации населения в Украине отмечают тенденцию к росту заболеваемости. По данным ВОЗ, из всех случаев краснухи, регистрируемых в Европе, 83% приходится на страны СНГ. Для краснухи характерны периодические подъёмы заболеваемости: умеренные (каждые 3-5 лет) и более интенсивные (каждые 10-12 лет). В последние годы отмечен сдвиг заболеваемости на более старший возраст: болеют преимущественно школьники и женщины детородного возраста. Отмечают высокую очаговость в организованных дошкольных и школьных коллективах, среди учащихся средних и высших учебных заведений. Заболеваемость существенно повышается весной и летом.
Краснуху принято считать лёгким заболеванием. Однако такое определение справедливо для течения этой инфекции у детей. Заболевание у взрослых характеризует более тяжёлое течение (нередко протекает с длительной лихорадкой, суставным синдромом, а также развитием органной патологии). Особую проблему создаёт врождённая краснуха. При инфицировании беременных она может вызвать серьёзные осложнения и рождение ребёнка с различными тяжёлыми пороками развития. По данным различных авторов, риск развития врождённых пороков (органов зрения, слуха, сердечно-сосудистой системы и др.) составляет от 12 до 70%, или 10% общего числа врождённых аномалий. При инфицировании в первые 3 мес беременности инфекция плода развивается в 90% случаев. Кроме того, установлено, что при врождённой краснухе также могут развиваться поздние осложнения (панэнцефалит, сахарный диабет, тиреоидит). Неблагоприятное влияние краснушной инфекции на плод проявляется также спонтанными абортами (10-40%), мертворождением (20%) и смертью в неонатальном периоде (10-25%). Особую тревогу вызывает устойчивый рост заболеваемости женщин детородного возраста, следствием чего становится увеличение количества случаев синдрома врождённой краснухи, проявляющегося врождёнными уродствами. Число случаев синдрома врождённой краснухи составляет в среднем 0,13% всех заболеваний. По данным ВОЗ, ежегодно краснуха калечит всего около 300 000 детей. Расходы на лечение и содержание ребёнка с синдромом врождённой краснухи составляют, по самым скромным оценкам, около 200 000 долларов США.
Патогенез
В связи с отсутствием экспериментальной модели для воспроизведения краснухи патогенез заболевания изучен мало. Заражение происходит через слизистые оболочки верхних дыхательных путей, возможно заражение через кожу. Вслед за этим вирус проникает в регионарные лимфатические узлы, где репродуцируется и накапливается, что сопровождается развитием лимфаденопатии. Последующая вирусемия с гематогенным диссеминированием по всему организму возникает ещё в инкубационный период. Возбудитель, обладая тропностью к эпителию кожных покровов и лимфатической ткани, оседает на эпителии кожи и в лимфатических узлах. Вирусемия обычно завершается с появлением экзантемы. В крови больных в это время уже обнаруживают вируснейтрализующие антитела; в последующем их концентрация нарастает, и формирующиеся иммунные реакции приводят к элиминации возбудителя из организма и выздоровлению. После перенесённого заболевания антитела сохраняются пожизненно, что обеспечивает стойкость постинфекционного иммунитета.
При развитии краснухи у беременных в период вирусемии возбудитель с кровью беременной легко преодолевает плацентарный барьер и поражает плод. Одновременно вследствие вирусного поражения эндотелия кровеносных сосудов плаценты нарушается питание плода. Повреждая генетический аппарат клеток, вирус избирательно подавляет митотическую активность отдельных клеточных популяций эмбриона и, возможно, оказывает на них прямое цитопатогенное действие. Это приводит к замедлению роста и нарушению нормального формирования органов плода с последующим развитием врождённых пороков. Воздействие вируса на эмбриональные ткани в различные сроки беременности неоднозначно; оно оказывается наиболее выраженным по отношению к органам и системам, находящимся на этапе инфицирования в процессе активного формирования.
Поэтому наиболее широкий диапазон пороков развития плода складывается при заражении в ранние сроки беременности.
Клиническая картина
Инкубационный период одинаков у детей и взрослых и продолжается 10-25 дней. Последующий катаральный период у детей, как правило, не выражен; в этих случаях диагноз краснухи нередко может быть установлен только после появления экзантемы. У взрослых в этот период возможны повышение температуры тела (в тяжёлых случаях до высоких цифр), недомогание, головная боль, миалгии, снижение аппетита. Катаральные явления могут выражаться в виде незначительного насморка и сухого кашля, чувства першения в горле, светобоязни и слезотечения. При осмотре у части больных обнаруживают конъюнктивит и покраснение слизистой оболочки зева. Увеличение и болезненность лимфатических узлов, особенно затылочных и заднешейных, одинаково характерны как для детей, так и для взрослых, однако этот признак встречают не у всех больных. В последующем лимфаденопатия сохраняется довольно долго (до 2-3 нед). Продолжительность катарального периода составляет 1-3 дня.
Затем наступает период экзантемы; проявления этого главного синдрома развиваются у 75-90% больных уже в первый день болезни, при этом высыпания чаще наблюдают у детей. Элементы сыпи представляют собой круглые или овальные розовые или красные мелкие пятна с ровными краями. Они располагаются на неизменённой коже и не возвышаются над её поверхностью. У взрослых высыпания склонны к слиянию, у детей сливаются редко. Иногда появлению сыпи предшествует кожный зуд. Сначала (но не всегда) элементы сыпи появляются на лице и шее, за ушами и на волосистой части головы. Далее в течение суток они распространяются по различным участкам тела без определённой закономерности. Особенно типично расположение сыпи на спине, ягодицах и на разгибательных поверхностях верхних и нижних конечностей. На подошвах и ладонях экзантема отсутствует. В некоторых случаях одновременно с экзантемой можно отметить появление энантемы на слизистых оболочках ротовой полости в виде мелких единичных пятнышек (пятна Форхгеймера). У взрослых больных экзантема обильнее и продолжительнее, её элементы могут сливаться, образуя эритематозные поля. Сливной характер сыпи, а также её отсутствие у части больных (в 20-30% случаев, по данным литературы) крайне затрудняют постановку клинического диагноза.
Температура тела в период экзантемы может оставаться нормальной или слегка повышается. Отчётливо определяются увеличенные и умеренно болезненные периферические лимфатические узлы во всех областях, доступных пальпации, но особенно — затылочные, околоушные и заднешейные. Часть больных жалуется на суставные и мышечные боли. У отдельных больных отмечают диспептические явления, увеличение печени и селезёнки, у женщин — признаки полиартрита. Обычно проявления экзантемы длятся не более 4 дней. Сыпь может быстро угасать, исчезает она бесследно.
Источник
Также:
врожденная краснушная инфекция, триада Грегга, connatal rubella syndrome
Версия: Справочник заболеваний MedElement
Категории МКБ:
Синдром врожденной краснухи (P35.0)
Разделы медицины:
Врожденные заболевания
Медицинская выставка KIHE 2020
Общая информация
Краткое описание
Врожденная краснуха является антропонозной инфекцией и встречается повсеместно. Вызывается РНК-вирусом, относящимся к семейству Togaviridae, роду Rubivirus.
Синдром врожденной краснухи (СВК) составляет около 10% от общего числа врожденных аномалий.
Врожденная краснуха возникает в результате первичной краснушной инфекции у беременных женщин.
Тератогенное действие
инфекции может быть связано непосредственно с ее цитодеструктивным влиянием на развивающиеся клеточные структуры эмбриона человека или с поражением сосудов плаценты, которое приводит к ишемии плода, что наиболее опасно в период интенсивного формирования органов.
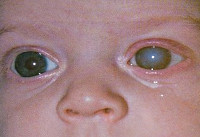
Синдром врожденной краснухи характеризуется широким спектром клинических форм и отличается длительным периодом активности с выделением возбудителя. При поражении плода вирусом краснухи наблюдается классическая триада Грегга — врожденные катаракты, пороки сердца, глухота.
Для врожденной краснухи характерна хроническая форма инфекции, сопровождающаяся длительной персистенцией вируса.
Специфического лечения врожденной краснухи нет, используется симптоматическая терапия.
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
Общепринятой классификации клинических форм краснухи нет. Врожденная краснушная инфекция включает синдром врожденной краснухи, клинические особенности которого зависят от срока беременности и от того, когда произошло инфицирование матери.
Этиология и патогенез
Врожденная краснуха вызывается РНК-вирусом, относящимся к семейству Togaviridae, роду Rubivirus. Относится к антропонозным инфекциям, встречается повсеместно.
Первостепенное значение в патогенезе врожденной краснухи имеет вирусемия у матери и инфицирование плаценты, которое приводит к ее некротическим изменениям и способствует проникновению вируса в плод. Широкая диссеминация вируса выражена на ранних сроках беременности.
Прямое действие вируса краснухи обусловлено его цитолитической активностью в некоторых тканях, свойством повреждать хромосомы и угнетать митотическую активность инфицированных клеток.
При инфицировании эмбриона или плода вирус краснухи оказывает иммунодепрессивное действие, приводящее к угнетению продукции интерферона и ингибиции клеточного иммунитета.
При врожденной краснухе иммунный ответ характеризуется рядом закономерностей.
Если мать переболела краснухой в период беременности, но плод не был инфицирован, то материнские IgG антитела передаются плоду уже с 12-16 недели, тогда как материнские IgM антитела обычно не проходят через плаценту. В течение 6-10 месяцев после рождения пассивные IgG антитела у ребенка исчезают.
Если произошло внутриутробное инфицирование, у зараженного плода, наряду с появлением материнских IgG антител, на 16-24 неделях развития начинают вырабатываться собственные вирусспецифические IgM антитела. Эти антитела могут персистировать у ребенка с врожденной краснухой в течение до 6 месяцев после рождения (иногда — до года и дольше). Со второй половины первого года жизни у детей с врожденной краснухой начинают продуцироваться специфические IgG антитела, имеющие низкую авидность.
Эпидемиология
Для краснухи характерна выраженная сезонность. Эпидемии регулярно сменяются периодами с низкой заболеваемостью.
На территориях с умеренным климатом сезонные пики заболеваемости наблюдаются весной; небольшие эпидемии возникают каждые 3-4 года, более крупные – раз в 6-9 лет.
Во время эпидемий краснухи в странах, где программы иммунизации против этой инфекции не проводятся, показатель заболеваемости синдромом врожденной краснухи составляет 0,6-2,2 случая на 1000 новорожденных.
Годовые показатели заболеваемости по Российской Федерации, регистрируемой с 1978 года, варьировали до 2009 года в пределах от 98,2 до 407,1 на 100 тысяч населения.
Факторы и группы риска
Врожденная краснуха может развиться если женщина, восприимчивая к вирусу краснухи, заболела ею в какой-либо период беременности. Наибольший риск возникновения пороков развития плода отмечается на ранних этапах беременности. Риск врожденной краснухи повышается также в конце беременности, когда ослабляется плацентарный барьер.
Существенно снижает риск возникновения синдрома врожденной краснухи своевременная иммунизация женщин фертильного возраста.
Клиническая картина
Cимптомы, течение
Прогноз инфекции для плода определяется
гестационным возрастом
ко времени заражения.
Если беременная больна краснухой, в период до 8-й недели беременности инфекция развивается у 50-80% плодов.
Если инфицирование беременной произошло во II триместре, заражается не более 10-20% плодов.
В III триместре заражение плода относительно редко.
Данные о поражениях плода в зависимости от сроков инфицирования матери (Николов З. и Гетев Г., 1983):
| Сроки инфицирования матери | Последствия для плода |
| 3 – 7 недель | Смерть плода и аборт |
| 2 – 6 недель | Катаракта, микрофтальмия, ретинопатия |
| 5 – 7 недель | Пороки сердца |
| 5 – 12 недель | Поражение внутреннего уха и слуха |
| 8 – 9 недель | Пороки развития молочных зубов |
При поражении плода вирусом краснухи характерен классический синдром Грегга:
— глухота;
— поражение глаз (катаракта, реже
глаукома
, помутнение роговицы,
миопия
, недоразвитие век, ретинoпатия)$
— пороки сердца (чаще — незаращение артериального протока, возможны также
ДМЖП
,
ДМПП
, стеноз легочной артерии и аорты, транспозиция сосудов).
Помимо перечисленных классических проявлений, существует расширенный синдром краснухи, в который входит множество других аномалий развития, характерных для этой инфекции:
—
микроцефалия
;
— увеличенный родничок;
— поражение головного мозга;
— глаукoма;
—
расщелина нёба
;
— интерстициальная пневмония;
— гепатит;
— поражение вестибулярного аппарата;
— пороки развития скелета;
— поражение трубчатых костей;
—
гепатоспленомегалия
;
— пороки развития мочеполовой системы.
Для больных детей типичны низкая масса тела и маленький рост при рождении, дальнейшее отставание в физическом развитии.
Одни из наиболее характерных признаков врожденной краснухи —
тромбоцитопеническая пурпура
(может сохраняться в течение от 2 недель до 3 месяцев) и гемолитическая анемия. Частота тромбоцитопенической пурпуры составляет 15 – 20%. Тромбоцитопения обычно купируется спонтанно в течение 1-го месяца жизни. Летальный исход редко бывает обусловлен
геморрагическим синдромом
, несмотря на то, что тромбоцитопения может быть достаточно выражена.
При врожденной краснухе могут наблюдаться разнообразные поражения центральной нервной системы, тяжелые гормональные изменения (сахарный диабет, болезнь Аддисона, недостаток гормона роста).
У большинства инфицированных детей в период новорожденности отмечается бессимптомное течение болезни. У 70% из них впоследствии появляются признаки врожденной краснухи.
Диагностика
Диагноз врожденной краснухи ставят на основании анализа данных клинико-эпидемиологических и лабораторных исследований.
Клинический диагноз синдрома врожденной краснухи (при отсутствии лабораторного подтверждения) основывается на выявлении двух любых основных симптомов или сочетания одного из основных симптомов и еще одного из дополнительного симптома.
Основные симптомы:
— катаракта или врожденная глаукома;
— врожденный порок сердца;
— глухота;
— пигментная ретинопатия.
Дополнительные симптомы:
— пурпура;
— спленомегалия;
— желтуха;
— микроцефалия;
— менингоэнцефалит;
— изменения костей;
— отставание в умственном развитии.
Лабораторная диагностика
Лабораторная диагностика заключается в определении IgM-антител к вирусу краснухи в сыворотке крови ребенка, обнаружении вируса краснухи в эпителии слизистых, для чего исследуются носоглоточные мазки и моча.
В основе лабораторной диагностики заболевания лежат выделение и идентификация вируса:
— определение титра специфических антител в сыворотке крови;
— РН;
— РСК;
— РТГА;
— РПГА;
— латекс-тест;
— ИФА;
— ПЦР;
— радиоиммунный анализ.
Лабораторным подтверждением диагноза является:
— в первом полугодии жизни ребенка — обнаружение вируса краснухи, высокий уровень антител к вирусу, специфические IgM;
— во втором полугодии — обнаружение высоких уровней вирусспецифических антител и низкоавидных IgG антител к вирусу краснухи.
У детей с синдромом врожденной краснухи (СВК) при рождении или вскоре после него и, как минимум, в течение первых трех месяцев жизни обнаруживаются специфические для краснухи IgM.
Если тест на IgM антитела при рождении отрицательный, но присутствует подозрение на краснуху, следует в ближайшее время повторить тест.
При наличии СВК результат теста на IgM антитела будет положительным не менее чем у 85% младенцев в период между 3 и 6 месяцами жизни, а иногда в течение периода до 18 месяцев.
Для определения низких уровней IgM антител метод иммобилизированных IgM антител (capture) является более надежными, по сравнению с непрямым методом иммуноферментного анализа (в особенности у детей с врожденной краснухой в возрасте старше трех месяцев).
Лабораторное подтверждение возможной врожденной краснухи у ребенка в возрасте старше 6 месяцев не ограничивается только тестом на IgM антитела и должно также включать несколько последовательных тестов на IgG антитела, которые позволят оценить устойчивость их уровня на протяжении нескольких месяцев. Наличие IgG антител было обнаружено в 95% случаев у детей с СВК в возрасте от 6 до 11 месяцев, ранее не вакцинированных против краснухи.
Следует иметь в виду, что все дети с СВК, могут выделять вирус в постепенно снижающихся количествах, по крайней мере, на протяжении всего первого года жизни.
Дифференциальный диагноз
Инфекция врожденной краснухи по своим клиническим проявлениям и их многобразию сходна с такими врожденными инфекциями, как токсоплазмоз, цитомегаловирус, вирус Эпштейна-Барр, вирус простого герпеса. Основным элементом дифференциальной диагностики являются лабораторные методы исследования.
Осложнения
— катаракта;
— глаукома;
— ретинит.
Сердце:
— открытый артериальный проток;
— стеноз легочной артерии;
— другие пороки сердца.
Центральная нервная система:
— умственная отсталость;
— микроцефалия;
— глухота;
— низкое количество тромбоцитов крови;
— увеличенные печень и селезенка;
— аномальный мышечный тонус;
— заболевания костей.
Лечение
В зависимости от активности текущей инфекции лечение проводят препаратами рекомбинантного интерферона и интерфероногенами. Проводится симптоматическая терапия.
Прогноз
Прогноз обусловлен тяжестью состояния. Пороки сердца часто могут быть исправлены. Повреждение нервной системы является постоянным.
Госпитализация
Лечение детей с врожденной краснухой должно осуществляться в стационаре. Лечение пороков развития проводят в профильных стационарах, где осуществляются их коррекция и реабилитационные меры.
Профилактика
Неспецифическая профилактика:
— исключение контактов беременных с больными краснухой;
— своевременная и точная диагностика краснухи у беременных с подозрением на краснуху;
— расшифровка этиологии очагов экзантемных заболеваний, где оказались беременные;
— определение иммунного статуса;
— серологический надзор за неиммунными (восприимчивыми) лицами.
Иммунизация населения живыми аттенуированными вакцинами против краснухи является наиболее эффективным путем защиты от приобретенной и врожденной краснухи.
Информация
Источники и литература
- Control and prevention of rubella: evaluation and management of suspected outbreaks, rubella in pregnant women, and surveillance for congenital rubella syndrome MMWR, 2010
- Eliminating measles and rubella and preventing congenital rubella infection. WHO European Region strategic plan 2005–2010. Copenhagen, WHO Regional Oi ce for Europe, 2005
- Ткаченко А. К. Современные аспекты клиники, диагностики, лечения внутриутробных инфекций у новорожденных. Учебно-метод. пособие. Мн.: БГМУ, 2003
- «Rubella and congenital rubella (German measles)» Edlich RF, Winters KL, Long WB 3rd, Gubler KD., J Long Term Eff Med Implants, 15(3), 2005
- «Rubella» Centers for Disease Control and Prevention, In: Atkinson W et al., eds. Epidemiology and prevention of vaccine-preventable diseases, 9th ed. Washington, DC, Public Health Foundation, 2008
- «Rubella» Mason WH, In: Kliegman RM, Behrman RE, Jenson HB, Stanton BF, eds. Nelson Textbook of Pediatrics, 18th ed. Philadelphia, 2007
- «Врожденная краснуха» Зверев В.В., Десятскова Р.Г., журнал «Вакцинация», №6, 2004
- «Диагностика врождённой краснухи в Российской Федерации» Балаев Н.В., Контарова Е.О., Юминова Н.В./Материалы 4-й конференции «Идеи Пастера в борьбе с инфекциями», СП-б, 2008
- стр.5
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник