Введение иммуноглобулинов при краснухе
Р.Г. Десятскова
НИИ вирусных препаратов им. О.Г.Анджапардизе РАМН г. Москва
Можно ли вакцинировать против краснухи молодую женщину, планирующую беременность?
По желанию могут быть привиты против краснухи взрослые молодые женщины, с соблюдением всех правил, исключающих случайную вакцинацию в период беременности, (хотя не было зарегистрировано ни одного случая СВК по результатам анализа более чем 1000 беременностей, во время которых была непреднамеренно применена вакцинация против краснухи).
Прежде всего, целесообразно привить женский контингент, включающий медработников, педагогов, сотрудников детских садов и других лиц, которые подвергаются большему риску инфицироваться вирусом краснухи. В ряде стран широко практикуется иммунизация в послеродовом периоде. В любом случае, прививка может осуществляться при обеспечении контрацепции в течение двух-трех последующих после вакцинации месяцев.
Вакцинации может предшествовать серологическое обследование с целью отбора неиммунных женщин или лиц со слабоположительными реакциями на присутствие антител. Вместе с тем, иммунизация допускается и без предварительного серологического анализа.
Прививка против краснухи, проведенная у женщин на ранних стадиях беременности, когда они не знали о том, что беременны, не является показанием для прерывания беременности.
Что должна знать и делать беременная женщина, оказавшаяся в очаге краснухи?
Беременная женщина, оказавшаяся в очаге краснушной инфекции, должна знать, что краснуха опасна для внутриутробного развития плода. Опасность заражения контактировавших беременных женщин существует для тех из них, которые восприимчивы к вирусу краснухи. Наличие вирусспецифических антител свидетельствует о невосприимчивости пациента.
Таким образом, чтобы оценить степень опасности случившегося контакта для беременной женщины, необходимо определить имеет она или нет антитела к вирусу краснухи.
Поэтому, как только становится известно, что произошел контакт с больным краснухой, беременная женщина должна незамедлительно обратиться к врачу и обследоваться с целью выявления антител. Важно начинать обследование по возможности на более ранних сроках контакта. Если антитела к вирусу краснухи в защитных концентрациях обнаружены у женщины в первые 6 дней контакта, то эти антитела являются следствием давно перенесенной краснухи. В этом случае женщина не восприимчива к вирусу краснухи, и контакт не представляет опасности для нее. Отсутствие антител или слабоположительная серологическая реакция на ранних сроках обследования свидетельствует о том, что женщина не защищена против краснухи, и угроза заражения существует. Вместе с тем, известно, что восприимчивые женщины, контактировавшие с больными краснухой, могут не заболеть. Для исключения заражения необходимо проводить повторное серологическое обследование в динамике через 2-4 недели после контакта. Учитывая широкое распространение краснухи в бессимптомной форме, серологический контроль за этими женщинами следует периодически осуществлять до конца 2-го триместра беременности.
При обращении на поздних сроках контактирования серологическая диагностика основывается на выявлении IgM и низкоавидных IgG антител к вирусу краснухи, указывающих на то, что заражение произошло недавно. Отсутствие данных антител или обнаружение высокоавидных IgG антител, выявляемое через 4-6 недель от начала контакта, свидетельствуют против недавнего заражения.
Краснуха, выявленная на первом триместре беременности, является показанием для прерывания беременности. При осложнении беременности краснухой на 14-16 неделях вопрос о рекомендации по сохранению беременности решается на консилиуме врачей.
Является ли гарантией безопасности для беременности и плода отсутствие симптомов краснухи у беременной женщины в течение 4-6 недель после контакта с больным краснухой?
Краснуха у взрослых, в том числе, у женщин детородного возраста может протекать как в манифестной, так и в трудно диагностируемой бессимптомной формах. Последняя составляет, в среднем, 30% общего количества заболеваний. Инаппарантная форма представляет такую же тератогенную опасность, как и манифестная. Поэтому отсутствие клинических симптомов у беременной женщины, подвергшейся риску заражения, не исключает у нее заболевания краснухой в бессимптомной форме. Беременные женщины, оказавшиеся в очагах краснухи, должны своевременно (на ранних сроках контакта) пройти диагностическое лабораторное обследование, нацеленное на выявление первичной инаппарантной краснухи. Диагностическими признаками этой формы краснухи являются обнаружение сероконверсии, существенного нарастания титров краснушных антител, выявление IgM и низкоавидных антител IgG к вирусу краснухи.
В случае возникновения манифестного заболевания с подозрением на краснуху принципы лабораторного подтверждения клинического диагноза аналогичные.
Нужно ли вводить иммуноглобулин беременным женщинам в случае контакта с больным краснухой с целью предупреждения врожденной краснухи у ребенка?
Не рекомендуется вводить иммуноглобулин беременным женщинам в случае контакта с больным краснухой. Известно, что введение иммуноглобулина может приводить к протеканию краснухи в бессимптомной форме и, как следствие, рождению детей с СВК.
Как исключение допускается введение иммуноглобулина контактировавшим беременным в случае невозможности проведения аборта или их отказа прерывать беременность. При этом важно вводить иммуноглобулин по возможности на ранних сроках выявленного контакта (в течение первых семи дней) и в больших дозах. 16%-ный раствор иммуноглобулина вводится внутримышечно в дозе 0,55 мл/кг массы тела. В течение полутора месяцев периодически с интервалом в две недели у иммунизированных следует проводить серологический контроль на отсутствие инфекции.
Источник
13 июня 201715141 тыс.
Что такое краснуха
Краснуха, также называемая коревой краснухой, трехдневной корью, немецкой корью — это заразная вирусная инфекция, отличительным симптомом которой является яркая красная сыпь.
Краснуха во многом похожа на корь, однако это два совершенно разных заболевания с разными возбудителями, разным периодом заразности, и разными прогнозами. Обычно краснуха течет легче кори и реже приводит к осложнениям.
Для защиты от этой инфекции используется вакцина против кори, эпидемического паротита и краснухи (measles-mumps-rubella, MMR) которая вводится всем детям дважды до их поступления в школу. Вакцина является весьма эффективным способом профилактики краснухи. Благодаря массовой иммунизации против краснухи, во многих развитых странах мира объявлено о полной ликвидации краснухи на их территории. Однако, это не означает, что жители этих стран не могут заболеть краснухой, например, во время поездки за границу.
Симптомы краснухи
Симптомы краснухи часто настолько незначительны, что их трудно заметить, особенно у детей. С момента заражения до появления первых симптомов проходит обычно от двух до трех недель (инкубационный период)
Симптомы болезни длятся обычно около двух — трех, дней и включают в себя:
- Умеренную лихорадку (до 38,9 С)
- Головную боль
- Насморк или заложенность носа
- Воспаленные, красные глаза
- Увеличенные, болезненные лимфатические узлы на затылке, в заушной области и задней части шеи.
- Яркую розовую сыпь, которая сначала появляется на лице, а затем быстро распространяется на туловище, руки и ноги; исчезает сыпь в той же последовательности
- Боли в суставах (особенно часто — у молодых женщин)
Когда обращаться к врачу
Обратитесь к врачу, если Вы думаете что Вы или Ваш ребенок были в контакте с больным краснухой или уже имеете симптомы краснухи.
Если Вы планируете беременность, убедитесь, что Вы получили все необходимые дозы вакцины MMR. Контакт беременной женщины с вирусом краснухи, особенно во время первого триместра беременности, может привести к смерти плода или серьезным врожденным дефектам. Краснуха во время беременности является наиболее распространенной причиной врожденной глухоты. При сомнениях в полноценности вакцинации до беременности желательно ввести еще одну дозу вакцины.
Если Вы беременны, Ваш врач, вероятно, предложит Вам пройти рутинный скрининг на иммунитет к краснухе. Если Вы никогда не получали вакцину и думаете, что могли подвергнуться контакту с вирусом краснухи, немедленно обратитесь к врачу. Если анализ крови подтвердит наличие у Вас иммунитета к краснухе, то этот контакт ничем не повредит Вашему будущему ребенку, в противном случае врач предложит решить вопрос о прерывании беременности. Причины
Возбудителем краснухи является вирус, который передается от человека к человеку. Вирус краснухи распространяется при чихании и кашле от инфицированного человека, а также при непосредственном контакте с его слюной или мокротой. От беременной женщины к ее плоду — вирус передается через кровь. Больной краснухой заразен для окружающих за 10 дней до появления сыпи, и 1-2 недели после ее исчезновения. Таким образом, инфицированный человек может распространять болезнь задолго до того, как поймет, что болеет краснухой.
В настоящее время в Российской Федерации краснуха встречается редко, поскольку подавляющее большинство детей вакцинированы против этой инфекции в раннем возрасте. Тем не менее, случаи краснухи иногда встречаются — особенно, среди невакцинированных взрослых людей, приехавших из неблагополучных стран.
Заболевание все еще широко распространено во многих регионах мира. Поэтому перед выездом за рубеж Вам следует навестить своего врача, особенно если в это время Вы беременны.
Осложнения краснухи
Краснуха обычно протекает довольно легко и не дает осложнений. После перенесенной краснухи обычно формируется пожизненный иммунитет. Однако у некоторых женщин после перенесенной краснухи развиваются артриты в пальцах рук, запястьях и коленях, которые длятся около одного месяца. В редких случаях краснуха может вызвать инфекцию среднего уха (отит) или воспаление вещества мозга (энцефалит).
Однако наиболее тяжелыми осложнения от краснухи бывают при беременности. При заболевании краснухой в первые 11 недель беременности у 90% плода развивается синдром врожденной краснухи. Это может проявляться одной или несколькими проблемами, в том числе:
- Замедление роста
- Катаракта
- Глухота
- Врожденные пороки сердца
- Дефекты в других органах
- Умственная отсталость
Наибольший риск для плода краснуха представляет в первом триместре беременности, однако воздействие вируса на более поздних сроках беременности тоже является опасным.
Подготовка к визиту врача
В ожидании времени, на которое вы записаны к врачу, Вы можете записать ключевые моменты — это может помочь Вам структурировать свои мысли, и сэкономить время во время визита.
Например, запишите заранее ответы на типовые вопросы врача при подозрении на краснуху:
- Вы (или Ваш ребенок) привиты против краснухи? Сколько раз, какие даты прививок?
- Когда Вы впервые почувствовали себя больным? Когда впервые появились сыпь или боли в суставах?
- Вы были в контакте с кем-либо, больным краснухой?
- Вы выезжали за рубеж недавно? В какие страны?
- Что, на Ваш взгляд, облегчает симптомы болезни?
- Что, на Ваш взгляд, ухудшает течение болезни?
- С кем Вы были в контакте в последние недели, есть ли среди них беременные женщины или непривитые люди?
Составьте заранее список вопросов, которые хотите задать врачу. Не стесняйтесь задавать вопросы, возникающие по ходу разговора с врачом.
Не забудьте сказать регистратору (и по телефону, и при входе в клинику), что Вы подозреваете у себя (своего ребенка) заразное заболевание. Вам постараются выделить бокс и проводят туда сразу, чтобы снизить риск заражения других посетителей клиники.
Диагностика краснухи
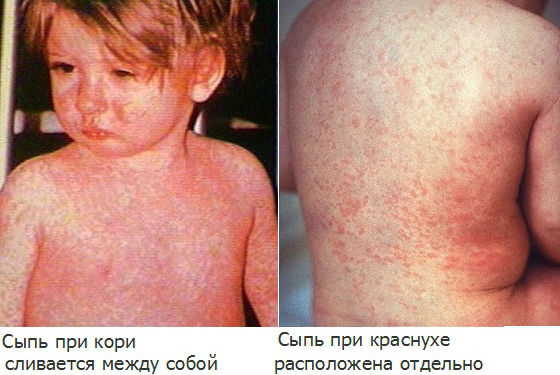
Сыпь при краснухе может быть похожей на сыпи при многих других вирусных заболеваниях.
Поэтому врачу может потребоваться проведение лабораторных анализов: вирусологического анализа крови на краснуху или иммуноферментного анализа (ИФА) на антитела к вирусу краснухи. Антитела могут быть в крови не только по причине болезни, но и по причине вакцинации; Ваш врач сможет определить происхождение антител по анамнезу, клинической картине и типу/динамике антител.
Лечение краснухи
Лечение не сокращает длительность краснухи, а ее симптомы настолько легки, что даже симптоматическое лечение требуется довольно редко. Тем не менее, врач порекомендует полную изоляцию больного на срок до 2-4 недель, особенно от беременных женщин. Кроме того, больной нуждается в наблюдении врачом на предмет развития осложнений, которые, в случае возникновения, потребуют активного лечения.
Если Вы беременны и заболели краснухой, Вам следует обсудить с Вашим врачом все риски этой непростой ситуации. Если Вы, все же, захотите сохранить эту беременность, врач может назначить Вам специальный иммуноглобулин, который поможет Вашему организму бороться с инфекцией и несколько снизит риски для плода. Однако следует понимать, что нет лекарственного препарата, введение которого полностью исключило бы развитие синдрома врожденной краснухи у плода в такой ситуации.
Лечение новорожденного с синдромом врожденной краснухи зависит от характера и тяжести проблем. Дети с несколькими осложнениями могут нуждаться к лечении в отделении интенсивной терапии многопрофильной командой специалистов.
Домашние способы лечения краснухи
В случае плохого самочувствия больному краснухой требуются:
- Постельный режим
- Парацетамол (Эффералган и др), чтобы облегчить дискомфорт от лихорадки и болей.
- Сообщите друзьям, семье и коллегам, особенно беременных женщинам, о Вашем диагнозе, если они, возможно, были с Вами в контакте накануне вашего заболевания.
- Оставайтесь дома, не посещайте работу, учебу и общественные заведения до истечения сроков заразности. Особенно оберегайте от контакта с Вами беременных женщин и лиц с дефицитом иммунитета (ВИЧ-инфекция и др)
- Сообщите врачу детского сада или школы о том, что Ваш ребенок болеет краснухой.
Профилактика краснухи
Вакцина против краснухи обычно вводится в составе комбинированного препарата против кори-паротита-краснухи (measles-mumps-rubella, MMR), это является безопасным и эффективным способом защититься от трех этих инфекций.
Обычно новорожденные младенцы защищены от краснухи в течение первых шести-восьми месяцев после рождения, благодаря иммунитету (антителам), передаваемому от матерей трансплацентарно. Поэтому введение вакцины в возрасте до 1 года не дает стойкого иммунитета — вирус подавляется циркулирующими материнскими антителами. В некоторых ситуациях (поездка за рубеж, риск контакта в семье и тд) вакцина может быть введена и до 1 года, однако по достижению возраста 1 год такие дети вакцинируются заново, как и все остальные.
Нужно ли Вам сейчас вакцинироваться препаратом MMR (Приорикс)?
Вам не нужно вводить вакцину, если Вы:
- Получили две дозы препарата в возрасте после 12 месяцев.
- По анализам крови имеете антитела против кори, эпидемического паротита (свинки) и краснухи
Вам необходимо ввести вакцину, если Вы не соответствуете указанным выше критериям, а также:
- Вы небеременная женщина детородного возраста
- Посещаете школу, училище или ВУЗ
- Работаете в больнице, медицинском учреждении, образовательном учреждении или ухаживаете за детьми
- Планируете поездку за границу.
Вакцина противопоказана:
- Беременным женщинам, или женщинам, которые планируют забеременеть в течение следующих четырех недель
- Людям, которые имели жизнеугрожающие аллергические реакции на желатин, неомицин или на предыдущую дозу вакцины MMR
Если Вы больны раком, или иным заболеванием, снижающим иммунитет , поговорите со своим врачом прежде, чем вводитьп репарат MMR.
Побочные эффекты вакцины от кори, паротита, краснухи
Большинство людей не испытывают никаких побочных эффектов от этой вакцины. Примерно у 15% вакцинированных развиваются: умеренная лихорадка от 7 до 14 дней после вакцинации, и у 5% вакцинированных развивается легкая сыпь (спустя 2-4 недели от вакцинации). Некоторые подростки и взрослые женщины испытывают временную боль в суставах после введения вакцины. Тяжелые аллергические реакции развиваются с частотой 1:1 000 000.
В последние годы вокруг вакцинации вообще, и вакцинации против кори — эпидемического паротита — краснухи в частности, возникло множество мифов, отталкивающих родителей от вакцинации и рождающих у них опасения. Одним из самых известных — был миф о том, что MMR провоцирует аутизм у детей. В настоящее время все эти мифы аргументированно развенчаны современной наукой, и не должны беспокоить родителей при принятии решения о вакцинации этим препаратом.
Источник
Мировой опыт иммунопрофилактики краснухи
Т.А. Бектимиров
ГИСК им. Л.А. Тарасевича, Москва
В патогенезе краснухи имеется два периода, при которых иммунологическое вмешательство может обеспечить защитный эффект. Первый период — это попадание вируса в носоглотку, где первично после инфицирования размножается вирус и распространяется в организме через регионарные лимфоузлы. Секреторные антитела класса А в носоглотке, индуцированные вакцинацией или инфекцией, могут блокировать репликацию вируса в этих входных воротах инфекции. Второй период — момент появления вирусемии. В это время вирусемия может быть блокирована имеющимися специфическими антителами, полученными пассивно или активно синтезированными.
При вирусемии у беременных женщин возбудитель может инфицировать плаценту [9], размножиться в ней и проникнуть в плод с последующей диссеминацией в органы, ведущей к нарушению органогенеза, обусловливая патологию, получившую название синдрома врожденной краснухи (СВК).
Для предупреждения СВК до разработки вакцины широко применялись гипериммунные или нормальные иммуноглобулины, которые, как правило, содержат специфические антитела. Последние вводились беременным женщинам, контактировавшим с больным краснухой, и в значительном числе случаев позволяли предупредить СВК. Однако иммуноглобулины не всегда обеспечивали защиту плода.
В настоящее время показанием для введения иммуноглобулина является контакт с больным краснухой беременной серонегативной женщины, не желающей прервать беременность после подтверждения инфицирования краснухой.
Если прошло не больше недели после контакта с больным краснухой и доказано, что женщина серонегативна, иммуноглобулин вводят внутримышечно в дозе 20 мл. Через 3-4 недели проводят проверку реципиента на наличие IgM к вирусу краснухи и повышение титров IgG, что при положительных результатах, свидетельствует об инфицировании. Следует иметь в виду, что отсутствие сыпи у контактной женщины не означает, что были предотвращены вирусемия и инфицирование плода. Попытки использовать внутривенные иммуноглобулины для повышения эффективности защиты не дали результатов, поскольку не удалось получить препараты с высокой концентрацией антител. Следует также заметить, что в настоящее время ни в одной стране не производят гипериммунные глобулины против краснухи, поскольку не было выявлено их преимущество перед нормальными иммуноглобулинами. Сегодня основным средством предупреждения краснухи и, прежде всего, СВК является вакцина. Были разработаны живые и инактивированные вакцины, однако ввиду явного преимущества в практике используются первые. Был предложен ряд вакцинных штаммов (HPV-77, Cendehill), которые выращивались соответственно на утиных или собачьих клетках. Со временем они были изъяты из практики. В настоящее время в мировом масштабе, за исключением Японии и Китая, используется вакцинный штамм RA 27/3 вируса краснухи, культивируемый на диплоидных клетках человека. Вакцина была первоначально лицензирована в Европе [7] и в 1979 г. в США. Вакцина из этого штамма оказалась слабореактогенной, высокоиммуногенной и обеспечивала надежную защиту от инфекции [8].
В Китае используют штамм DCRB 19, в Японии — штаммы Matsuba, Takahashi и Т0-336. Китайские и японские вакцины производятся с использованием клеток почек кролика. Однако все проведенные исследования выявили преимущество штамма RA27/3 перед всеми остальными.
Нуклеотидное секвенирование генов оболочки штамма RA27/3 показало, что он отличается от дикого вируса по 31 аминокислоте. Причем эти отличия настолько уникальны, что по ним легко можно идентифицировать этот штамм. Весьма важной особенностью штамма RA27/3 является его способность индуцировать антитела класса А в носоглотке не только при интраназальном, но и при подкожном введении, т.е. он ведет себя в плане иммуногенеза сходно с диким вирусом, индуцирующим местные антитела при естественном респираторном инфицировании.
Краснушная вакцина выпускается в виде монопрепарата или в комбинации с вакцинами против кори и паротита[1]. В практике шире используются тривакцины. Моно- или тривакцины выпускаются в Бельгии, Индии, Италии, КНР, России (из полуфабриката, изготовленного в Хорватии), США, Франции, Хорватии, Швейцарии, Японии. Прививки проводят подкожно. После вакцинации контактных заражений не наблюдается, т.е. экскретируемый вирус не ревертирует. Сероконверсия после прививки достигается в 98-100%, при этом, более 95% вакцинированных оказываются защищенными от краснухи. Если после естественной инфекции иммунитет персистирует не менее 26 лет, то после прививки длительность поствакцинального иммунитета по некоторым данным не менее 20 лет [2]. Так в период эпидемии краснухи среди студентов в Калифорнии удельный вес защищенных среди привитых через 10 лет составил 97% [10], а по данным Best [2], через 21 год после иммунизации вакциной из штамма RA27/3 серонегативные составляли всего 1%. Установлено, что даже при полном исчезновении антител после прививки ревакцинация стимулирует образование антител по типу вторичного иммунного ответа.
Лица, не ответившие сероконверсией на первичную прививку, должны быть привиты повторно. Если и после этого не вырабатываются антитела, это, скорее всего, свидетельствует о толерантности к краснушному антигену, которая наблюдается у детей, инфицированных внутриутробно.
Краснушные моновакцины или тривакцины могут вводиться одновременно с вакцинами АКДС, гемофильной, живой и инактивированной полиовакцинами, а также вакцинами против гепатита В и ветряной оспы.
Вакцинация против краснухи включена в национальные календари прививок 96 стран, причем в 17 из них прививают только девочек 11-13 лет.
Первичную вакцинацию проводят обычно на втором году жизни. Так в США и Канаде детей вакцинируют в возрасте 12-15 мес; в Финляндии — 14-18 мес, в Исландии — 18 мес, в России и Франции — 12 мес. Дети, непривитые в таком возрасте, могут иммунизироваться в любом другом возрасте, лучше всего, в предшкольном периоде. Наличие ОРЗ при вакцинации в возрасте от 12 до 18 мес не оказывает влияния на сероконверсию. Поскольку вакцинный вирус не вызывает инфицирования окружающих лиц, дети, чьи матери являются беременными, могут вакцинироваться.
Почти все страны, за исключением Болгарии, Венгрии, Израиля, и Канады проводят ревакцинацию. Возраст ревакцинируемых в разных странах колеблется от 4 (Великобритания), 6 (Австрия и Германия) до 11-12 лет (Испания, Норвегия, Португалия, Франция, Швейцария, Швеция и др.).
Поскольку наличие антител перед ревакцинацией не оказывает влияния на частоту побочных эффектов, многие страны ревакцинируют детей в предшкольном возрасте тривакциной без серологического скрининга.
Другой стратегией вакцинопрофилактики краснухи является первичная вакцинация девочек подросткового возраста в возрасте 11-13 лет или проведение обследования непривитых беременных женщин с последующей вакцинацией серонегативных после родов.
Поскольку не получено доказательств, что вакцинный вирус вызывает СВК, случайная вакцинация в период беременности не является показанием для прерывания беременности. Вместе с тем, беременность является общим противопоказанием к проведению прививок против краснухи. Более того, для исключения беременности рекомендуется использование контрацептивных средств в течение 2-3 мес после прививки против краснухи.
Следует подчеркнуть, что вакцинация против краснухи мало влияет на коллективный иммунитет, поскольку дикий вирус краснухи может инфицировать привитых (от 7 до 80%), не вызывая вирусемии. Поэтому даже в коллективах со значительной иммунной прослойкой распространение инфекции не блокируется и происходит заражение почти 100% чувствительных лиц [4]. В наблюдениях O’Shea et al [6] реинфекция привитых зависела от титра антител. Она имела место при титрах ниже 15 МЕ/л и не наблюдалась при их концентрации выше 15 МЕ/л. При этом среди привитых вакциной из штамма RA27/3 через 6-16 лет примерно 5% имели низкие титры антител.
Эпидемиологическое и клиническое значение реинфекции до конца не выяснено. В некоторых наблюдениях реинфекция оказывала только бустерный эффект на содержание IgG, без изменения уровня IgM, в других — отмечалось появление IgM антител, свидетельствующее об активной репликации вируса. Более того, описаны случаи заболевания краснухой среди перенесших болезнь и привитых, а в случае заболевания беременных даже рождение детей с врожденными аномалиями. В целом, риск развития СВК у детей, родившихся от привитых женщин, менее 5%, в сравнении с 80% у непривитых при первичной инфекции.
Установлено, что краснушная вакцина малореактогенна. Однако частота побочных реакций возрастает с увеличением возраста прививаемых. У детей раннего возраста побочные реакции крайне редки. Наиболее часто они наблюдаются у женщин старше 25 лет. Кстати, естественная инфекция в этом возрасте также протекает более тяжело.
Наиболее серьезным осложнением после прививки против краснухи являются артриты и артралгии, как правило, быстро преходящие, частота которых, например, в Канаде составляла 0,3 на 100 тыс доз (штаммы HPV-77). Причем, по данным Swartz et al (1971), если у девочек до 13 лет симптомы поражения суставов не наблюдались вовсе, то в возрасте от 13 до 16 лет, от 17 до 19, от 20 до 24 и старше 25 лет они выявлялись соответственно в 2%, 6%, 25% и 50%. В другом исследовании [3] при прививках вакциной из штамма RA27/3 процент артропатий составил 1%, независимо от применения моно- или тривакцины. При естественной инфекции процент артропатий достигает 50% и более.
Другим серьезным осложнением после прививки является тромбоцитопения. При заболевании краснухой тромбоцитопения наблюдается у 1 из 3000 заболевших, тогда как после вакцинации в 10-100 раз реже. При этом ревакцинация тривакциной может сопровождаться возвратной тромбоцитопенией. Поэтому Консультативный комитет по иммунизации детей США (ACIP) считает возможным не проводить ревакцинацию тривакциной детей, у которых в период 6 недель после первичной вакцинации отмечалось возникновение тромбоцитопенической пурпуры, учитывая при этом соотношение риска/пользы.
Вакцинация против краснухи привела к резкому снижению заболеваемости краснухой и особенно СВК и прекращению эпидемий. Так в США заболеваемость краснухой снизилась более, чем в 25 раз и составила менее 1 случая на 100 тыс. населения, а частота СВК составила менее, чем 0,1 на 100 тыс. родившихся. Экономическая эффективность вакцинации почти 8-кратная. Некоторые исследователи рассчитали, что вакцинация школьниц более экономична, чем универсальная иммунизация детей. Учитывая высокую эффективность и безопасность краснушной вакцины, Панамериканская организация здравоохранения в 2003 г. запланировала элиминацию краснухи и СВК к 2010 году [5]. Европейский регион ВОЗ в 1998 г. принял в качестве одной из целей программы «Здоровье 21» следующее: «К 2010 г. или ранее частота СВК должна быть снижена до уровня менее 0,01 на 1000 родов живым ребенком» [1]. Следует отметить, что эти радикальные планы строятся на двухдозовой (первичная вакцинация и ревакцинация) стратегии. Именно эта стратегия позволила уже к настоящему времени элиминировать CВК на Кубе и в Финляндии.
Элиминации СВК предполагается достичь путем вакцинации и ревакцинации следующих групп населения: дети 12 мес, более старшие дети и подростки, студенты, сотрудники детсадов и яслей, медицинские работники, военнослужащие, взрослые женщины до родов, серонегативные женщины после родов, взрослые мужчины, контактирующие с беременными женщинами.
В заключение следует отметить, что главным элементом борьбы с CВК является вакцинация против краснухи женщин детородного возраста (15-40 лет), и эта стратегия в идеале должна сочетаться с вакцинацией детей. Вместе с тем, следует твердо помнить, что проведение широкомасштабной вакцинации детей против краснухи рекомендуется лишь тогда, когда иммунизацией может быть охвачено не менее 80%. В странах, где охват прививками ниже или он не постоянен, сниженная циркуляция краснухи среди населения может привести к повышению заболеваемости в более старших возрастных группах, включая детородный возраст.
Литература
- Иммунопрофилактика — 2003 (Справочник) под ред. В.К. Таточенко и Н.А. Озерецковского, Москва, 2003, 61-65.
- Best J.M. Epidemiol. Infect., 1991, 107:17-30.
- Coyle P.K., Wolinsky J.C., Buimovici-Klein E. et al. Infect. Immun., 1982, 36:498-503.
- Lehane D.E., Newberg N.R., Beam W.E. JAMA, 1970, 213:2216-2239.
- Meeting of Ad-Hoc Panel of Experts on Rubella and Measles. EPI Newsletter, 2004, XXVI, No2, 1-3.
- O’Shea S., Best J.M., Banatvala J.E. J. Infect. Dis., 1983, 148:639-647.
- Plotkin S.A., Farkuhar J.D., Katz M., Bauer F. Am. J. Dis. Child., 1969, 118:178-185.
- Plotkin S.A., Orenstein W. (eds) . Vaccines. 3rd ed. W.B. Saunders Company, 1999, p. 409-439
- Siber G.R., Werner B.G., Halsey N.A. et al. J. Pediatr., 1993, 122:204-211.
- Strassburg M.A., Greenband S., Stephenson T.G. et al. Vaccine, 1985, 3:109-112.
© Т.А. Бектимиров, 2004
Источник