Рак толстой кишки при болезни крона и неспецифическом язвенном колите
Каждый из нас имеет причины, чтобы беспокоиться о возможном развитии онкологических заболеваний. Плохая наследственность, курение, взаимодействие с асбестом, пестицидами, токсинами — это всего лишь некоторые из множества факторов, которые связывают с раковыми заболеваниями. Но что если у нас, или у наших близких развивается болезнь Крона, или неспецифический язвенный колит? Является ли это дополнительной причиной для беспокойства о развитии рака кишечника?
Для того, чтобы несколько прояснить этот вопрос для пациентов, в данной статье приводится перечень вопросов и ответов, которые помогут людям с воспалительными заболеваниями кишечника (болезнью Крона и язвенным колитом) понять какова вероятность возникновения онкологического заболевания.
При написании использовались материалы с сайта CCFA, а также личные замечения автора, который не имеет медицинского образования.
На нашем форуме, посвященному болезни Крона и неспецифическому язвенному колиту, данный вопрос обсуждался неоднократно, в этой статье мы приводим информацию, полученую из методических материалов CCFA, дополненную по мере необходимости наглядными демонстрациями и материалами из других источников.
На каждый из вопросов авторы попытались дать сбалансированный и честный ответ, основанный на самых последних научных представлениях. В составлении принимали участие американские гастроэнтерологи и проктологи.
Вопросы и ответы о раке кишечника при болезни Крона и неспецифическом язвенном колите
У меня воспалительное заболевание кишечника. Какова вероятность того, что у меня разовьется рак толстого кишечника? Должен ли я об этом беспокоиться?
Да, исследования подтверждают, что люди с неспецифическим язвенным колитом и болезнью Крона имеют в пять раз больший риск развития рака кишечника, чем в среднем по популяции.
Что значит этот ответ? Что, вероятнее всего, у меня разовьется рак?
Нет. Наиболее вероятно, что рака у вас не будет — у более чем 90% пациентов с ВЗК онкологическое заболевание никогда не возникнет.
Увеличенный риск развития рака при ВЗК относится к болезни Крона, или неспецифическому язвенному колиту?
До недавних пор считалось, что с возможным развитием рака ассоциируется прежде всего неспецифический язвенный колит. Однако более поздние исследования, похоже, опровергают эти данные. Из них следует, что болезнь Крона в такой же степени может способствовать развитию рака. Более того, если у вас в семье есть случаи рака толстой кишки, ваши риски дополнительно возрастают.
На рисунке показаны стадии развития рака кишечника
Кто из пациентов с ВЗК более всего должен беспокоиться о предотвращении рака?
В случае неспецифического язвенного колита существует два основных фактора, которые ассоциируются с повышенным риском развития рака:
- Продолжительность болезни — считается, что после 8-10 лет болезни риск возникновения рака толстой кишки увеличиваются.
- Размер пораженного участка толстой кишки также позволяет делать выводы о риске. Те пациенты, у которых поражена только ректальная область, имеют наименьший риск возникновения онкологических осложнений. По мере роста пораженного участка, растет и вероятность развития рака.
Факторы риска для пациентов с болезнью Крона, судя по всему, похожи, но не были так хорошо изучены, как факторы при НЯК.
Ну а какой риск на самом деле? Интересуют конкретные оценки.
Считается, что для пациентов с неспецифическим язвенным колитом, болеющим более 10 лет, выроятность возникновения рака возрастает ежегодно на 0.5%. Для пациентов с болезнью Крона оценки аналогичные.
Если у меня легкое течение болезни, или я почти постоянно нахожусь в ремиссии, а обострения происходят очень редко, значит ли это, что мне можно не беспокоиться по поводу онкологических осложнений?
К сожалению, нет. Риск возникновения рака не зависит от степени тяжести заболевания и, скорее всего, одинаков как для людей, переживающих тяжелое течение неспецифического язвенного колита, так и тех, кто почти всегда находится в ремиссии. Только длительность болезни и распространенность процесса представляются в настоящее время факторами, наиболее влияющими на вероятность развития рака толстой кишки.
Увеличивают ли риск возникновения рака толстой кишки препараты, применяемые для лечения болезни Крона и неспецифического язвенного колита?
Нет. Сульфасалазин, кортикостероиды, антибиотики, иммунносупрессоры, антидиарейные и противоспазмолитические препараты используются уже очень долгое время при лечении многих заболеваний и до сих пор не было убедительных свитетельств того что их прием приводит к последующему развитию рака. Более того, большинство экспертов в настоящее время уверены, что их использование уменьшает вероятность возникновения онкологических процессов в тканях кишечника, подверженных воспалению.
Что я могу сделать помимо того, что буду просто знать о возможных последствиях?
Обсуждайте все возникающие вопросы с квалифицированными врачами, взаимодействуйте с организациями, направленными на оказание помощи людям с подобными заболеваниями (в оригинале упоминалась CCFA, но они, хотя и могут консультировать на русском языке, действуют на территории США, поэтому остается рекомендовать участвовать в развитии нашего ресурса (https://kronportal.ru/) и обсуждать сложные вопросы с другими людьми на нашем форуме. Самое главное помнить, что вероятность развития рака все равно очень мала.
Какие тесты и анализы я могу сдавать на предмет контроля рака при ВЗК?
Наиболее разумным будет ежегодное обследование у вашего врача, даже если вы постоянно находитесь в состоянии ремиссии и хорошо себя чувствуете. Конечно, любое изменение вашего самочувствия следует обсуждать с врачом. Такие симптомы как диарея и кишечное кровотечение являются первыми симптомами развития рака кишечника в общем по популяции, но они ни о чем не говорят у людей с болезнью Крона, или язвенным колитом, поскольку данные заболевания в период обострения могут проявляться именно таким образом.
На ежегодном обследовании у проктолога, или гастроэнтеролога врач обновит вашу историю болезни, предложит сделать какие-либо анализы. Если вы страдаете от неспецифического язвенного колита более 10 лет, ваш врач, скорее всего, будет настаивать на ежегодном проведении колоноскопии и, при необходимости, взятии биопсии.
А зачем вообще проводить колоноскопию?
Только во время колоноскопии врач может с достоверностью оценить степень развития болезни, характер воспаления, увидеть какие-либо паталогии (например, наросты, полипы, суженные участки). При обнаружении признаков болезни следует взять множественную биопсию — это поможет установить диагноз. Подробнее о том, как делается колоноскопия и взятие биопсии, можно прочитать в соответствующей статье. У нас на сайте вы также можете прочитать об одном из способов подготовки к колоноскопии с помощью Фортранса.
На рисунке снимок рака кишечника,
обнаруженного при колоноскопии
Если доктор при проведении колоноскопии начал проводить забор кусочков для биопсии, это значит, что можно подозревать самое плохое?
Нет конечно. Забор фрагментов проводится почти всегда, когда врач находит что-либо, отличающееся от нормального и здорового состояния кишечника. Как правило, у людей с болезнью Крона и неспецифическим язвенным колитом бывает именно так, и биопсия поможет понять степень активности воспалительного процесса и лучше его характеризовать. Кроме того, даже если процесс воспаления начал становится злокачественным, врач сможет заблаговременно это увидеть.
А что такое полипы? Насколько серьезно их появление?
Полипы — это наросты на обычно гладкой поверхности кишечника. В случае колита это могут быть просто наросты воспаленной ткани кишечника и тогда они называются псевдополипами. Наличие псевдополипов абсолютно не увеличивает риск развития рака. Однако иногда такие наросты могут выявить дисплазию, или рак.
Что такое дисплазия?
Дисплазия — это термин, который используется для описания состояния, или процесса в ткани кишечника. Мы говорим о дисплазии, когда клетки кишечника уже не являются нормальными, и не являются раковыми, но являются чем-то средним между этими двумя состояниями. Дисплазия также разделяется на три класса по уровням активности (низкий, средний, высокий), в зависимости от того, что увидели специалисты при анализе ткани кишечника под микроскопом.
Если у меня уже есть дисплазия, значит ли это, что у меня рак?
Совсем необязательно. Нельзя утверждать, что дисплазия означает наличие онкологического процесса, или предшествует ему. В настоящее время это предмет активных дебатов и исследований. Однако особое беспокойство вызывает дисплазия высокой активности (иногда говорят «сильная дисплазия»). Большинство экспертов считают сильную дисплазию предраковым состоянием и рекомендуют не медлить с операцией. Однако представление о слабой и средней дисплазии как об обязательном маркере последующего рака вызывает некоторые сомнения.
Иногда дисплазия и степень ее активности может быть трудной для определения. Поэтому врачи зачастую просят квалифицированных специалистов перепроверять результаты биопсии с выявленной дисплазией для того, чтобы подтвердить ее наличие.
Среди тех пациентов, кто был прооперирован по поводу обнаруженной дисплазии, менее чем у половины был обнаружен рак.Важно запомнить, что дисплазия — это не рак, хотя ее наличие заставляет на быть предельно бдительными.
Является ли колоноскопия абсолютно надежным методом в обнаружении дисплазии, или рака?
К сожалению, нет. Даже при множественной биопсии мы можем исследовать только маленькие фрагменты тканей кишечника. То есть крошечные области, в которых началась дисплазия, или рак, и которые не заметны визуально, могут быть упущены. Однако колоноскопия с множественной биопсией — это лучший на сегоняшний момент метод выявления рака на ранней стадии, который пока еще является излечимым.
Как часто надо делать колоноскопию?
Большинство западных врачей считает, что колоноскопию надо делать один раз в год, или один раз в два года, в зависимости от того, как долго вы болеете и степени поражения кишечника.
Какие существуют показания к операции?
На этот вопрос невозможно ответить однозначно, потому что каждый случай индивидуален. Однако наиболее часто упоминают следующие факторы:
- паталогии кишечника, которые невозможно вылечить консервативно;
- очень активное течение заболевания, при условии, что лечение не помогает;
- невозможность лечения из-за серьезных побочных эффектов;
- подтвержденная дисплазия;
- обнаруженный рак кишечника.
Существуют ли какие-либо иные способы понять есть ли у меня онкологическое осложнение?
Огромное количество исследований направлено на улучшение техники и технологии проведения эндоскопических исследований, улучшение качества анализа биопсии, поиска неинвазивных методов диагностики и маркеров рака (по анализу крови). В настоящее время ни один из таких методов не является в достаточной степени точным и достоверным.
Однако прогресс в области исследований воспалительных заболеваний кишечника в последнее время достаточно заметен, хороших и обнадеживающих новостей здесь больше, чем плохих. Самый лучший совет, который можно предложить — оставайтесь в тесном контакте со своим врачом, узнавайте больше о достижениях медицины, читайте тематические журналы и сайты (такие как CCFA, Сайт о болезни Крона и неспецифическом язвенном колите) и оставайтесь оптимистами!
Источник
Советы при болезни Крона и НЯК
1. Какие два заболевания кишечника входят в понятие «воспалительные заболевания»?
Болезнь Крона и неспецифический язвенный колит (острый или хронический).
2. Хотя эти два заболевания часто похожи, обычно их можно различить по клиническому течению. Назовите основные клинические отличия.
Кровотечение из прямой кишки редко наблюдают при болезни Крона и часто — при хроническом язвенном колите. Опухоль в животе и осложнения в анальной области (трещина, свищ) чаще встречаются при болезни Крона.
3. Назовите основные рентгенологические различия.
Для болезни Крона характерно поражение конечного отдела подвздошной кишки, сегментарность поражения и внутренние свищи — признаки, не характерные для хронического язвенного колита.
4. Назовите основные гистологические отличия.
При язвенном колите гранулемы в стенке кишки и прилежащих лимфатических узлах отсутствуют, однако при болезни Крона встречаются в 60% случаев. Воспалительный процесс при болезни Крона поражает всю стенку кишки. При язвенном колите воспаление обычно ограничено слизистой и подслизистым слоем.
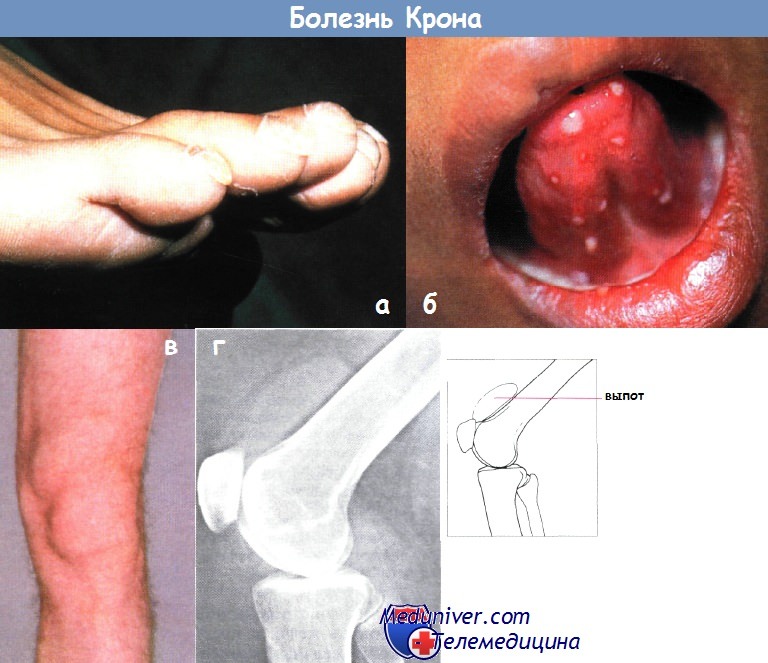
а — болезнь Крона: утолщение концевых фаланг пальцев ног
б — болезнь Крона: афтозный стоматит
в — артропатия коленных суставов — выпот в супрапателлярной сумке
г — рентгенологический снимок коленного сустава пациента с болезнью Крона
5. Хотя при болезни Крона возможно поражение любой области ЖКТ от глотки до анального отверстия, какие отделы поражаются чаще?
Только тонкий кишечник, 28%; одновременно подвздошная кишка и толстый кишечник (илеоколит), 41%; и только толстый кишечник, 27%. Поражение толстого кишечника при болезни Крона также называют колитом Крона или гранулематозным колитом.
6. По клиническим признакам колит Крона и неспецифический язвенный колит часто трудно различить. Какие основные отличия наблюдают при колоноскопии?
При болезни Крона отмечают поражение отдельных участков, преимущественно в правой части. Слизистая имеет вид булыжной мостовой с поперечными изъязвлениями в пораженных участках. Биопсия покажет поражение всей стенки и, возможно, отдельные гранулемы. Хронический язвенный колит при колоноскопии может выглядеть как диффузное заболевание.
Однако если поражается только часть толстой кишки, то эта часть находится с левой стороны и почти всегда включает прямую кишку. Патологические изменения наблюдают преимущественно в слизистой и подслизистом слое.
7. Назовите основные показания к операции при болезни Крона.
Показания зависят от места поражения. При тонкокишечном и подвздошно-толстокишечном типах заболевания наиболее частыми показаниями к операции являются кишечнокожные или межкишечные свищи (см. обсуждение), абсцесс и кишечная непроходимость. Перианальное поражение, безуспешная лекарственная терапия, подвздошно-толстокишечные свищи и образование абсцесса — наиболее частые показания к операции при толстокишечном типе.
8. Назовите основные показания к операции при неспецифическом язвенном колите.
Основными показаниями являются безуспешная лекарственная терапия (включая задержку роста у детей, упорную диарею, потерю веса и боль в животе), токсический мегаколон с перфорацией или без, и профилактика рака толстой кишки (см. обсуждение).
9. Какую операцию выполняют для лечения язвенного колита?
Сейчас стандартной операцией является тотальная колэктомия с илеоанальным анастомозом. Ранее стандартом считалась классическая тотальная колэктомия с илеостомией по Бруку (Brooke), которую в некоторых ситуациях применяют до сих пор. У более молодых (моложе 55 лет) больных, которые не хотят носить калоприемник, можно сформировать резервуар Кока (Kock). Некоторые авторы пишут, что можно формировать илеоректальный анастомоз.
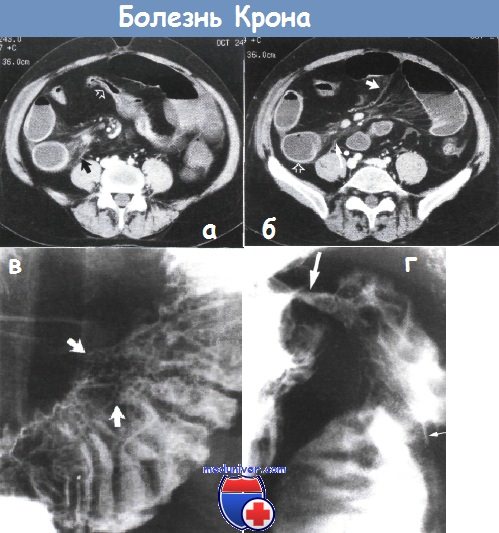
а — болезнь Крона. Отрезок подвздошной кишки сужен, стенка кишки немного утолщена (густая стрелка). Воспалительные тяжи (черная стрелка) в брыжейке тонкого кишечника. Компьютерная томография, аксиальное изображение на уровне пупка.
б — некоторое утолщение стенки двух кишечных петель (пустая стрелка). Воспалительные тяжи в брыжейке тонкого кишечника (длинная стрелка). Воспалительные тяжи в брыжейке напоминают гребень (короткая стрелка) и отражают сосудистые изменения и перилимфатическое воспаление. Компьютерная томография на уровне подвздошных гребней того же пациента, что и на рисунке (а).
в — увеличение кишечных ворсинок при болезни Крона. В дистальной части подвздошной кишки заметно пять узелков (указаны стрелкой), кишечные ворсинки увеличены из-за отека и воспалительной инфильтрации. Высокая бариевая клизма.
г — болезнь Крона терминального отрезка подвздошной кишки. Заметна длинная язва на брыжеечном крае кишки в виде тонкого углубления, заполненного барием (тонкие стрелки), окруженная отечной возвышенной рентгенопрозрачной слизистой оболочкой. Слизистая оболочка дистальной части терминального отрезка подвздошной кишки узловатая.
Илеоцекальный клапан сужен (толстая стрелка). Рентгеноконтрастное исследование с барием.
10. Какие операции применяют для лечения осложнений болезни Крона?
Когда осложнение требует операции, то его обычно можно лечить, удалив все задействованные участки кишки. При некоторых случаях тонкокишечной непроходимости делают пластику стриктуры вместо резекции. Если необходима резекция, то по линии резекции не должно быть макроскопически измененных тканей. Неизмененные участки не трогают, если только они не прилежат вплотную к резецируемой кишке.
11. Что следует сказать больному о возможности рецидива воспалительного заболевания кишечника после операции?
При хроническом язвенном колите операция является радикальным методом излечения. Однако при болезни Крона задачей операции является лечение осложнений (непроходимости или сепсиса). Достаточно долгое наблюдение за больным показывает, что вероятность рецидива болезни Крона высока. К сожалению, после колэктомии по поводу колита Крона болезнь рецидивирует в тонком кишечнике.
12. Следует ли оперировать всех больных с вызванными болезнью Крона межкишечными свищами?
За: Качество жизни у таких больных низкое; в дальнейшем у них развиваются внутрибрюшные гнойные осложнения, и в конце концов операция требуется всегда.
Против: Исследования показывают, что многие больные с межкишечными свищами нормально живут без операции до тех нор, пока у них не появляются клинические проявления.
13. Следует ли всем больным с документированным анамнезом хронического язвенного колита > 10-15 лет чтобы избежать развития рака толстой кишки, выполнять колэктомию вне зависимости от активности формы?
За: Риск возникновения рака при язвенном колите увеличивается примерно па 0,5-1% каждый год в течение 8-10 лет после постановки диагноза.
Против: Регулярные колоноскопии с биопсией позволяют выполнять колэктомию только тем больным, у которых со временем в толстой кишке развиваются диспластические изменения.
14. Можно ли закончить колэктомию по поводу язвенного колита формированием илеоректального анастомоза?
За: Кишечник больных ведет себя практически нормально, при этом удается избежать проблем и осложнений, связанных с другими методами.
Против: Не менее 15% больных нуждаются в повторной операции в связи с рецидивом болезни. Так же оставшаяся прямая кишка может стать местом возникновения рака.
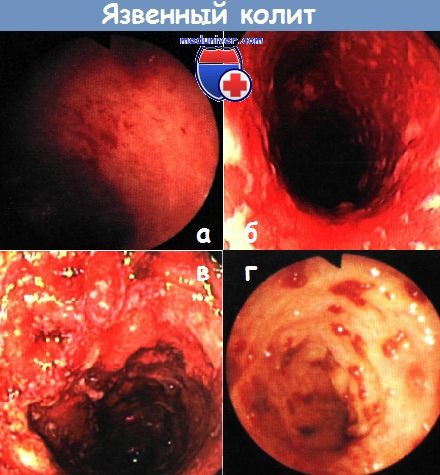
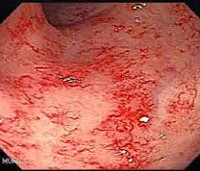
а, б — тяжелый язвенный колит. Контактное кровотечение (стадия II по Барону) (а). Диффузное изъязвление (б). Колоноскопия
в — обширные язвенные изменения, отек, застойные складки со спонтанным и контактным кровотечением (стадия III по Барону). Колоноскопия
г — тяжелый язвенный колит: слизистая оболочка практически полностью утрачена. Колоноскопия.
15. Является ли стандартная илеостомия (по Бруку) при тотальной колэктомии по поводу хронического язвенного колита хорошим способом обработки конечного отдела подвздошной кишки?
За: Осложнения наблюдают крайне редко. Более 90% наблюдаемых больных ведут удовлетворительную жизнь.
Против: Использование наружных калоприемников ведет к психосоциальным и сексуальным проблемам, особенно в группе подростков, у которых хронический язвенный колит встречается достаточно часто.
16. Является ли хорошим завершением колэктомии по поводу хронического язвенного колита формирование резервуара Кока?
За: Он позволяет обойтись без наружного калоприемника, и с ним достаточно легко обращаться.
Против: Примерно 20-30% больным после такой пластики требуется повторное вмешательство поскольку дегенерация клапана ведет к недержанию.
17. Является ли хорошим завершением колэктомии по поводу хронического язвенного колита илеоанальный анастомоз с формированием илеоанального резервуара?
За: Метод позволяет избежать внешних калоприемников или стом и потому хорошо переносится больными. Сейчас, вероятно, это самая широко используемая методика завершения колэктомии.
Против: Илеоанальный резервуар трудно сформировать технически, поэтому часто встречаются осложнения. В среднем за сутки кишка опорожняется 4-6 раз, а ночью может быть подтекание кишечного содержимого. Остается проблемой воспаление резервуара.
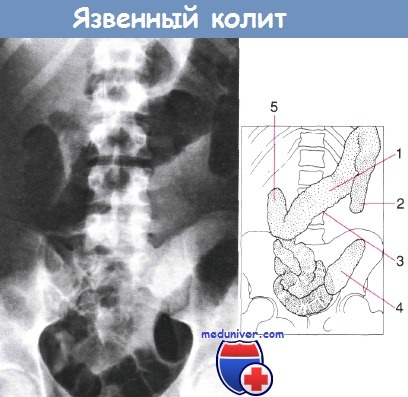
Обзорная рентгенограмма брюшной полости при тяжелом остром колите. Установлено значительное количество газа в толстой и тонкой кишке без остатков фекалий.
Поперечно-ободочная кишка расширена, на шероховатом крае слизистой оболочки гаустры отсутствуют.
При гистологическом исследовании препарата, полученного после колэктомии, обнаружены ранние проявления токсического мегаколона:
1 — поперечно-ободочная кишка; 2 — нисходящая ободочная кишка; 3 — шероховатый неровный край слизистой оболочки; 4 — сигмовидая кишка; 5 — печеночный изгиб
— Также рекомендуем «Советы при кровотечении из верхних отделов ЖКТ»
Оглавление темы «Советы при хирургических болезнях кишечника.»:
- Советы при механической тонкокишечной непроходимости
- Советы при ишемии кишечника (нарушении кровоснабжения, мезентериальном тромбозе)
- Советы при дивертикулах кишки (дивертикулезе, дивертикулите)
- Советы при острой толстокишечной непроходимости
- Советы при болезни Крона и НЯК
- Советы при кровотечении из верхних отделов ЖКТ
- Советы при кровотечении из нижних отделов ЖКТ
- Советы при полипе толстой кишки
- Советы при раке толстой кишки
- Советы при парапроктите и свище прямой кишки
Источник